Pinzamiento óseo del tobillo
Bone ankle impingement
Resumen:
El pinzamiento óseo anterior del tobillo es un síndrome caracterizado por dolor, causado por la inflamación del tejido blando, que queda comprimido entre los osteofitos del astrágalo y la tibia durante las fuerzas de flexión dorsal. La artroscopia del tobillo proporciona resultados buenos a excelentes con pocas complicaciones en este tipo de procesos. En la exploración, se puede provocar dolor por palpación sobre la interlínea articular anteromedial y/o anterolateral. Es necesario realizar una planificación preoperatoria adecuada, basada en las radiografías estándar (anteroposterior, lateral y oblicua) y la resonancia magnética, en orden de identificar y localizar los osteofitos para realizar una correcta y completa resección de estos, lo que proporcionará el mejor resultado posible.
Abstract:
Anterior ankle impingement is a pain syndrome, caused by inflammation of soft tissue, compressed in between osteophytes on the talus and tibia during dorsiflexion forces. Ankle arthroscopy provides good to excellent results with few complications in this type of pathology. On investigation, there is recognizable tenderness on palpation at the anteromedial and/or anterolateral joint line. For adequate preoperative planning, surgeons should employ radiographs (anteroposterior, lateral and oblique) and magnetic resonance imaging in order to provide the best possible outcome.
Introducción
Una causa común del dolor crónico de la zona anterior del tobillo es la formación de osteofitos astragalotibiales, tanto en el cuello del astrágalo como en el borde inferior de la tibia. Durante años, esta condición ha sido conocida como "tobillo de atleta" o "tobillo del futbolista"(1,2). Estudios posteriores señalaron que esta condición puede producirse también como consecuencia de otras actividades deportivas, tales como corredores, bailarines, saltadores de altura y jugadores de voleibol(1). Desde entonces, se nombró esta patología como "síndrome de pinzamiento del tobillo anterior".
Es importante lograr un diagnóstico precoz y adecuado de estos cuadros, ya que, en su evolución, pueden llegar a causar una discapacidad importante. En líneas generales, podemos distinguir 2 tipos diferentes de pinzamiento anterior del tobillo: el producido por las partes blandas y el de origen óseo. Los casos de pinzamiento de origen óseo se pueden intentar tratar inicialmente de forma conservadora, pero es poco probable que haya una respuesta adecuada. Por ello, a menudo se indica el tratamiento quirúrgico(3,4). Y, si bien tras la artrotomía abierta tradicional se documentan resultados satisfactorios(5,6,7), su práctica se asocia con una incidencia significativa de complicaciones (lesión del nervio peroneo-cutáneo, daño iatrogénico a los tendones extensores largos, dehiscencia de la herida, formación de tejido cicatricial hipertrófico, etc.)(8,9). La literatura reciente reporta buenos y excelentes resultados del tratamiento por artroscopia de tobillo con pocas complicaciones(3,4,9). Este capítulo proporciona una guía para el diagnóstico adecuado y el tratamiento artroscópico del síndrome de pinzamiento anterior del tobillo de tipo óseo.
Etiología
El dolor relacionado con el pinzamiento del tobillo anterior de tipo óseo está probablemente causado por la inflamación de los tejidos blandos (ligamentos, tendones), que se hallan comprimidos por los osteofitos del astrágalo y/o la tibia durante las fuerzas de dorsiflexión (Figura 1)(9,10,11). Existen varias teorías sobre la posible etiología de la formación de osteofitos que producen el síndrome doloroso de pinzamiento del tobillo anterior(12), principalmente basadas en factores mecánicos, inestabilidad crónica del tobillo, microtraumatismo recurrente y/o tracción(1,3,8,13).
Durante años se pensó que la formación de estas calcificaciones osteofíticas está propiciada por la tracción repetida que los ligamentos ejercen en sus inserciones articulares durante la flexión plantar forzada y repetida como, por ejemplo, las patadas en los jugadores de fútbol(1,3,4,8,14). Pero estudios más detallados mostraron que la cápsula articular anterior se inserta realmente más proximal al punto donde se forman característicamente los osteofitos. Así, un estudio anatómico de Tol y van Dijk estableció que la distancia media entre el cartílago y la cápsula articular es de 4,3 mm (0,5 a 9,0 mm)(10). También está demostrado que, en los pacientes que presentan un pinzamiento por osteofitos tibiales, estos se encuentran siempre por dentro de los límites de la cápsula articular anterior(13,15). En relación con el astrágalo, los osteofitos se encuentran típicamente proximales a la muesca del cuello y, por tanto, también dentro de los límites de la cápsula articular anterior.
Una teoría más plausible explica el desarrollo de osteofitos como resultado de un traumatismo directo o por microtraumatismos repetidos del borde articular anterior de la tibia y el cuello del astrágalo durante la dorsiflexión forzada(5). En los jugadores de fútbol, por ejemplo, se cree que el impacto recurrente del balón en el lado anterior de la capa cartilaginosa está relacionado con la formación de osteofitos(13).
Una tercera teoría asocia la inestabilidad crónica del tobillo con la formación de osteofitos anteromediales(16). En el aspecto anteromedial del tobillo, los osteofitos se forman en el borde del cartílago de la tibia distal que no soporta carga, que se extiende hasta 3 mm proximal a la línea articular. Esta zona se lesiona en la mayoría de los traumas de supinación(17); ello induciría la formación de tejido cicatricial, que conduciría a la proliferación del cartílago y a la calcificación. La dorsiflexión forzada provocaría un efecto con resultado similar(3,18).
Presentación clínica y diagnóstico
El paciente típico de pinzamiento anterior de tobillo suele ser un atleta relativamente joven con antecedentes de esguinces de inversión recurrentes, dolor crónico en el tobillo, limitación de los últimos grados de la dorsiflexión y/o hinchazón después de la actividad deportiva, lo que le conduce finalmente a una reducción progresiva de esta(8,9,19). El hallazgo clínico más significativo es la sensibilidad provocada por la palpación en la línea articular anterior. También la dorsiflexión forzada suele provocar el dolor, aunque esta prueba no es del todo específica. Es difícil poder palpar los osteofitos en esta zona, dado que toda la cara anterior del tobillo está cubierta por estructuras neurovasculares y tendones; esta parte puede ser difícil de evaluar en la palpación. Solo en algunos casos, estos pueden palparse con el tobillo en una ligera flexión plantar.
En cuanto a las pruebas de imagen, se solicitan las proyecciones radiográficas estándar, anteroposterior y lateral, y oblicua que suelen ser suficientes para demostrar la presencia de osteofitos (Figuras 2A y 2B)(20). Sin embargo, se suele solicitar también un estudio de resonancia magnética (RM), útil para descartar otros diagnósticos como lesiones osteocondrales, cuerpos libres y/o fracturas por estrés, que son de diagnóstico radiográfico tardío(11,21), además de poder detectar la patología de las partes blandas(22). Por último, es útil dado que algunos osteofitos tibiales o astragalinos de localización anteromedial podrían no ser detectados radiográficamente debido a la superposición de imagen que se produce entre la parte lateral del cuello y el cuerpo del astrágalo(11). Y, aunque los primeros estudios informaron una relativamente baja sensibilidad de la RM para el diagnóstico en el tobillo(23,24,25,26), la literatura reciente demuestra ya lo contrario(27). Este bajo rango inicial estaría probablemente más bien relacionado con el nivel de experiencia en la interpretación de la RM de tobillo que con la propia sensibilidad de la prueba.
Actualmente, el mejor algoritmo de diagnóstico lo constituye la realización de la RM junto con una inyección intraarticular de anestésico local que, administrada desde anteromedial, nos permite eliminar los tejidos blandos como fuente de dolor(28). También la artro-RM es una herramienta de diagnóstico eficaz, pero como es una prueba de carácter más invasivo, la RM estándar es la prueba de elección. La tomografía computarizada (TAC) es también una prueba importante en los casos postraumáticos, ya que nos permitirá determinar el alcance de la fractura y la ubicación de calcificaciones o fragmentos.
La localización de los osteofitos es importante para una correcta planificación preoperatoria; la distinción quirúrgica entre las variantes normales de los tejidos óseos y blandos, y las condiciones patológicas puede ser a veces compleja y determinadas variantes anatómicas pueden conducirnos a error(4,29,30). Determinadas plicas o formaciones sinoviales pueden ocultar la presencia de osteofitos; también los osteofitos localizados en la zona anteromedial suelen ser mal visualizados mediante artroscopia y, por lo tanto, sin realizar dicha localización de forma preoperatoria, pueden fácilmente no ser identificados(30). La adecuada identificación y exéresis de los osteofitos se correlaciona con la satisfacción con el resultado quirúrgico(15,19,31).
Indicaciones de tratamiento quirúrgico
La clave para una correcta indicación es una buena evaluación clínica del paciente y un preciso diagnóstico de la patología articular del tobillo basado en la recogida de la historia, la interpretación de los síntomas y signos, y el examen radiográfico. Este último aspecto es esencial para una buena planificación preoperatoria(20).
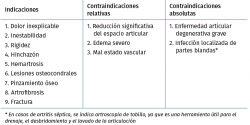
Todas las indicaciones y contraindicaciones se muestran en sinopsis en la Tabla 1(20,32). Las indicaciones serían: dolor inexplicable, inestabilidad, rigidez, hinchazón, hemartrosis, lesiones osteocondrales, pinzamiento óseo, artrofibrosis, reducción asistida de fracturas y fracturas condrales. Existen algunas contraindicaciones relativas, como la existencia de una reducción significativa del espacio articular, la presencia de un edema importante y/o una situación vascular comprometida. Por último, son contraindicaciones absolutas la existencia de un proceso degenerativo avanzado (salvo que se vaya a practicar una artrodesis) y una infección localizada de los tejidos blandos, si bien, en los casos de artritis séptica, la artroscopia del tobillo es una herramienta útil para el drenaje, el desbridamiento y el lavado de la articulación.
Tratamiento artroscópico
Planificación preoperatoria
La planificación preoperatoria debe centrarse, como hemos señalado, en una correcta diferenciación entre el pinzamiento por lesión de tejidos óseos y blandos, ya que ello puede ser en ocasiones difícil de realizar bajo la visualización artroscópica. Además, como hemos manifestado también, los osteofitos podrían estar cubiertos por tejido cicatricial y/o sinovial inflamatorio, siendo difíciles de detectar y conduciendo, el no resecarlos adecuadamente, a peores resultados quirúrgicos(4,29,30). Es conocido que la identificación preoperatoria de los osteofitos se asocia con mejores resultados, siendo igualmente importante realizar una resección completa(15,19,31). La Figura 3 ofrece una visión general de la anatomía normal de la articulación del tobillo.
Posicionamiento y portales
El paciente se coloca en posición de decúbito supino con una ligera elevación del glúteo ipsilateral. El talón del tobillo afectado descansa sobre el extremo de la mesa de operaciones, lo que permite al cirujano realizar una flexión dorsal completa de la articulación apoyándose contra la planta del pie del paciente. En primer lugar, se realiza el portal anteromedial, ya que es de más fácil acceso, su punto de entrada en esta posición es fácilmente reproducible y el riesgo de daño neurovascular es mínimo. Se coloca a nivel de la interlínea articular, siempre medial al tendón tibial anterior (Figura 4A). Para localizarlo, se recomienda palpar una zona de depresión que se forma entre el borde medial del tibial anterior y el astrágalo en posición de flexión dorsal máxima. Después de la palpación, la ubicación del portal anteromedial se marca en la piel y se incide esta con bisturí. Se continúa la disección con una pinza pequeña de hemostasia –"mosquito"– a través de la capa subcutánea y a través de la cápsula hasta penetrar en la articulación. Manteniendo el tobillo en posición de flexión dorsal forzada, se evita el daño del cartílago del astrágalo, ya que queda cubierto bajo la tibia distal. Se debe tener cuidado para evitar dañar la vena y el nervio safenos, que cruzan la articulación del tobillo a lo largo del borde anterior del maléolo medial.
A continuación, se selecciona la entrada del portal anterolateral mediante la introducción de una aguja espinal bajo visión directa. En el plano horizontal, se situará a nivel de la interlínea articular y, en el plano vertical, se realizará siempre lateral a los tendones del extensor común y al tendón peroneo anterior o peroneus tertius (Figura 4B). Se debe tener cuidado para no lesionar el nervio cutáneo peroneo superficial que cruza a este nivel en el plano subcutáneo. Se aconseja, para localizarlo, palpar su recorrido colocando el pie en hiperflexión plantar y supinación forzada. Una vez identificada su posición, se puede marcar su trayecto con un marcador de piel. Se debe tener también en cuenta que su rama dorsal intermedia cruza la articulación de forma superficial con relación a los tendones extensores. Por ello, para evitar dañarla, actuaremos siempre laterales a los mismos.
Procedimiento quirúrgico: descripción paso a paso
Los portales se crean como se describe en el apartado correspondiente. En caso de pinzamiento anterolateral, la visión se introduce por el portal anteromedial, reservando el abordaje anterolateral como portal de trabajo. Al contrario, el artroscopio se introduce a través del portal lateral y el portal anteromedial se utiliza como portal de trabajo cuando el pinzamiento se encuentra en la zona anteromedial, bien anterior al maléolo medial, alrededor de su punta y/o en la zona medial del cuello del astrágalo.
Se reseca en primer lugar el tejido sinovial con un terminal motorizado sinoviotomo del mayor diámetro disponible y con su abertura siempre dirigida hacia el hueso. Los osteofitos se resecan mediante un terminal motorizado de tipo bola de 4 mm (Figura 5). Se facilita la identificación y la resección de estos posicionando el tobillo en flexión dorsal, lo que impide que la cápsula articular anterior los oculte. Además, el astrágalo y su capa articular quedan así protegidos bajo la tibia de posibles daños iatrogénicos. El contorno anterior de la tibia distal se identifica resecando el tejido sinovial que lo cubre; seguidamente, se reseca el osteofito y esta resección se amplía extendiéndola al propio maléolo interno hasta liberar completamente el pinzamiento. La exposición se puede mejorar llevando el tobillo a una posición de flexión dorsal forzada; con esta maniobra se aumenta el área de trabajo del receso capsular anterior.
figura5.png
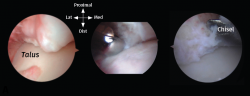
Figura 5. Descripción del procedimiento quirúrgico paso a paso. A: un osteofito se encuentra a nivel anterior de la tibia distal; B: el tejido sinovial se reseca con un sinoviotomo de ventana grande con la abertura siempre dirigida hacia el hueso; C: los osteofitos se escinden con un sinoviotomo o fresa artroscópica de 4 mm, o con un pequeño escoplo.
En estos casos, no se recomienda el uso de elementos de distracción, que tensan la cápsula anterior entorpeciendo el acceso al osteofito(15). Lo más importante es identificar los bordes anterior y superior del osteofito mediante una exéresis cuidadosa de los tejidos blandos que lo cubren. La distracción articular sí puede ser útil al final del procedimiento para permitir la resección de la porción del osteofito de la tibia distal más cercana a la articulación. El hematoma que se forma postoperatoriamente se convertirá en tejido cicatricial, que rellenará el defecto, pudiendo actuar como una nueva causa de pinzamiento del tejido blando anterior. Por ello, para disminuir la posibilidad de una recurrencia de los síntomas, es importante eliminar completamente los osteofitos, liberando la mayor cantidad posible de espacio anterior y anteromedial(10,20,33).
Pauta postoperatoria
Tras la intervención, se coloca un vendaje compresivo y se permite solo apoyo parcial durante 3 a 5 días. Se le indica también al paciente que realice movimientos activos de flexión dorsal y plantar varias veces cada hora durante los primeros 2 a 3 días. Posteriormente, se permite el apoyo completo de forma progresiva y se inicia la fisioterapia encaminada a recuperar la fuerza y el rango de movimiento. Los puntos de sutura se retiran 2 semanas después de la cirugía. Se permite iniciar la carrera 3 semanas después de la cirugía y, tras 6 semanas, el regreso completo a la actividad deportiva(20).
Consejos y trucos. Cómo evitar complicaciones
- En el síndrome de pinzamiento anterior del tobillo, el dolor es causado por la compresión del tejido sinovial entre el margen anterior de la tibia o el peroné y el cuello del astrágalo, especialmente en posición de flexión dorsal. Los osteofitos reducen el espacio anterior y ello facilita que el tejido sinovial quede comprimido.
- El objetivo, en estos casos, es restaurar el espacio anterior reduciendo la posibilidad de que el tejido sinovial quede comprimido por las formaciones óseas y que desaparezcan así los síntomas.
- La eliminación de osteofitos en procesos de osteoartritis tiene peor pronóstico que cuando la eliminación se realiza en casos sin estrechamiento del espacio articular.
- Al estar cubiertos por tejido cicatricial y pliegues sinoviales, la identificación de los osteofitos puede verse comprometida durante la artroscopia. Por ello, la planificación preoperatoria sobre su exacta ubicación y tamaño es de vital importancia. Es necesario tener en cuenta que, si esta no ha sido correcta, durante la artroscopia podremos cometer importantes errores.
- Más del 90% de los osteofitos están situados por dentro de los límites de la cápsula articular. En el astrágalo, el osteofito se encuentra característicamente en el borde proximal a la muesca que forma el cuello talar. Tanto los osteofitos tibiales como los del astrágalo se pueden identificar más fácilmente durante un procedimiento de artroscopia con el tobillo en flexión dorsal forzada. No es necesario movilizar la cápsula para poder localizar y eliminar estos osteofitos.
- Durante el procedimiento, los elementos de distracción tensan la cápsula anterior, lo que hace más difícil identificar los osteofitos. Por ello, no se aconseja su empleo.
- En la posición de flexión dorsal forzada, el cartílago del astrágalo queda oculto bajo la tibia, lo que lo protege de posibles daños iatrogénicos.
- Para determinar el tamaño de los osteofitos durante una artroscopia, el cirujano debe identificar el contorno normal de la tibia distal proximal al osteofito. Para lograrlo, es necesario resecar el tejido blando que se halla por encima del osteofito.
- En el caso de osteofitos próximos de la zona medial, se suele perseguir ampliar la resección, extendiéndola a la propia punta del maléolo.
- Al valorar el seguimiento a largo plazo, se encuentran buenos resultados en el 86% de los pacientes sin estrechamiento del espacio articular, mientras que este porcentaje de buenos resultados se reduce al 50% en el grupo de pacientes que presentan, ya en la radiografía, un estrechamiento del espacio articular en el momento de la intervención.
Figuras
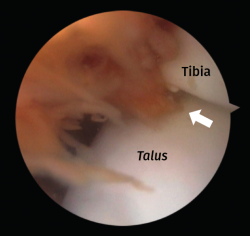
Figura 1. Vista de pinzamiento óseo anterior por osteofitos. El tejido sinovial inflamado se comprime entre los osteofitos del astrágalo y la tibia durante la flexión dorsal forzada, lo que probablemente causa el dolor relacionado con el pinzamiento óseo en estos procesos.
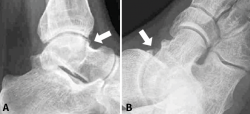
Figura 2. Estudios de imagen: las radiografías lateral (A) y oblicuas (B) se utilizan para detectar la presencia de osteofitos.
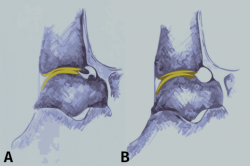
Figura 3. Visión lateral de un tobillo que muestra la zona de cartílago anterior de la tibia y la inserción de la cápsula. A: los osteofitos están a nivel distal de la tibia y en talus; B: anatomía tras resecar los osteofitos.
Figura 4. Planificación preoperatoria en un tobillo izquierdo. A: el portal anteromedial se realiza en la interlínea articular, justo medial al tendón tibial anterior; B: imagen artroscopia de la articulación tibiotalar en flexión dorsal del tobillo y sin distracción articular.
Figura 5. Descripción del procedimiento quirúrgico paso a paso. A: un osteofito se encuentra a nivel anterior de la tibia distal; B: el tejido sinovial se reseca con un sinoviotomo de ventana grande con la abertura siempre dirigida hacia el hueso; C: los osteofitos se escinden con un sinoviotomo o fresa artroscópica de 4 mm, o con un pequeño escoplo.
Tablas
Información del artículo
Cita bibliográfica
Autores
Pim van Dijk
Departamento de Cirugía Ortopédica. Centro Médico Académico. Ámsterdam, Países Bajos
Centro Académico de Medicina Deportiva Basada en la Evidencia (ACES)
Colaboración para la Salud y la Seguridad en el Deporte de Ámsterdam (ACHSS)
Niek van Dijk
Departamento de Cirugía Ortopédica. Universidad de Ámsterdam. Amsterdam University Medical Center, sede AMC. Países Bajos
Unidad de Tobillo Centro Médico de Excelencia de la FIFA Ripoll-DePrado Sport Clinic. Madrid. España
Unidad de Tobillo Centro Médico de Excelencia de la FIFA Clínica do Dragão. Porto. Portugal
Departamento de Ortopedia. Casa di Cura San Rossore. Pisa. Italia
Colaboración para la Salud y la Seguridad en el Deporte de Ámsterdam (ACHSS)
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Traducción
Artículo traducido del texto original en inglés por el Dr. R. Cuéllar Gutiérrez.
Referencias bibliográficas
-
1McMurray TP. Footballer’s ankle. J Bone Joint Surg Am. 1950;32:68-9.
-
2Morris LH. Report of cases of athlete's ankle. J Bone Joint Surg Br. 1943;25:22.
-
3Biedert R. Anterior ankle pain in sports medicine: etiology and indications for arthroscopy. Arch Orthop Trauma Surg. 1991;110:293-7.
-
4Ferkel RD, Scranton PE Jr. Arthroscopy of the ankle and foot. J Bone Joint Surg Am. 1993;75:1233-42.
-
5O'Donoghue DH. Impingement exostoses of the talus and tibia. J Bone Joint Surg Am. 1957;39:835-52.
-
6Parkes JC 2nd, Hamilton WG, Patterson AH, Rawles JG Jr. The anterior impingement syndrome of the ankle. J Trauma. 1980;20:895-8.
-
7Hensley JP, Saltrick K, Le T. Anterior ankle arthroplasty: a retrospective study. J Foot Surg. 1990;29:169-72.
-
8Cutsuries AM, Saltrick KR, Wagner J, Catanzariti AR. Arthroscopic arthroplasty of the ankle joint. Clin Podiatr Med Surg. 1994;11:449-67.
-
9Van Dijk CN. Anterior and posterior ankle impingement. Foot Ankle Clin. 2006;11:663-83.
-
10Tol JL, van Dijk CN. Etiology of the anterior ankle impingement syndrome: a descriptive anatomical study. Foot Ankle Int. 2004;25:382-6.
-
11Tol JL, Verhagen RA, Krips R, Maas M, Wessel R, Dijkgraaf MG, van Dijk CN. The anterior ankle impingement syndrome: diagnostic value of oblique radiographs. Foot Ankle Int. 2004;25:63-8.
-
12Van Dijk CN, van Bergen CJ. Advancements in ankle arthroscopy. J Am Acad Orthop Surg. 2008;16:635-46.
-
13Tol JL, Slim E, van Soest AJ, van Dijk CN. The relationship of the kicking action in soccer and anterior ankle impingement syndrome. A biomechanical analysis. Am J Sports Med. 2002;30:45-50.
-
14Ogilvie-Harris DJ, Mahomed N, Demaziere A. Anterior impingement of the ankle treated by arthroscopic removal of bony spurs. J Bone Joint Surg Br. 1993;75:437-40.
-
15Van Dijk CN, Tol JL, Verheyen CC. A prospective study of prognostic factors concerning the outcome of arthroscopic surgery for anterior ankle impingement. Am J Sports Med. 1997;25:737-45.
-
16Van Dijk CN, Tol JL, Verheyen CC. A prospective study of prognostic factors concerning the outcome of arthroscopic surgery for anterior ankle impingement. Am J Sports Med. 1997;25:737-45.
-
17Van Dijk CN, Bossuyt PM, Marti RK. Medial ankle pain after lateral ligament rupture. J Bone Joint Surg Br. 1996;78:562-7.
-
18Krips R, van Dijk CN, Halasi T, Lehtonen H, Moyen B, Lanzetta A, et al. Anatomical reconstruction versus tenodesis for the treatment of chronic anterolateral instability of the ankle joint: a 2- to 10-year follow-up, multicenter study. Knee Surg Sports Traumatol Arthrosc. 2000;8:173-9.
-
19Scranton PE Jr, McDermott JE. Anterior tibiotalar spurs: a comparison of open versus arthroscopic debridement. Foot Ankle. 1992;13:125-9.
-
20Van Dijk CN. Ankle Arthroscopy: Techniques Developed by the Amsterdam Foot and Ankle School. Vol. 1. Springer; 2014.
-
21Van Dijk CN, Wessel RN, Tol JL, Maas M. Oblique radiograph for the detection of bone spurs in anterior ankle impingement. Skeletal Radiol. 2002;31:214-21.
-
22Donovan A, Rosenberg ZS. MRI of ankle and lateral hindfoot impingement syndromes. Am J Roentgenol. 2010;195:595-604.
-
23Mosier-La Clair SM, Monroe MT, Manoli A. Medial impingement syndrome of the anterior tibiotalar fascicle of the deltoid ligament on the talus. Foot Ankle Int. 2000;21:385-91.
-
24Farooki S, Yao L, Seeger LL. Anterolateral impingement of the ankle: effectiveness of MR imaging. Radiology. 1998;207:357-60.
-
25Liu SH, Nuccion SL, Finerman G. Diagnosis of anterolateral ankle impingement. Comparison between magnetic resonance imaging and clinical examination. Am J Sports Med. 1997;25:389-93.
-
26Jordan LK 3rd, Helms CA, Cooperman AE, Speer KP Magnetic resonance imaging findings in anterolateral impingement of the ankle. Skeletal Radiol. 2000;29:34-9.
-
27Ferkel RD, Tyorkin M, Applegate GR, Heinen GT. MRI evaluation of anterolateral soft tissue impingement of the ankle. Foot Ankle Int. 2010;31:655-61.
-
28Moustafa El-Sayed AM. Arthroscopic treatment of anterolateral impingement of the ankle. J Foot Ankle Surg. 2010;49:219-23.
-
29Vogler HW, Stienstra JJ, Montgomery F, Kipp L. Anterior ankle impingement arthropathy. The role of anterolateral arthrotomy and arthroscopy. Clin Podiatr Med Surg. 1994;11:425-47.
-
30Ray RG, Gusman DN, Christensen JC. Anatomical variation of the tibial plafond: the anteromedial tibial notch. J Foot Ankle Surg. 1994;33:419-26.
-
31Ferkel RD, Fasulo GJ. Arthroscopic treatment of ankle injuries. Orthop Clin North Am. 1994;25:17-32.
-
32Ross KA, Murawski CD, Smyth NA, Zwiers R, Wiegerinck JI, van Bergen CJ, et al. Current concepts review: arthroscopic treatment of anterior ankle impingement. Foot Ankle Surg. 2017;23:1-8.
-
33Tol JL, Verheyen CP, van Dijk CN. Arthroscopic treatment of anterior impingement in the ankle. J Bone Joint Surg Br. 2001;83:9-13.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- El tobillo se suma a la serie de números monográficos
- Artroscopia de tobillo, la artroscopia del presente o de un futuro no muy lejano
- Anatomía del tobillo
- Artroscopia anterior del tobillo: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento de partes blandas del tobillo
- Pinzamiento óseo del tobillo
- Lesiones osteocondrales de tobillo: conceptos generales
- Tratamiento artroscópico de las lesiones osteocondrales de tobillo
- Inestabilidad de tobillo: etiología, semiología y nuevos conceptos
- Artroscopia de retropié: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento posterior del tobillo: tratamiento artroscópico
- Endoscopia de los tendones Aquiles, tibial posterior y peroneos
- Microinestabilidad de tobillo tratada mediante reparación artroscópica del ligamento peroneo-astragalino anterior según técnica all-inside. A propósito de un caso
- Transferencia endoscópica del tendón del músculo flexor <em>hallucis longus</em>
- Anatomía de los ligamentos talofibular anterior y calcaneofibular
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.