Lesiones de las raíces meniscales. Estado actual
Meniscal root tears. Current concepts
Resumen:
Las raíces son las únicas partes del menisco insertadas en el hueso, lo que hace que su lesión pueda dar lugar a alteraciones en la función de la rodilla debido a que estas inserciones juegan un papel primordial a la hora de evitar la extrusión del menisco con consecuencias similares a las de la meniscectomía total. Se considera lesión de la raíz a la avulsión de la misma del hueso o a la rotura (normalmente radial) que se produce a menos de 1 cm de la inserción. Estas lesiones son menos frecuentes que las del cuerpo y, a menudo, pasan desapercibidas. Pueden ser de naturaleza traumática (más frecuentes en el menisco lateral) o degenerativa (más en el menisco medial). Debido al conocimiento de la importancia de la lesión, en los últimos años ha sido muy abundante la literatura resaltando la importancia del diagnóstico y el tratamiento de la misma. El diagnóstico clínico no es diferente del de otras lesiones meniscales, siendo de gran utilidad la resonancia magnética con signos característicos en muchas ocasiones aunque, a menudo, el diagnóstico definitivo se presenta como hallazgo durante la exploración artroscópica. El tratamiento consiste básicamente en la reinserción de la raíz, habiéndose descrito diferentes técnicas para la misma, aunque en ocasiones (especialmente en casos degenerativos) puede estar indicado el tratamiento conservador o la meniscectomía. En el presente artículo se realiza una revisión de la anatomía y la biomecánica de las raíces meniscales, así como del diagnóstico de la lesión y de las estrategias y técnicas de tratamiento.
Abstract:
The roots are the only parts of the meniscus inserted to the bone. Thereby, their injury can lead to alterations in the function of the knee, given that these insertions play a key role in avoiding meniscal extrusion, with consequences similar to those of total meniscectomy. Root lesion is considered to be its avulsion from the bone, or the rupture (usually radial) that occurs less than 1 cm from the insertion. These injuries are less frequent than those of the body, and often go unnoticed. They can be traumatic (more frequent in the lateral meniscus) or degenerative (more frequent in the medial meniscus). Due to the knowledge of the importance of such lesion, literature has been very abundant in recent years, highlighting the relevance of its diagnosis and treatment. Clinical diagnosis is not different from that of other meniscal lesions, with magnetic resonance as a very useful tool with characteristic signs in many occasions, although definitive diagnosis is often presented as a finding during the arthroscopic exploration. Its treatment consists basically in the reinsertion of the root, having been described different techniques for it, although sometimes (especially in degenerative cases) conservative treatment or meniscectomy may be indicated. In the present article, a review of the anatomy and biomechanics of meniscal roots is carried out, as well as the diagnosis of the lesion, and the treatment strategies and techniques.
Introducción
Las raíces meniscales son las únicas partes de los meniscos que se insertan en el hueso, lo que hace que su lesión afecte profundamente a la biomecánica de la rodilla(1); esto puede dar lugar al desarrollo de alteraciones degenerativas en la articulación(2).
Se considera lesión de la raíz a la avulsión de la misma del hueso con o sin fragmento óseo (Figura 1), o bien a la rotura (normalmente radial) de la región adyacente al mismo (< 1 cm) (Figura 2)(3). Esta puede ser de naturaleza degenerativa o traumática (generalmente asociada a lesiones ligamentosas de la rodilla).
Las consecuencias de esta lesión han sido ampliamente estudiadas, especialmente para la raíz posterior de ambos meniscos, habiéndose encontrado aumento de la presión y disminución de la superficie de contacto(1). Igualmente, también se ha demostrado la influencia de esta lesión en los desplazamientos y rotaciones de la articulación tibiofemoral, tanto en el menisco medial(4) como en el lateral(5,6,7).
Últimamente, también han aparecido trabajos demostrando alteraciones en la presión y la superficie de contacto(8), y la posibilidad del desarrollo de artrosis(2) tras la lesión de las raíces anteriores.
El diagnóstico clínico de la lesión no está definido por no presentar un cuadro específico, aunque últimamente se ha avanzado en la detección de la lesión de las raíces mediante la resonancia magnética (RM)(9), estableciéndose el diagnóstico definitivo mediante la visualización artroscópica.
Clásicamente, el tratamiento de estas lesiones ha consistido en la meniscectomía pero, dado el conocimiento de las consecuencias de la misma, últimamente se aboga por la reparación de la lesión, habiendo surgido múltiples técnicas de reinserción(10,11,12).
En el presente trabajo se realiza una revisión de la anatomía y la biomecánica de las raíces meniscales, así como del diagnóstico de la lesión y de las estrategias y técnicas de tratamiento.
Epidemiología
Las lesiones de las raíces meniscales son relativamente frecuentes, aunque no siempre son diagnosticadas. Como en otras lesiones de los meniscos, la naturaleza de las mismas puede ser traumática o degenerativa. Normalmente, las traumáticas ocurren en el contexto de lesiones ligamentosas(13). Son mucho más frecuentes las de las raíces posteriores que las de las anteriores.
El desgarro de la raíz posterior del menisco lateral (RPML) se asocia frecuentemente al del ligamento cruzado anterior (LCA). Se ha descrito una incidencia de entre el 5(13) y el 12%(14).
Por otra parte, Koo et al.(15), en un estudio de la incidencia de las lesiones de las raíces meniscales, encontraron que, de 20 casos de rotura de la RPML, 19 estaban asociadas a una lesión del LCA. En otro estudio se encontró que únicamente el 1% de las lesiones de la RPML se asociaba con la del LCA(16).
Las lesiones de la raíz posterior del menisco medial (RPMM) se presentan con una incidencia del 10 al 21% en la cirugía meniscal (meniscectomía o reparación meniscal)(17,18) y se ha descrito que hasta en un tercio de los casos pueden pasar desapercibidas en estudios de RM(17). Son con mucha mayor frecuencia de naturaleza degenerativa (Figura 2), habiéndose encontrado una incidencia de asociación de la misma con lesiones condrales 5,8 veces mayor que con la del menisco lateral(19). En un estudio de Hwang et al., se describe que las personas con rotura de la RPMM tienen significativamente mayor edad, predominaba el sexo femenino, presentaban mayor índice de masa corporal (IMC), Kellgren-Lawrence incrementado, mayor alineación en varo de la extremidad y más bajo nivel de actividad comparado con otras personas con otro tipo de rotura meniscal(18). En el estudio comparativo de Koo et al., se encontró que, de 22 lesiones de la RPMM, solo 3 estaban asociadas a un desgarro del LCA(15).
La lesión de las raíces anteriores de ambos meniscos es mucho menos frecuente que la de las posteriores, encontrándose pocas publicaciones al respecto. Se ha postulado que esto se debe a su mayor movilidad respecto a las raíces posteriores, lo que hace que estas últimas tengan más tendencia a ser lesionadas(20). Existen algunos artículos sobre la anatomía de las mismas y su relación anatómica con la inserción tibial del LCA(21); también se ha estudiado experimentalmente la posibilidad de consecuencias negativas, demostrando alteraciones en la presión y la superficie de contacto(8), y la posibilidad del desarrollo de artrosis(3) tras la lesión de las raíces anteriores. Sin embargo, en la actualidad sigue habiendo un déficit de información acerca de la incidencia real de estas lesiones.
Clasificación de las roturas de la raíz meniscal
Existen diversos tipos de raíz meniscal según su morfología. El grupo del Laprade et al. clasificó las roturas de la RPMM en 5 tipos(22):
• Tipo 1 (7%): rotura parcial y estable de la raíz posterior.
• Tipo 2 (67,6%): rotura radial completa en los 9 mm proximales a la inserción ósea. Tipo 2A (38%): a menos de 3 mm; tipo 2B (16,9%): entre 3 y < 6 mm; tipo 2C (12,7%): 6-9 mm.
• Tipo 3 (5,6%): rotura meniscal en asa de cubo con desinserción completa de la raíz meniscal.
• Tipo 4 (9,9%): rotura oblicua completa o longitudinal con desinserción completa de la raíz meniscal.
• Tipo 5 (9,9%): avulsión ósea de la inserción de la raíz meniscal.
Por otro lado, Forkel et al.(23) clasificaron específicamente las lesiones de la RPML asociadas a lesión del LCA (más frecuentemente de origen traumático) en función de la integridad de los ligamentos meniscofemorales (LMF):
• Tipo 1: avulsión de la RPML sin afectación de los LMF.
• Tipo 2: rotura radial del cuerno posterior del menisco lateral, entre la RPML y la inserción meniscal de los LMF.
• Tipo 3: rotura completa de la raíz meniscal y de los LMF.
Bin et al.(24) clasificaron las lesiones de la RPMM (generalmente de origen degenerativo) en función del desplazamiento encontrado durante la cirugía artroscópica y lo correlacionaron con la extrusión hallada en RM previamente:
• Tipo I: sin desplazamiento.
• Tipo II: solapamiento de ambos extremos de la rotura.
• Tipo III: amplio desplazamiento.
En los tipos I y II no se encontró extrusión meniscal en RM o esta fue mínima, mientras que en el tipo III se encontró una extrusión marcada. Asimismo, las rodillas con rotura de la RPMM de tipo III presentaron mayor proporción de signos artrósicos en el compartimento medial (tanto en tibia como en fémur) que las rodillas con lesiones de tipo I y II.
Anatomía
Se denomina raíces meniscales a las inserciones de ambos meniscos en la tibia. Dichas raíces presentan una morfología ligamentosa oval (excepto en la anteromedial, donde es plana) y se insertan en la tibia a través de fibrocartílago, constituyendo una entesis(25); el cuerpo meniscal presenta un patrón de fibras relativamente desorganizado que se ordena en una zona de suave transición hasta un patrón de fibras de colágeno con alto grado de organización en paralelo a las fuerzas de tensión en la propia raíz meniscal. La citada zona de transición supone el punto más débil de la estructura de la raíz meniscal y parece ser más débil en las raíces posteriores que en las anteriores, lo que se correlaciona con la mayor frecuencia de rotura meniscal en dicha localización(26).
Raíz anterior del menisco medial
(Figuras 3A y 3E)
La raíz anterior del menisco medial (RAMM) se sitúa proximal a la zona superior del borde medial de la tuberosidad tibial anterior y medial y proximal al centro del borde superior de dicha tuberosidad(21). Asimismo, el centro de la RAMM se sitúa anterior al ápex de la espina tibial medial, anterolateral al borde más cercano de cartílago articular del platillo tibial medial, anteromedial al borde más cercano y al centro del LCA. Cuando está presente, el ligamento intermeniscal se inserta en la zona posteromedial del cuerno anterior del menisco medial(21).
La zona de inserción de la RAMM incluye fibras suplementarias de menor densidad. El área total de la inserción tibial de la RAMM tiene de media 110 mm2, pero solo el 50% pertenece a las fibras centrales, que son más densas(21). Asimismo, el ligamento oblicuo conecta la región posterior del cuerno anterior del menisco medial con la región anterior del LCA(27).
La RAMM corresponde a la zona I de la clasificación de Smigielski(27). De acuerdo con Berlet(28), existen 4 patrones de inserción diferentes en dicha raíz: el tipo I, el más frecuente, presenta su inserción en la región intercondilar plana de la meseta tibial. El tipo II presenta una inserción más medial y cercana a la superficie articular tibial. El tipo III tiene una inserción más anterior, en la pendiente anterior tibial; y el tipo IV no presenta una fijación sólida, siendo las fibras coronales las únicas responsables del control de la estabilidad meniscal.
Raíz posterior del menisco medial
figura3.png
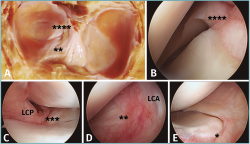
Figura 3. A: corte anatómico en visión axial de una rodilla normal; B: imagen artroscópica de la zona posterior del compartimento lateral de la rodilla; C: imagen artroscópica de la zona posterior del compartimento medial de la rodilla; D: imagen artroscópica de la zona anterior del compartimento lateral de la rodilla; E: imagen artroscópica de la zona anterior del compartimento medial de la rodilla. *: raíz anterior del menisco medial; **: raíz anterior del menisco lateral; ***: raíz posterior del menisco medial; ****: raíz posterior del menisco lateral. LCA: ligamento cruzado anterior. LCP: ligamento cruzado posterior.
(Figuras 3A y 3C)
La RPMM se sitúa posterior a la espina tibial medial, lateral al borde del cartílago del platillo tibial medial, anteromedial respecto a la inserción tibial del ligamento cruzado posterior (LCP) y posteromedial a la RPML. Cuantitativamente, se sitúa 9,6 mm posterior y 0,7 mm lateral al ápex medial de las espinas tibiales, 3,5 mm lateral al punto de transición del cartílago articular del platillo tibial medial y 8,2 mm anterior al punto de fijación más superior de la inserción tibial del LCP(29). Corresponde a la zona V de la clasificación de Smigielski(27) y presenta un área de inserción de 30,4 mm2. Existen unas fibras brillantes blancas(30) que discurren entre la RPMM y la zona anteromedial a la banda anterolateral del LCP; dichas fibras suponen una inserción más débil de la RPMM y ocupan una huella de 47,3 mm2(29).
Raíz anterior del menisco lateral
(Figuras 3A y 3D)
La raíz anterior del menisco lateral (RAML) contiene fibras que se insertan en profundidad bajo la inserción tibial del LCA. Al contrario que en el menisco medial, todas las fibras presentan la misma densidad. La RAML presenta un área de inserción de 140,7 mm2 de media, con un solapamiento de 88,9 mm2 (el 63,2% de la RAML y el 40,7% de la inserción tibial del LCA)(29).
El centro de la RAML se sitúa anteromedial al ápex de la espina tibial lateral, anteromedial al borde del cartílago articular más cercano del platillo tibial lateral, anterolateral al centro de la inserción tibial del LCA y anterior al borde más cercano a la RPML. Cuando está presente, el ligamento intermeniscal se inserta en la zona anterolateral de la RAML(29).
Raíz posterior del menisco lateral
(Figuras 3A y 3B)
Se sitúa posteromedial al ápex de la tuberosidad tibial lateral, medial al borde lateral del cartílago articular, anterior a la inserción tibial del LCP y anterolateral a la RPMM. Existe una continuación de las fibras posteriores que se dirigen a la región posterior del margen lateral de la espina tibial medial(29).
El centro de la RPML está a 5,3 mm (4,2 mm medial y 1,5 mm posterior) del ápex de la tuberosidad tibial lateral. Se encuentra 4,3 mm medial al borde más cercano del cartílago de la meseta tibial lateral, 12,7 mm superior a la inserción del LCP y a 10,1 mm de la esquina posteromedial de la RAML. El área de inserción de la RPML es de 39,2 mm2(29).
Importancia de las raíces meniscales y de su reparación en la biomecánica de la rodilla
Debido al perfil triangular de los meniscos, en contacto con el fémur, la carga transmitida en la rodilla genera un componente radial que tiende a sacar al menisco del espacio interarticular. Las raíces dan continuidad a las fibras longitudinales del menisco y lo anclan fuertemente al hueso de la tibia impidiendo su extrusión y permitiendo que el menisco se comporte como un anillo cerrado. De esta forma, las cargas radiales son transformadas en esfuerzos circunferenciales soportados por las fibras longitudinales(31).
Este papel de las raíces como principales restrictores de la extrusión del menisco resulta fundamental para la integridad funcional del menisco, ya que le permite conservar su posición relativa entre las superficies óseas articulares, posibilitando el aumento de la congruencia y la disminución del nivel de las presiones a las que está sometido el cartílago articular durante la transmisión de cargas en la rodilla.
Consecuencias biomecánicas de las lesiones de la raíz del menisco
Diversos estudios han analizado la influencia de esta lesión y de su reparación en la transmisión de cargas y en la estabilidad articular. Respecto a la transmisión de las cargas, en el menisco medial numerosos trabajos analizan las alteraciones del contacto articular debidas a la lesión de su raíz posterior, habiéndose constatado que, para un rango de flexión de 0 a 90°, la lesión produce disminuciones del área de contacto (17-64%) y aumentos de las presiones media (13-26%) y máxima (25-64%) en el compartimento dañado similares a los encontrados con la meniscectomía total(4,32,33). Los resultados indican que la reinserción de la raíz restaura los valores de área de contacto y presiones articulares a niveles de intacto para ángulos de flexión bajos (0-30°), pero solo de forma parcial a mayores ángulos (60-90°). LaPrade et al.(33) comprobaron la importancia de una reparación anatómica al constatar que una reinserción de la raíz a 5 mm en dirección posteromedial de la localización original no restaura completamente los valores de los parámetros de contacto.
Los estudios relativos a la desinserción de la RPML son algo más recientes(1,34,35,36,37,38) y muestran variaciones en los parámetros de contacto similares a las descritas anteriormente en el menisco medial (Figura 4).
Los cambios son más acusados cuando además se seccionan los LMF(35,36,37). Cuando se repara la lesión, los niveles de restauración del contacto alcanzados a cada ángulo de flexión en los distintos estudios son controvertidos, posiblemente debido a importantes diferencias en los diseños experimentales utilizados (modelo porcino vs. humano, niveles de carga aplicados, método de sujeción de los especímenes o técnicas de sutura).
En la reparación de la raíz mediante métodos transtibiales, los desplazamientos de la raíz reinsertada antes de la cicatrización de la intervención pueden producir una situación similar a la de una reparación no anatómica(33). Estos desplazamientos han sido atribuidos al alargamiento elástico de las suturas(39) y al corte del menisco por la sutura en los puntos de inserción al soportar las cargas a las que se ve sometido durante el periodo postoperatorio inmediato(40). En un intento por minimizar estos desplazamientos se han llevado a cabo diversos análisis biomecánicos de reparaciones comparando el uso de 1 o 2 hilos de sutura, suturas de diversos materiales y aplicadas mediante combinaciones de puntos simples, puntos horizontales y diferentes tipos de bucles(41,42,43,44,45). A partir de los resultados de los ensayos de rotura llevados a cabo en estos trabajos, se ha recomendado el uso de 2 hilos en lugar de 1, para aumentar la rigidez y la resistencia de la fijación(42); el material más utilizado es el polietileno de ultra alto peso molecular, que ha mostrado poseer suficiente resistencia ante las cargas a las que se ve sometido; y, como técnica de aplicación, el método de Mason-Allen modificado, que combina una sutura horizontal con un punto simple, ha resultado el más resistente, seguido de la aplicación de 2 puntos simples como buena alternativa de rigidez similar(44). Por otro lado, también se ha medido el desplazamiento permanente del conjunto menisco-sutura ante las cargas cíclicas de baja intensidad habituales en el periodo postoperatorio inmediato, habiéndose encontrado desplazamientos permanentes superiores a 3 mm(46), lo que indica la necesidad de mejora de la técnica. El uso de cinta de sutura, con mayor sección que el hilo, ha sido sugerido para disminuir el corte del menisco por la sutura(40). Sin embargo, la monitorización de los puntos de inserción de la sutura en el menisco durante los ensayos ha puesto de manifiesto que ese corte no se produce hasta niveles de carga elevados, muy por encima de los que soporta el menisco habitualmente durante la rehabilitación postoperatoria inmediata(47), lo que explica que se encuentre mayor carga de rotura con el uso de cinta pero que no se observe disminución del desplazamiento permanente con cargas cíclicas(47) (Figura 5).
figura5.png
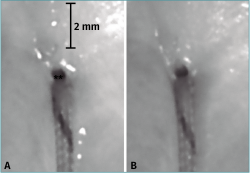
Figura 5. Puntos de inserción del hilo de sutura en el menisco para el espécimen N.º 10 durante el ensayo con carga cíclica entre 10 y 30 N. A: en el primer ciclo de carga; B: en el ciclo de carga 1.000. No se observan signos macroscópicos de corte del menisco por la sutura. Reproducido con permiso de Pérez-Blanca A, et al. Int Orthop. 2018;42(4):811-8(47).
Respecto a la estabilidad articular, se han llevado a cabo algunos estudios cinemáticos in vitro que analizan la influencia de esta lesión en los desplazamientos y rotaciones de la articulación tibiofemoral. En el menisco medial, Allaire et al.(4) encontraron aumentos de la rotación externa y la traslación anterior de la tibia, así como del ángulo de valgo. En el menisco lateral, un trabajo reciente(5) con rodillas humanas sometidas a fuerza de traslación anterior, pivot-shift test y momento interno a distintos ángulos de flexión (entre 0 y 90°) compara la rotación interna y la traslación anterior de la tibia para las rodillas intactas y tras rotura aislada de la raíz posterior, rotura concomitante de LCA y rotura adicional de los LMF. Sus resultados permiten diferenciar un papel de la RPML como estabilizador principal en la rotación interna de la rodilla intacta, sobre todo a altos ángulos de flexión. Además, el estudio confirma el papel estabilizador de la RPML en rodillas con LCA roto, controlando la rotación interna en ángulos de flexión bajos (0 y 30°) y la traslación anterior con pivot-shift en ángulos de flexión altos (75 y 90°), así como la estabilidad adicional de la rotación interna proporcionada por los LMF en casos de rotura concomitante de LCA y RPML. Estos resultados biomecánicos en casos de rotura de la RPML concomitantes con roturas de LCA están en concordancia con los de otros autores(6,7) y con hallazgos clínicos recientemente publicados(14).
La lesión de la raíz anterior ha sido descrita en pocos casos y solo para el menisco medial(23), no habiéndose encontrado estudios radiológicos que la relacionen con signos de afectación articular. En un trabajo reciente, Prince et al. han comprobado experimentalmente alteraciones en la presión y el área de contacto en ambos compartimentos tras la lesión del cuerno anterior del menisco lateral y su restauración tras la reparación de la lesión similares a los demostrados en otros trabajos de las raíces posteriores(8).
Diagnóstico
Historia y exploración clínica
Las lesiones de la raíz meniscal no suelen presentar clínicamente diferencias con las del cuerpo del menisco. En el menisco lateral suele ocurrir con antecedente traumático, en el contexto de una lesión ligamentosa. Sin embargo, en las del medial, en la mayoría de los casos, el paciente no recuerda traumatismo. En el trabajo de Kim et al., el 69% de los pacientes con rotura de la RPMM recordaba un traumatismo mínimo y, de estos, en muy pocas ocasiones se presentó de forma brusca, incluso con más intensidad que en otro tipo de lesiones(48). En raros casos una lesión aislada de la raíz se presenta de forma brusca, con bloqueos y/o derrame articular(49). Por otra parte, Lee et al. informan en su trabajo sobre 21 pacientes con la misma lesión que el 14,3% tenía bloqueos y el 9,5% sensación de fallo(50).
En cuanto a la exploración clínica, se ha informado de un signo de McMurray positivo en el 57% de los casos y derrame articular en el 14,3%(50). En 2011, Seil et al. describieron un signo específico para el diagnóstico de la lesión de la RPMM consistente en aplicar varo forzado con la rodilla en extensión, con lo que se detecta la extrusión del menisco(51). Este signo tiene la limitación de que clínicamente solo fue detectado en un paciente y verificado seccionando el ligamento meniscotibial en el transcurso de una artroplastia de rodilla en 3 pacientes.
Diagnóstico radiológico
A diferencia de las roturas del cuerpo meniscal, los desgarros de la raíz no presentan una semiología específica. Es por ello que los estudios de imagen, y en concreto la RM, juegan un papel fundamental en su detección.
Los estudios de radiografía convencional no permiten visualizar las estructuras meniscales. Son útiles, sin embargo, en la valoración de signos de gonartrosis que frecuentemente acompañan a estas roturas(19), así como de la posible desviación secundaria del eje longitudinal del miembro afectado, realizándose en dichos casos proyecciones anteroposterior en carga y lateral de la rodilla, así como una telerradiografía de miembros inferiores.
Varios autores han propuesto la utilización de los ultrasonidos en la detección de roturas meniscales, de quistes parameniscales, así como de la extrusión meniscal frecuentemente asociada a las roturas de la raíz. Estudios realizados con equipos modernos de ecografía muestran resultados dispares en cuanto a la sensibilidad y especificidad en la detección de desgarros meniscales, por lo que hoy en día no es una prueba de rutina en el diagnóstico de estas roturas, si bien es una técnica útil en la detección del derrame articular, la extrusión meniscal(52) y los quistes parameniscales(53).
La artrografía, en conjunto con la tomografía computarizada (artro-TC), ha sido reemplazada por la RM por la no invasividad y la ausencia de radiaciones ionizantes de esta última. No obstante, presenta alta sensibilidad y especificidad de entre el 86 y el 100% en la evaluación de lesiones meniscales, siendo una técnica adecuada en pacientes con contraindicación para la realización de RM(54).
La RM constituye hoy por hoy la modalidad diagnóstica de imagen de referencia en la detección y la valoración de las roturas meniscales en su conjunto y, por ende, de las que afectan a la raíz meniscal. Esto es debido a su alta resolución de tejidos blandos, la posibilidad de adquisición de múltiples secuencias en todos los planos del espacio (sagital, coronal, oblicuo y/o axial) y la ausencia de radiaciones ionizantes.
Actualmente, las secuencias más precisas para la valoración de los meniscos son las potenciadas en densidad protónica (D) fast-spin echo (FSE) y las potenciadas en T2 FSE(55), presentando una inferior sensibilidad las secuencias potenciadas en T1.
Debido a su infradiagnóstico en el pasado tanto en RM como en artroscopia, estas lesiones han cobrado especial atención en los últimos años. La RM presenta, bajo evaluación de un radiólogo experto, con especial atención a las raíces y realización de diferentes secuencias, una sensibilidad del 86-90% y una especificidad del 94-95%(16). Además, esta técnica permite determinar la extensión de la rotura, su asociación con extrusión o quiste, y la evaluación del cartílago articular y el hueso subcondral, así como el diagnóstico de lesiones ligamentosas asociadas.
La detección de las roturas de la RPMM es de mayor facilidad diagnóstica que la del menisco lateral(56). En la primera, se observa una ausencia o acortamiento de la raíz en las imágenes sagitales, así como una hendidura vertical de líquido en secuencias potenciadas en T2. En la segunda, se apreciarán hallazgos similares a las roturas radiales de otras localizaciones(9,56).
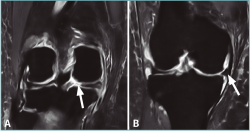
Se han descrito varios signos radiológicos relacionados con las roturas de la raíz y las roturas radiales en general, como son el signo del triángulo truncado, el signo de la hendidura en el plano coronal y el clásico signo del menisco fantasma en el plano sagital(57). El signo del menisco fantasma o del menisco vacío se observa en el contexto de una extensa rotura radial que atraviesa el espesor completo meniscal, o posterior a meniscectomía, cuando el plano de corte se realiza en el plano exacto de la rotura(58) (Figura 6).
El signo de la hendidura consiste en la presencia de una grieta o fisura en el plano coronal meniscal a través de la cual se introduce líquido articular(57).
En el plano coronal permite una mejor definición de la raíz, la cual debería discurrir intacta por encima del respectivo platillo tibial en al menos una imagen(2,16).
Además, este plano es óptimo para la valoración de la extrusión meniscal o desplazamiento del menisco sobre el borde del platillo tibial, la cual es significativa cuando es superior a 3 mm del menisco sobre el borde tibial(59) (Figura 7). Dicha extrusión, si bien puede aparecer en las roturas horizontales, es de menor entidad en comparación con los desgarros radiales, en especial con las roturas completas, siendo más frecuente en la afectación del menisco medial(59). Esto último es debido a que el menisco lateral se encuentra estabilizado por los LMF, por lo que para que aparezca una extrusión del mismo es necesaria una rotura asociada de dichos ligamentos.
En el plano sagital, las raíces posteriores del menisco medial y lateral deben aparecer, respectivamente, en la imágenes medial y lateral al LCP(16). Es decir, se debe sospechar rotura de la RPMM si no se sitúa inmediatamente medial al LCP(2,16). Asimismo, en el contexto de rotura parcial o completa del LCA, se deben descartar roturas de la RPML(2,16,60).
Desgarros de la RPMM pueden aparecer en pacientes con esguinces de grado III del ligamento colateral interno e integridad de los ligamentos meniscocapsulares(61). Si bien pueden ser debidos a diferentes mecanismos, se cree que la mayoría de las roturas radiales son de etiología crónica(62), cobrando especial importancia la valoración del cartílago articular en dichos casos. En el contexto de rotura aguda, se asocian a lesiones ligamentosas, fundamentalmente de los LMF.
Existen varias circunstancias que pueden confundir en el diagnóstico por imagen de las raíces meniscales:
• La RAMM puede insertarse en el margen anterior de la tibial, lo que no debe confundirse con extrusión meniscal(59,60).
• La RAML presenta apariencia estriada que puede simular lesión(59).
• El ligamento transverso meniscal puede simular una rotura de la raíz anterior en las imágenes sagitales(62).
Opciones de tratamiento e indicaciones
A la hora de plantear el tratamiento de las lesiones de las raíces meniscales es necesario tener en cuenta el estado articular y el meniscal, el eje de carga, el IMC, las expectativas del paciente y la posibilidad de adherencia al programa rehabilitador.
Tratamiento conservador
Aunque con este tratamiento no se consigue modificar la alteración biomecánica articular, ni se prevendrán la reducción del espacio articular y el desarrollo de gonartrosis que se producen en estas lesiones(63), puede ser la opción de elección en pacientes de edad avanzada, en pacientes que no se puedan someter a la agresión quirúrgica y en aquellos con cambios degenerativos avanzados en el compartimento afectado (Outerbridge 3 o 4). En estos casos, se deben manejar estas lesiones de manera sintomática mediante analgésicos, infiltraciones y ortesis(64,65,66).
Tratamiento quirúrgico
Dentro de las opciones quirúrgicas disponibles para el tratamiento de las roturas de las raíces meniscales, se encuentran la meniscectomía o la reparación de las mismas. Cuando existen desalineaciones del miembro, se puede asociar una osteotomía a la reparación meniscal o a la meniscectomía (en caso de que la lesión no sea reparable).
Meniscectomía
Clásicamente, ha sido la opción de tratamiento más utilizada en estos casos. El auge en técnicas de reparación meniscal y el conocimiento más profundo de las repercusiones biomecánicas y consecuencias degenerativas que tienen estas lesiones(32,38) han hecho que aumenten las indicaciones de reparación de las raíces meniscales. No obstante, existen pacientes que se pueden beneficiar de una meniscectomía (como son aquellos con artrosis en los que el tratamiento conservador ha fracasado) o aquellos con una lesión parcial (tipo I)(22).
Reparación meniscal
Dentro de las indicaciones para la reparación de la raíz meniscal se encuentran: pacientes con una lesión reciente con cartílago normal o casi normal, así como pacientes con lesiones crónicas, pero sin cambios degenerativos avanzados. Como contraindicaciones, se encuentran las lesiones condrales de grado 3 y 4, las desalineaciones mecánicas no corregidas, las lesiones de las raíces con degeneración meniscal y la obesidad (IMC > 30)(67).
Existen diferentes técnicas para tratar las lesiones de las raíces meniscales, que pueden variar según el abordaje quirúrgico, el tipo de sutura y el sistema y la técnica de fijación. Los 2 principales grupos de técnicas de reparación de la raíz meniscal son las técnicas transtibiales y las de fijación in situ. Ambas pueden utilizarse tanto para la reinserción de las raíces anteriores como de las posteriores:
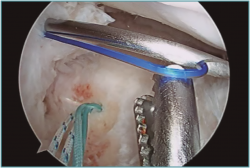
• Técnicas transtibiales: son las técnicas más utilizadas para la realización de la raíz posterior por su mayor facilidad de realización respecto a las técnicas in situ. Para su aplicación se realiza un túnel transóseo desde la cortical tibial anterior hasta la zona de inserción anatómica de la raíz en cuestión con la ayuda de una guía de LCA (Figura 8) desde una incisión accesoria anteromedial o anterolateral (en función del menisco afectado se utiliza una u otra, desde el lado contralateral para seguir la dirección de las fibras de inserción de la raíz intervenida); en caso de reconstrucción asociada de LCA, se puede utilizar la misma incisión anteromedial; algunos autores incluso proponen la utilización del mismo túnel para la reconstrucción del LCA y de la raíz meniscal(68). Los hilos con los que se realiza la sutura meniscal se introducen a través del túnel tibial para realizar la fijación dentro del túnel(68) y/o en la cara anterior de la tibia, mediante puente óseo (realizando doble túnel)(69), con un botón(11), con un implante sin hilos(12) o a un poste(70).
figura8.png
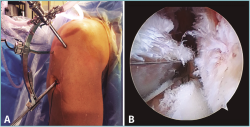
Figura 8. Colocación de la aguja-guía para la realización del túnel tibial en una reinserción transósea de la raíz posterior del menisco lateral. A: imagen exterior; B: imagen artroscópica. LFC: cóndilo femoral lateral; LTP: platillo tibial lateral. Reproducido con permiso de Espejo-Baena A, et al. Arthrosc Tech. 2017 May 22;6(3):e621-e626(12).
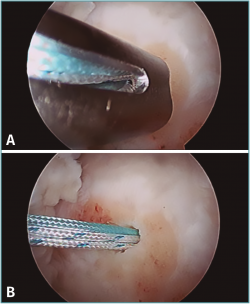
• Técnicas in situ: son las más frecuentemente utilizadas para la reinserción de las raíces anteriores; se coloca un implante directamente en la zona de inserción anatómica sobre el cual se reinserta la raíz meniscal, que debe ser previamente cruentada, preparándose un lecho para la inserción del implante (Figura 9). Se realiza el paso de las suturas a través de la raíz meniscal con gancho de sutura, pasador de sutura directo/indirecto o con ayuda de una aguja de espinal con un hilo monofilamento insertado para traccionar del hilo del anclaje (Figura 10). Las ventajas teóricas de esta técnica son que evita la realización de túneles tibiales que podrían interferir con los túneles de reconstrucción del LCA y que evita la necesidad de una fijación adicional en la cortical anterior tibial(60); no obstante, existe la posibilidad de que falle el sistema de anclaje y técnicamente son más demandantes(48). La fijación artroscópica de las raíces meniscales con el uso de anclajes fue descrita originalmente por Engelsohn en las raíces posteriores con el uso de un portal accesorio posteromedial(71).
• Técnicas mixtas: utilizan ambas opciones para la reinserción de la raíz(72).
Estas técnicas varían en función del método utilizado para realizar la sutura –pinza directa(10,11), gancho curvo(73), aguja directa a través del túnel(12) (Figura 11)–. Otra posible variante técnica es el tipo de sutura: se aconseja la utilización de suturas de ultra alta resistencia(74); asimismo, se ha propuesto el uso de cinta de sutura de ultra alta resistencia en lugar de hilo, tras demostrar una mejora en las propiedades biomecánicas respecto a este, lo cual puede ser beneficioso especialmente para el periodo postoperatorio inmediato(47). Entre las diferentes técnicas de sutura disponibles, en la literatura se encuentran la sutura simple, la doble, la simple deslizante, la deslizante bloqueada, la de Kessler modificada y la modificada de Mason-Allen(41,43,45).
figura11.png
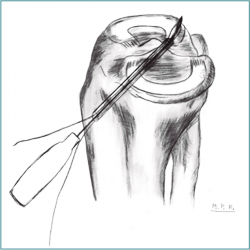
Figura 11. Esquema de la técnica de reinserción transósea de la raíz posterior del menisco lateral con el pasador de sutura a través del túnel tibial. La punta del dispositivo está perforando la raíz meniscal. Reproducido con permiso de Espejo-Baena A, et al. Arthrosc Tech. 2017 May 22;6(3):e621-e626(12).
Rehabilitación postoperatoria
Existen varios protocolos de rehabilitación, pero no existe suficiente evidencia para elegir uno u otro. Se tomará como ejemplo el del grupo de LaPrade(75): se basa en 5 fases y se deben cumplir unos requisitos para pasar de una fase a otra.
• Fase 1: reparación quirúrgica y recuperación del balance articular. Se mantiene descarga las primeras 6 semanas para evitar la tensión en el menisco. Se permite la movilización pasiva limitada a 90° de flexión de manera inmediata durante las 2 primeras semanas, autorizándose posteriormente la flexión libre hasta ganar el arco de movilidad completa. La articulación patelofemoral, el cuádriceps y el tendón rotuliano se movilizan inmediatamente, para evitar adherencias. Para pasar a la fase 2, se debe obtener una movilidad completa (comparándola con la contralateral), así como mínimo derrame y una temperatura normal.
• Fase 2: a partir de la 7.ª semana, se realizan actividades para la preparación a la marcha. Se permite una carga del 25% del peso corporal y se va aumentando según la tolerancia del paciente. Para pasar a la fase 3, el paciente debe sentirse cómodo andando 25 minutos.
• Fase 3: se llevan a cabo ejercicios basados en un mayor número de repeticiones y periodos más cortos para promover la resistencia muscular. Los ejercicios con ambas piernas progresan a ejercicios de una sola pierna. Las sentadillas progresan hasta 70°, según la tolerancia. En la semana 12, se permite el ejercicio en bicicleta estática, la natación estilo libre y caminar en la cinta.
• Fase 4: el cuádriceps se fortalece para lograr al menos el 80% de la fuerza de la extremidad contralateral. Se inician ejercicios multiplanares para permitir el control neuromuscular.
• Fase 5: esta fase varía de acuerdo con las exigencias del paciente. En la semana 22, se anima a los pacientes a regresar a las actividades de carrera, agilidad y cambio de dirección. La vuelta a la competición se autoriza de manera individual, en función de la capacidad del paciente.
Resultados
Los resultados clínicos que comparan las distintas opciones de tratamiento son poco concluyentes, pues la mayoría presenta series pequeñas y diferentes criterios de inclusión, ausencia de grupo control y poco nivel de evidencia.
La meniscectomía parcial, muy utilizada anteriormente como tratamiento de elección, presenta resultados contradictorios. Ozkoc et al.(17) analizaron meniscectomías parciales en una muestra donde aproximadamente el 80% de los pacientes eran mayores de 50 años y obesos. La escala de Lysholm mejoró de 53 a 67 puntos. Sin embargo, a pesar de la relativa satisfacción del paciente, las radiografías mostraron una progresión de la artrosis. Han et al.(76), en 46 casos con 5 años de seguimiento, encuentran signos degenerativos radiológicos en 16 pacientes y solo el 56% mejoró en las escalas de dolor, a pesar de una mejoría significativa en la escala de Lysholm.
Lee(50) analizó los resultados a corto plazo, tanto clínicos como radiológicos, en 21 reparaciones de la RPMM, usando una técnica transtibial. Observó una mejoría significativa en la escala HSS y Lysholm. Se observó progresión artrósica solamente en un caso. A pesar de las altas tasas de curación descritas con las técnicas transtibiales, Cho et al.(77) encontraron 4 casos completamente curados y 8 parcialmente en las 13 rodillas a las que se realizó un second-look. La escala de Lysholm aumentó de 34,7 a 75,6 y la HSS de 33,5 a 82,2. Chung et al.(78) dirigieron un metaanálisis para valorar los resultados clínicos de la reparación de la RPMM y observaron una mejoría significativa en el Lysholm, aunque no obtuvieron datos de mejoría en la extrusión meniscal y la progresión artrósica fue inevitable. En una revisión sistemática reciente de Feucht(79), se incluyeron 7 estudios y 172 pacientes tratados con técnica transtibial, demostrando mejoría funcional tras el procedimiento. En los casos en que se realizó second-look, el 48% presentaba una curación completa, el 42% parcial y el 10% fracaso del tratamiento. Se produjo avance de al menos un grado radiológico de la clasificación de Kellgren-Lawrence en al menos el 16% de los pacientes. Kim et al.(80) compararon la fijación transtibial y la fijación con implantes: no encontraron diferencias significativas en el IKDC, Lysholm y HSS, al igual que en la progresión artrósica entre ambos grupos. Si se comparan la meniscectomía parcial con las técnicas de reparación, estas últimas muestran las puntuaciones más altas en el Lysholm y las menores progresiones artrósicas. Según Chung(81), de los 20 pacientes a los que se les realizó meniscectomía, 7 requirieron una prótesis total de rodilla. Sin embargo, ninguno de los 37 pacientes a los que les reinsertaron la raíz requirió una artroplastia.
Conclusiones
Las lesiones de las raíces meniscales son relativamente frecuentes y deben ser tenidas en cuenta. Las del menisco medial son con mayor frecuencia de naturaleza degenerativa y las del lateral suelen estar asociadas a roturas ligamentosas, especialmente del LCA. Las consecuencias de estas lesiones pueden ser equiparables a las de una meniscectomía. Los pacientes que se someten a una cirugía de reparación de la raíz del menisco presentan mejores escalas funcionales y clínicas que los que se someten a una meniscectomía, por lo que es recomendable la reinserción. No obstante, son necesarios estudios de mayor nivel de evidencia para establecer la relación entre la utilización de estas técnicas y el progreso a artrosis a largo plazo.
Figuras
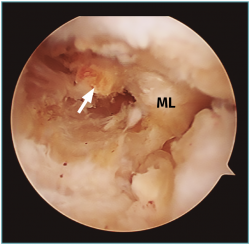
Figura 1. Avulsión de la raíz posterior del menisco lateral (ML) con fragmento óseo (flecha: fragmento óseo avulsionado).
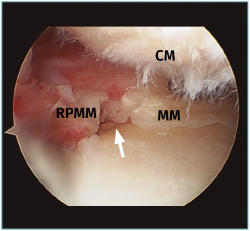
Figura 2. Rotura radial de la raíz posterior del menisco medial (MM). CM: cóndilo medial con condropatías; RPMM: raíz posterior del MM. Flecha: zona de rotura radial.
Figura 3. A: corte anatómico en visión axial de una rodilla normal; B: imagen artroscópica de la zona posterior del compartimento lateral de la rodilla; C: imagen artroscópica de la zona posterior del compartimento medial de la rodilla; D: imagen artroscópica de la zona anterior del compartimento lateral de la rodilla; E: imagen artroscópica de la zona anterior del compartimento medial de la rodilla. *: raíz anterior del menisco medial; **: raíz anterior del menisco lateral; ***: raíz posterior del menisco medial; ****: raíz posterior del menisco lateral. LCA: ligamento cruzado anterior. LCP: ligamento cruzado posterior.
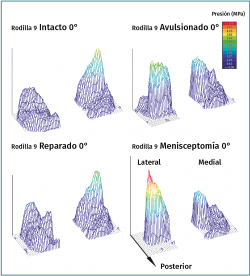
Figura 4. Distribución de presiones en la articulación tibiofemoral de la rodilla humana intacta, con avulsión de la raíz posterior del menisco lateral (RPML) y tras su reparación. Reproducido con permiso de Perez-Blanca A, et al. Arthroscopy. 2016 Apr;32(4):624-33(38).
Figura 5. Puntos de inserción del hilo de sutura en el menisco para el espécimen N.º 10 durante el ensayo con carga cíclica entre 10 y 30 N. A: en el primer ciclo de carga; B: en el ciclo de carga 1.000. No se observan signos macroscópicos de corte del menisco por la sutura. Reproducido con permiso de Pérez-Blanca A, et al. Int Orthop. 2018;42(4):811-8(47).
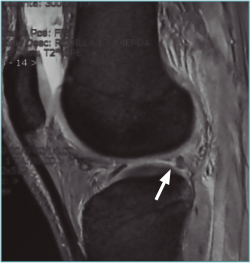
Figura 6. Imagen sagital de resonancia magnética en la que puede apreciarse el signo del “menisco fantasma” (flecha).
Figura 7. Imágenes coronales de resonancia magnética de una rodilla con rotura de la raíz posterior del menisco medial. A: corte a nivel del cuerno posterior, donde se aprecia la rotura (flecha); B: corte a nivel del cuerpo del menisco, donde puede apreciarse la extrusión del mismo (flecha).
Figura 8. Colocación de la aguja-guía para la realización del túnel tibial en una reinserción transósea de la raíz posterior del menisco lateral. A: imagen exterior; B: imagen artroscópica. LFC: cóndilo femoral lateral; LTP: platillo tibial lateral. Reproducido con permiso de Espejo-Baena A, et al. Arthrosc Tech. 2017 May 22;6(3):e621-e626(12).
Figura 9. Imágenes artroscópicas de la colocación de un anclaje para la reinserción de la raíz anterior del menisco lateral. A: colocación del anclaje; B: hilos del anclaje colocado en la zona de inserción previamente cruentada.
Figura 10. Imagen artroscópica del paso del hilo monofilamento insertado en una aguja espinal perforando la raíz anterior del menisco lateral en el que se enlazará el hilo del anclaje y traccionar del mismo para la reinserción de dicha raíz.
Figura 11. Esquema de la técnica de reinserción transósea de la raíz posterior del menisco lateral con el pasador de sutura a través del túnel tibial. La punta del dispositivo está perforando la raíz meniscal. Reproducido con permiso de Espejo-Baena A, et al. Arthrosc Tech. 2017 May 22;6(3):e621-e626(12).
Información del artículo
Cita bibliográfica
Autores
Alejandro Espejo Reina
Servicio de Cirugía Ortopédica y Traumatología. Hospital Vithas Parque San Antonio. Málaga
Clínica Espejo. Málaga
UGC Aparato Locomotor. Complejo Hospitalario de Jaén
UCG Aparato Locomotor. Hospital Clínico Universitario Virgen de la Victoria. Málaga
María Josefa Espejo Reina
Hospital Universitario Ramón y Cajal. Madrid
Hospital San Juan de Dios del Aljarafe. Bormujos, Sevilla
Hospital Comarcal de Antequera, Antequera, Málaga, España
Guillermo García Gutiérrez
Clínica El Ángel. Málaga Clínica Marti Torres. Málaga
Jaime Dalla Rosa Nogales
Hospital Quirónsalud Málaga
Hospital Vithas Parque San Antonio. Málaga
Complejo Hospitalario Integral Privado (CHIP). Málaga
Agencia Sanitaria Costa del Sol. Marbella, Málaga
Ana Pérez de la Blanca Cobos
Unidad de Biomecánica. Departamento de Ingeniería Industrial.
Escuela Técnica Superior de Ingenierías. Universidad de Málaga
María Prado Novoa
Unidad de Biomecánica. Departamento de Ingeniería Industrial.
Escuela Técnica Superior de Ingenierías. Universidad de Málaga
Alejandro Espejo Baena
Servicio de Cirugía Ortopédica y Traumatología. Hospital Vithas Parque San Antonio. Málaga
Clínica Espejo. Málaga
UGC Aparato Locomotor. Hospital Universitario Virgen de la Victoria. Málaga
Servicio de Cirugía Ortopédica y Traumatología. Unidad de Rodilla. Hospital Clínico Universitario Virgen de la Victoria. Málaga
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Schillhammer CK, Werner FW, Scuderi MG, Cannizzaro JP. Repair of lateral meniscus posterior horn detachment lesions: a biomechanical evaluation. Am J Sports Med. 2012;40(11):2604-9.
-
2Brody JM, Lin HM, Hulstyn MJ, Tung GA. Lateral meniscus root tear and meniscus extrusion with anterior cruciate ligament tear. Radiology. 2006;239(3):805-10.
-
3Steineman BD, LaPrade RF, Santangelo KS, Warner BT, Goodrich LR, Haut Donahue TL. Early osteoarthritis after untreated anterior meniscal root tears: an in vivo animal study. Orthop J Sports Med. 2017;5(4):2325967117702452.
-
4Allaire R, Muriuki M, Gilbertson L, Harner CD. Biomechanical consequences of a tear of the posterior root of the medial meniscus. Similar to total meniscectomy. J Bone Joint Surg Am. 2008;90(9):1922-31.
-
5Frank JM, Moatshe G, Brady AW, Dornan GJ, Coggins A, Muckenhirn KJ, et al. Lateral Meniscus Posterior Root and Meniscofemoral Ligaments as Stabilizing Structures in the ACL-Deficient Knee A Biomechanical Study. Orthop J Sports Med. 2017;5(6):2325967117695756.
-
6Shybut TB, Vega CE, Haddad J, Alexander JW, Gold JE, Noble PC, Lowe WR. Effect of lateral meniscal root tear on the stability of the anterior cruciate ligament-deficient knee. Am J Sports Med. 2015;43(4):905-11.
-
7Lording T, Corbo G, Bryant D, Burkhart TA, Getgood A. Rotational Laxity Control by the Anterolateral Ligament and the Lateral Meniscus Is Dependent on Knee Flexion Angle: A Cadaveric Biomechanical Study. Clin Orthop Relat Res. 2017;475(10):2401-8.
-
8Prince MR, Esquivel AO, Andre AM, Goitz HT. Anterior horn lateral meniscus tear repair and meniscectomy. Knee Surg. 2014;27(3):229-34.
-
9Choi SH, Bae S, Ji SK, Chang MJ. The MRI findings of meniscal root tear of the medial meniscus: emphasis on coronal, sagittal and axial images. Knee Surg Sports Traumatol Arthrosc. 2012;20(10):2098-103.
-
10Blackman AJ, Stuart MJ, Levy BA, McCarthy MA, Krych AJ. Arthroscopic meniscal root repair using a Ceterix NovoStich suture passer. Arthrosc Tech. 2014;3(5):e643-6.
-
11Chahla J, Moulton SG, LaPrade CM, Dean CS, LaPrade RF. Posterior meniscal root repair: the transtibial double tunnel pullout techniqe. Arthrosc Tech. 2016;5(2):e291-6.
-
12Espejo-Baena A, Espejo-Reina A, Espejo-Reina MJ, Martín-Castilla MB, Dalla-Rosa Nogales J, Sevillano-Pérez E. Transosseous posterior meniscal root reinsertion using knotless anchor for tibial fixation. Arthrosc Tech. 2017;6(3):e621-e626.
-
13Shen JW, Song GY, Zhang H, Wang QQ, Zhang J, Li Y, Feng H. Prevalence of lateral meniscal extrusion for posterior lateral meniscal root lesion with and without concomitant midbody radial tear in anterior cruciate ligament injury. Arthroscopy. 2016;32(5):828-34.
-
14Minami T, Muneta T, Sekiya I, Watanabe T, Mochizuki T, Horie M, et al. Lateral meniscus posterior root tear contributes to anterolateral rotational instability and meniscus extrusion in anterior cruciate ligament-injured patients. Knee Surg Sports Traumatol Arthrosc. 2018 Apr;26(4):1174-81.
-
15Koo JH, Choi SH, Lee SA, Wang JH. Comparison of medial and lateral meniscus root tears. PLoS One. 2015;10(10):e0141021.
-
16De Smet AA, Blankenbaker DG, Kijowski R, Graf BK, Shinki K. MR diagnosis of posterior root tears of the lateral meniscus using arthroscopy as the reference standard. AJR Am J Roentgenol. 2009;192(2):480-6.
-
17Ozkoc G, Circi E, Gonc U, Irgit K, Pourbagher A, Tandogan RN. Radial tears in the root of the posterior horn of the medial meniscus. Knee Surg Sports Traumatol Arthrosc. 2008;16(9):849-54.
-
18Hwang BY, Kim SJ, Lee SW, Lee HE, Lee CK, Hunter DJ, Jung KA. Risk factors for medial meniscus posterior root tear. Am J Sports Med. 2012;40(7):1606-10.
-
19Matheny LM, Ockuly AC, Steadman JR, LaPrade RF. Posterior meniscus root tears: associated pathologies to assist as diagnostic tools. Knee Surg Sports Traumatol Arthrosc. 2015;23(10):3127-31.
-
20Thompson WO, Thaete FL, Fu FH, Dye SF. Tibial meniscal dynamics using three-dimensional reconstruction of magnetic resonance images. Am J Sports Med. 1991;19(3):210-5; discussion 215-6.
-
21LaPrade CM, Ellman MB, Rasmussen MT, James EW, Wijdicks CA, Engebretsen L, LaPrade RF. Anatomy of the anterior root attachments of the medial and lateral menisci: a quantitative analysis. Am J Sports Med. 2014;42(10):2386-92.
-
22LaPrade CM, James EW, Cram TR, Feagin JA, Engebretsen L, LaPrade RF. Meniscal Root Tears: A Classification System Based on Tear Morphology. Am J Sports Med 2015;43(2):363-9.
-
23Forkel P, Petersen W. Posterior root tear fixation of the lateral meniscus combined with arthroscopic ACL double-bundle reconstruction: technical note of a transosseous fixation using the tibial PL tunnel. Arch Orthop Trauma Surg. 2012;132(3):387-91.
-
24Bin SI, Jeong TW, Kim SJ, Lee DH. A new arthroscopic classification of degenerative medial meniscus root tear that correlates with meniscus extrusion on magnetic resonance imaging. Knee. 2016;23(2):246-50.
-
25Chang EY, Chung CB, Biswas R, DiCamillo P, Statum S, Tafur M, Bydder GM. Morphologic characterization of meniscal root ligaments in the human knee with magnetic resonance microscopy at 11.7 and 3 T. Skeletal Radiol. 2014;43(10):1395-402.
-
26Freutel M, Scholz NB, Seitz AM, Ignatius A, Dürselen L. Mechanical properties and morphological analysis of the transitional zone between meniscal body and ligamentous meniscal attachments. J Biomech. 2015;48(8):1350-5.
-
27Smigielski R, Becker R, Zdanowicz U, Ciszek B. Medial meniscus anatomy: from basic science to treatment. Knee Surg Sports Traumatol Arthrosc. 2015;23(1):8-14.
-
28Berlet GC, Fowler PJ. The anterior horn of the medial meniscus an anatomic study of its insertion. Am J Sports Med. 1998;26(4):540-3.
-
29Johannsen AM, Civitarese DM, Padalecki JR, Goldsmith MT, Wijdicks CA, LaPrade RF. Qualitative and quantitative anatomic analysis of the posterior root attachments of the medial and lateral menisci. Am J Sports Med. 2012;40(10):2342-7.
-
30Amis AA, Gupte CM, Bull AM, Edwards A. Anatomy of the posterior cruciate ligament and the meniscofemoral ligaments. Knee Surg Sports Traumatol Arthrosc. 2006;14(3):257-63.
-
31Pujol N, Feucht MJ, Stärke C, Hirschmann MT, Hirschmann A, Gokeler A, Kopf S. Meniscal root tears. En: Becker R, Kerkhoffs GM, Gelber PE, Denti M, Seil R (eds.). ESSKA Instructional Course Lecture Book Barcelona 2016. Berlín: Springer; 2016. pp. 65-87.
-
32Padalecki JR, Jansson KS, Smith SD, Dornan GJ, Pierce CM, Wijdicks CA, Laprade RF. Biomechanical consequences of a complete radial tear adjacent to the medial meniscus posterior root attachment site: in-situ pullout repair restores derangement of joint mechanics. Am J Sports Med. 2014;42(3):699-707.
-
33LaPrade CM, Foad A, Smith SD, Turnbull TL, Dornan GJ, Engebretsen L, et al. Biomechanical consequences of a nonanatomic posterior medial meniscal root repair. Am J Sports Med. 2015;43(4):912-20.
-
34LaPrade CM, Jansson KS, Dornan G, Smith SD, Wijdicks CA, LaPrade RF. Altered tibiofemoral contact mechanics due to lateral meniscus posterior horn root avulsions and radial tears can be restored with in situ pull-out suture repairs. J Bone Joint Surg Am. 2014;96(6):471-9.
-
35Forkel P, Herbort M, Schulze M. Biomechanical consequences of a posterior root tear of the lateral meniscus: stabilizing effect of the meniscofemoral ligament. Arch Orthop Trauma Surg. 2013;133(5):621-6.
-
36Forkel P, Herbort M, Sprenker F, Metzlaff S, Raschke M, Petersen W. The Biomechanical Effect of a Lateral Meniscus Posterior Root Tear With and Without Damage to the Meniscofemoral Ligament: Efficacy of Different Repair Techniques. Arthroscopy. 2014;30(7):833-40.
-
37Geeslin AG, Civitarese D, Turnbull TL, Dornan GJ, Fuso FA, LaPrade RF. Influence of lateral meniscal posterior root avulsions and the meniscofemoral ligaments on tibiofemoral contact mechanics. Knee Surg Sports Traumatol Arthrosc. 2015;24(5):1469-77.
-
38Pérez-Blanca A, Espejo-Baena A, Amat Trujillo D, Prado Nóvoa M, Espejo-Reina A, Quintero López C, Ezquerro Juanco F. Comparative Biomechanical Study on Contact Alterations After Lateral Meniscus Posterior Root Avulsion, Transosseous Reinsertion, and Total Meniscectomy. Arthroscopy. 2016;32(4):624-33.
-
39Feucht MJ, Grande E, Brunhuber J, Rosenstiel N, Burgkart R, Imhoff AB, Braun S. Biomechanical comparison between suture anchor and transtibial pull-out repair for posterior medial meniscus root tears. Am J Sports Med. 2014;42(1):187-93.
-
40Cerminara AJ, LaPrade CM, Smith SD, Ellman MB, Wijdicks CA, LaPrade RF. Biomechanical evaluation of a transtibial pull-out meniscal root repair: challenging the bungee effect. Am J Sports Med. 2014;42(12):2988-95.
-
41Kopf S, Colvin AC, Muriuki M, Zhang X, Harner CD. Meniscal root suturing techniques: implications for root fixation. Am J Sports Med. 2011;39(10):2141-6.
-
42Rosslenbroich SB, Borgmann J, Herbort M, Raschke MJ, Petersen W, Zantop T. Root tear of the meniscus: biomechanical evaluation of an arthroscopic refixation technique. Arch Orthop Trauma Surg. 2013;133(1):111-5.
-
43Feucht MJ, Grande E, Brunhuber J, Burgkart R, Imhoff AB, Braun S. Biomechanical evaluation of different suture techniques for arthroscopic transtibial pull-out repair of posterior medial meniscus root tears. Am J Sports Med. 2013;41(12):2784-90.
-
44Anz AW, Branch EA, Saliman JD. Biomechanical comparison of arthroscopic repair constructs for meniscal root tears. Am J Sports Med. 2014;42(11):2699-706.
-
45Mitchell R, Pitts R, Kim YM, Matava MJ. Medial Meniscal Root Avulsion: a Biomechanical Comparison of 4 Different Repair Constructs. Arthroscopy. 2016;32(1):111-9.
-
46LaPrade CM, LaPrade MD, Turnbull TL, Wijdicks CA, LaPrade RF. Biomechanical evaluation of the transtibial pull-out technique for posterior medial meniscal root repairs using 1 and 2 transtibial bone tunnels. Am J Sports Med. 2015;43(4):899-904.
-
47Pérez-Blanca A, Prado Nóvoa M, Lombardo Torre M, Espejo-Reina A, Ezquerro Juanco F, Espejo-Baena A. The role of suture cutout in the failure of meniscal root repair during the early post-operative period: a biomechanical study. Int Orthop. 2018;42(4):811-8.
-
48Kim JH, Chung JH, Lee DH, Lee YS, Kim JR, Ryu KJ. Arthroscopic suture anchor repair versus pullout suture repair in posterior root tear of the medial meniscus: a prospective comparison study. Arthroscopy. 2011;27(12):1644-53.
-
49Bae JH, Paik NH, Park GW, Yoon JR, Chae DJ, Kwon JH, et al. Predictive value of painful popping for a posterior root tear of the medial meniscus in middle-aged to older Asian patients. Arthroscopy. 2013;29(3):545-9.
-
50Lee JH, Lim YJ, Kim KB, Kim KH, Song JH. Arthroscopic pullout suture repair of posterior root tear of the medial meniscus: radiographic and clinical results with a 2-year follow-up. Arthroscopy. 2009;25(9):951-8.
-
51Seil R, Dück K, Pape D. A clinical sign to detect root avulsions of the posterior horn of the medial meniscus. Knee Surg Sports Traumatol Arthrosc. 2011;19(12):2072-5.
-
52Rowland G, Mar D, McIff T, Nelson J. Evaluation of meniscal extrusion with posterior root disruption and repair using ultrasound. Knee. 2016;23(4):627-30.
-
53Rutten MJ, Collins JM, Van Kampen A, Jager GJ. Meniscal cysts: detection with high-resolution sonography. AJR Am J Roentgenol. 1998;171(2):491-6.
-
54De Filippo M, Bertellini A, Pogliacomi F, Sverzellati N, Corradi D, Garlaschi G, Zompatori M. Multidetector computed tomography arthrography of the knee: diagnostic accuracy and indications. Eur J Radiol. 2009;70(2):342-51.
-
55Cheung LP, Li KC, Hollett MD, Bergman AG, Herfkens RJ. Meniscal tears of the knee: accuracy of detection with fast spin-echo MR imaging and arthroscopic correlation in 293 patients. Radiology. 1997;203(2):508-12.
-
56De Smet AA. How I diagnose meniscal tears on knee MRI. AJR Am J Roentgenol. 2012;199(3):481-99.
-
57Harper KW, Helms CA, Lambert HS, Higgins LD. Radial Meniscal Tears: Significance, Incidence, and MR Appearance. AJR. 2005;185:1429-34.
-
58Petersen W, Forkel P, Feucht MJ, Zantop T, Imhoff AB, Brucker PU. Posterior root tear of the medial and lateral meniscus. Arch Orthop Trauma Surg. 2014;134(2):237-55.
-
59Nguyen JC, De Smet AA, Graf BK, and Rosas HG. MR imaging-based diagnosis and classification of meniscal tears. Radiographics. 2014;34(4):981-99.
-
60Koenig JH, Ranawat AS, Umans HR, Difelice GS. Meniscal root tears: diagnosis and treatment. Arthroscopy. 2009;25(9):1025-32.
-
61Papalia R, Vasta S, Franceschi F, D’Adamio S, Maffulli N, Denaro V. Meniscal root tears: from basic science to ultimate surgery. Br Med Bull. 2013;106(1):91-115.
-
62Marcheix PS, Marcheix B, Siegler J, Bouillet P, Chaynes P, Valleix D, Mabit C. The anterior intermeniscal ligament of the knee: an anatomic and MR study. Surg Radiol Anat. 2009;31(5):331-4.
-
63Shelbourne KD, Roberson TA, Gray T. Long-term evaluation of posterior lateral meniscus root tears left in situ at the time of anterior cruciate ligament reconstruction. Am J Sports Med. 2011;39(7):1439-43.
-
64Ahn JH, Jeong HJ, Lee YS, Park JH, Lee JW, Park JH, Ko TS. Comparison between conservative treatment and arthroscopic pull-out repair of the medial meniscus root tear and analysis of prognostic factors for the determination of repair indication. Arch Orthop Trauma Surg. 2015;135(9):1265-76.
-
65Papalia R, Papalia G, Russo F, Diaz LA, Bressi F, Sterzi S, Denaro V. Meniscal extrusion as booster of osteoarthritis. J Biol Regul Homeost Agents. 2017;31(4 Suppl 2):33-44.
-
66Kwak YH, Lee S, Lee MC, Han HS. Large meniscus extrusion ratio is a poor prognostic factor of conservative treatment for medial meniscus posterior root tear. Knee Surg Sports Traumatol Arthrosc. 2018;26(3):781-6.
-
67Bhatia S, LaPrade CM, Ellman MB, LaPrade RF. Meniscal root tears: significance, diagnosis, and treatment. Am J Sports Med. 2014;42(12):3016-30.
-
68Forkel P, Foehr P, Meyer JC, Herbst E, Petersen W, Brucker PU, et al. Biomechanical and viscoelastic properties of different posterior meniscal root fixation techniques. Knee Surg Sports Traumatol. 2017;25(2):403-10.
-
69Frank JM, Liechti DJ, Anavian J, Hackett TR. A Transosseous Bone Bridge Repair for Posterior Horn Meniscal Root Tears During Anterior Cruciate Ligament Reconstruction. Arthrosc Tech. 2017;6(1):e239-e243.
-
70Chernchujit B, Prasetia R. Both Posterior Root Lateral-Medial Meniscus Tears With Anterior Cruciate Ligament Rupture: The Step-by-Step Systematic Arthroscopic Repair Technique. Arthrosc Tech. 2017;6(5):e1937-e1943.
-
71Engelsohn E, Umans H, Difelice GS. Marginal fractures of the medial tibial plateau: possible association with medial meniscal root tear. Skeletal Radiol. 2007;36(1):73-6.
-
72Kodama Y, Furumatsu T, Fujii M, Tanaka T, Miyazawa S, Ozaki T. Pullout repair of a medial meniscus posterior root tear using a FasT-Fix® all-inside suture technique. Orthop Traumatol Surg Res. 2016;102(7):951-4.
-
73Cuéllar A, Cuéllar A, Sánchez A, Cuéllar R. Posterior Lateral Meniscus Root Reattachment With Suture Anchors: an Arthroscopic Technique. Arthrosc Tech. 2017;6(5):e1919-e1925.
-
74Beaufils P, Pujol N. Meniscal repair: Technique. Orthop Traumatol Surg Res. 104(1S):S137-S145.
-
75Cruz RS, Ferrari MB, Metsavaht L, LaPrade RF. Understanding posterior meniscal roots lesions: from basic science to treatment. Rev Bras Ortop. 2017;52(4):463-72.
-
76Han SB, Shetty GM, Lee DH, Chae DJ, Seo SS, Wang KH, et al. Unfavorable results of partial meniscectomy for complete posterior medial meniscus root tear with early osteoarthritis: a 5- to 8-year follow-up study. Arthroscopy. 2010;26(10):1326-32.
-
77Cho JH, Song JG. Second-look arthroscopic assessment and clinical results of modified pull-out suture for posterior root tear of the medial meniscus. Knee Surg Relat Res. 2014;26(2):106-13.
-
78Chung KS, Ha JK, Ra HJ, Kim JG. A meta‑analysis of clinical and radiographic outcomes of posterior horn medial meniscus root repairs. Knee Surg Sports Traumatol Arthrosc. 2016;24(5):1455-68.
-
79Feucht MJ, Kühle J, Bode G, Mehl J, Schmal H, Südkamp NP, Niemeyer P. Arthroscopic transtibial pullout repair for posterior medial meniscus root tears: a systematic review of clinical, radiographic, and second-look arthroscopic results. Arthroscopy. 2015;31(9):1808-16.
-
80Kim SB, Ha JK, Lee SW, Kim DW, Shim JC, Kim JG, Lee MY. Medial meniscus root tear refixation: comparison of clinical, radiologic, and arthroscopic findings with medial meniscectomy. Arthroscopy. 2011;27(3):346-54.
-
81Chung KS, Ha JK, Yeom CH, Ra HJ, Jang HS, Choi SH, Kim JG. Comparison of clinical and radiologic results between partial meniscectomy and refixation of medial meniscus posterior root tears: a minimum 5-year follow-up. Arthroscopy. 2015;31(10):1941-50.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- 25 aniversario de la revista de la AEA
- Manejo quirúrgico de las lesiones degenerativas del menisco: consenso menisco 2016 de la ESSKA
- Lesiones de las raíces meniscales. Estado actual
- Trasplante osteocondral autólogo en rodilla: ¿dónde están las limitaciones?
- Cumplimos 25 años y queda mucho por hacer...
- Ligamentoplastia de hombro, 25 años de una joven técnica
- Inestabilidad de hombro en rugby: nuestra experiencia de más de 25 años
- Conclusiones de la jornada de actualización sobre el abordaje en las lesiones del complejo posterolateral de la rodilla
- Rotura parcial del tendón supraespinoso
- Comentario editorial sobre el manejo de la lesión de menisco degenerativa. Consenso europeo
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.