Manejo quirúrgico de las lesiones degenerativas del menisco: consenso menisco 2016 de la ESSKA
Surgical management of degenerative meniscus lesions: the 2016 ESSKA meniscus consensus
Resumen:
Objetivo: una lesión degenerativa del menisco es un proceso de evolución lenta que supone la aparición de una línea de rotura horizontal en el tejido meniscal en una persona de mediana edad o de edad avanzada. En pacientes sintomáticos, la meniscectomía parcial por vía artroscópica, que se practica de forma habitual desde hace tiempo, ha demostrado mejorar el pronóstico de los pacientes en muchas series de casos. Sin embargo, desde 2002 se han realizado varios ensayos clínicos que no han demostrado que la meniscectomía parcial por vía artroscópica ofrezca beneficios adicionales con respecto al tratamiento conservador, la cirugía placebo o la meniscectomía parcial por vía artroscópica ficticia. Estos resultados no han estado exentos de polémica entre los profesionales de la medicina y han dificultado la toma de decisiones en la clínica diaria. Para facilitar el proceso de adopción de decisiones clínicas, se acordó el desarrollo de un consenso. Esta iniciativa recibió el respaldo de la European Society for Sports Traumatology, Knee Surgery and Arthroscopy (ESSKA).
Métodos: la lesión degenerativa del menisco se definió como una lesión que se produce en pacientes mayores de 35 años sin que existan antecedentes significativos de traumatismo agudo. Se excluyeron las lesiones congénitas, las roturas traumáticas del menisco y las lesiones degenerativas en pacientes jóvenes, especialmente en deportistas. El proyecto se basó en lo que se denomina un proceso formal de consenso, que supuso la constitución de un grupo director, un grupo evaluador y un grupo de expertos. Se incluyó en el proceso a un total de 84 cirujanos y científicos de 22 países europeos. Se propusieron 20 preguntas, sus correspondientes respuestas y un algoritmo basado tanto en una exhaustiva revisión bibliográfica como en la experiencia clínica. Cada binomio pregunta/respuesta fue valorado según el nivel de evidencia de la bibliografía correspondiente.
Resultados: la conclusión principal fue que la meniscectomía parcial por vía artroscópica no debe ser utilizada como primera línea de tratamiento en lesiones degenerativas del menisco. La meniscectomía parcial artroscópica solo debe plantearse tras una evaluación clínica y radiológica adecuada y cuando la respuesta al tratamiento conservador no haya sido satisfactoria. La resonancia magnética de la rodilla no está normalmente indicada como primera línea de diagnóstico, pero la radiografía de rodilla debería utilizarse como herramienta de imagen para corroborar un diagnóstico de artrosis o detectar ciertas patologías poco habituales como tumores o fracturas de la rodilla.
Discusión: el presente trabajo ofrece un claro marco de actuación para el manejo de las lesiones degenerativas del menisco que permite conjugar la información extraída de la evidencia científica con la experiencia clínica. En vista de los sesgos y carencias de la bibliografía actual, y de la carencia de definiciones de criterios importantes como son los síntomas mecánicos, el contenido de este trabajo no puede ser considerado como un algoritmo estricto de tratamiento. Lo que se ofrece es un resumen de los resultados del “Proyecto de Consenso sobre el Menisco” de la ESSKA (http://www.esska.org/education/projects), que es el primer consenso europeo oficial sobre esta materia. El consenso podrá actualizarse y mejorarse a la luz de nuevos datos empíricos que así lo justifiquen.
Nivel de evidencia: I.
Abstract:
Purpose: a degenerative meniscus lesion is a slowly developing process typically involving a horizontal cleavage in a middle-aged or older person. When the knee is symptomatic, arthroscopic partial meniscectomy has been practised for a long time with many case series reporting improved patient outcomes. Since 2002, several randomised clinical trials demonstrated no additional benefit of arthroscopic partial meniscectomy compared to non-operative treatment, sham surgery or sham arthroscopic partial meniscectomy. These results introduced controversy in the medical community and made clinical decision-making challenging in the daily clinical practice. To facilitate the clinical decision-making process, a consensus was developed. This initiative was endorsed by the European Society for Sports Traumatology, Knee Surgery and Arthroscopy (ESSKA).
Methods: a degenerative meniscus lesion was defined as a lesion occurring without any history of significant acute trauma in a patient older than 35 years. Congenital lesions, traumatic meniscus tears and degenerative lesions occurring in young patients, especially in athletes, were excluded. The project followed the so-called formal consensus process, involving a steering group, a rating group and a peer-review group. A total of 84 surgeons and scientists from 22 European countries were included in the process. Twenty questions, their associated answers and an algorithm based on extensive literature review and clinical expertise, were proposed. Each question and answer set was graded according to the scientific level of the corresponding literature.
Results: the main finding was that arthroscopic partial meniscectomy should not be proposed as a first line of treatment for degenerative meniscus lesions. Arthroscopic partial meniscectomy should only be considered after a proper standardised clinical and radiological evaluation and when the response to non-operative management has not been satisfactory. Magnetic resonance imaging of the knee is typically not indicated in the first-line work-up, but knee radiography should be used as an imaging tool to support a diagnosis of osteoarthritis or to detect certain rare pathologies, such as tumours or fractures of the knee.
Discussion: the present work offers a clear framework for the management of degenerative meniscus lesions, with the aim to balance information extracted from the scientific evidence and clinical expertise. Because of biases and weaknesses of the current literature and lack of definition of important criteria such as mechanical symptoms, it cannot be considered as an exact treatment algorithm. It summarises the results of the “ESSKA Meniscus Consensus Project” (http://www.esska.org/education/projects) and is the first official European consensus on this topic. The consensus may be updated and refined as more high-quality evidence emerges.
Level of evidence: I.
Introducción
Las lesiones degenerativas del menisco (LDM) se desarrollan lentamente y, habitualmente, dan lugar a la aparición de una línea de rotura horizontal en el menisco en personas de mediana edad o de edad avanzada. Se trata de lesiones frecuentes en la población general, con una prevalencia que se incrementa con la edad pasando del 16% en mujeres de 50-59 años a más del 50% en hombres de 70-90 años(1). En resonancia magnética (RM), lo que normalmente se observa es una señal lineal intrameniscal(2), que a menudo se comunica con la superficie articular. Esta hiperseñal se ha atribuido a la presencia de un proceso de degeneración mucoide. En general, las LDM pueden considerarse procesos atribuibles al envejecimiento o a la degeneración meniscal. Al existir una estrecha correlación entre gonartrosis y degeneración meniscal, en ocasiones resulta difícil establecer una distinción clara entre ambas entidades.
La meniscectomía parcial por vía artroscópica (MPA) no solo es una de las intervenciones ortopédicas más habituales, especialmente en casos de LDM, sino que su popularidad está en aumento en varios países(3,4). Aunque se ha descrito que los pacientes mejoran tras la intervención, incluso aquellos con LDM(5), también se han producido complicaciones y fracasos(6), y el alto riesgo de desarrollar artrosis tras MPA es preocupante(7). Desde 2002, la mayor parte de los ensayos controlados aleatorizados (ECA) dedicados a analizar el tratamiento de las LDM –a excepción del llevado a cabo por Gauffin et al.(8)– no han demostrado que la MPA ofrezca beneficios adicionales con respecto al tratamiento conservador o a la MPA placebo/fingida en el seguimiento a corto y medio plazo(9,10,11,12,13,14,15). Sin embargo, existe una distancia considerable entre la realidad clínica y las conclusiones de estos estudios que defienden el uso del tratamiento conservador como primera línea de tratamiento en la práctica clínica habitual. En Dinamarca, por ejemplo, la tasa anual de intervenciones quirúrgicas en el menisco por cada 100.000 habitantes se ha duplicado, pasando de 164 en 2000 a 312 en 2011. El incremento en pacientes de entre 35 y 55 fue del doble, pero en el grupo de mayores de 55 años fue del triple(4). Este fue aproximadamente el mismo periodo en el que se publicaron los ensayos clínicos aleatorizados anteriormente mencionados.
Dadas las complejidades del contexto clínico, la realización de ensayos clínicos aleatorizados podría dar lugar a sesgos interpretativos(16,17). Por ejemplo, los pacientes a quienes se indica tratamiento conservador por una LDM a veces requieren cirugía antes de que concluya el periodo de seguimiento previsto. Este tipo de cambios durante el transcurso del ensayo dificultan la interpretación de los resultados y podrían restar validez a las conclusiones de un ensayo clínico aleatorizado, a pesar de la robustez de su diseño metodológico en comparación con estudios que disponen de un nivel de evidencia inferior.
No obstante, estos ensayos clínicos aleatorizados existen y, a pesar de sus posibles debilidades, transmiten un importante mensaje. Los ensayos clínicos aleatorizados realizados con seriedad ofrecen un nivel de evidencia más elevado que las series de casos o las impresiones clínicas. Estas últimas, por ejemplo, muchas veces olvidan que el efecto placebo y otros factores del contexto siempre explican una cierta proporción de los resultados de un tratamiento. Teniendo esto en cuenta, el tratamiento de un paciente con una rodilla sintomática y una LDM debería estar basado tanto en la evidencia científica como en la experiencia clínica.
La publicación de los ensayos clínicos aleatorizados mencionados más arriba causó gran revuelo entre los profesionales de la medicina. Este hecho fue puesto de manifiesto por B. Reider en su editorial titulado To cut… or not to cut (‘Cortar… o no cortar’)(18) en el que afirma: “no es sorprendente que a nosotros, los cirujanos ortopédicos, nos guste practicar la cirugía ortopédica… pero como profesionales éticos que somos solo queremos hacerlo cuando sabemos que supondrá un beneficio para nuestros pacientes”. Como parte de este debate se han publicado varios editoriales y un gran número de cartas(19,20,21). Estos intercambios, no exentos de polémica, no siempre han resultado de utilidad al clínico a la hora de tomar sus decisiones relativas a pacientes con una rodilla sintomática o una LDM. Por lo tanto, es necesario buscar un consenso más uniforme y más claro. Esto ha sido puesto de manifiesto en un reciente editorial de la revista Knee Surgery, Sports Traumatology, Arthroscopy (KSSTA), en el que hemos señalado “la necesidad palmaria de llevar a cabo un proceso de búsqueda de consenso basado en la independencia de quienes lo dirijan y que cuente con la participación de todas las partes interesadas… Una iniciativa de esta índole permitiría una posible reducción del número de resecciones meniscales artroscópicas en nuestros países a favor de una mayor abstención quirúrgica y una definición nosológica más precisa del concepto de “meniscectomía”, que mejorara la pertinencia y la eficiencia del procedimiento”(22).
Por tanto, con el objeto de ayudar a los cirujanos con sus indicaciones de tratamiento, la European Society for Sports Traumatology, Knee Surgery and Arthroscopy (ESSKA) decidió lanzar el Proyecto de Consenso Europeo sobre el Menisco. Este documento presenta la primera parte del proyecto, dedicada a las LDM. El informe completo del proyecto está disponible en el sitio web de la sociedad (http://www.esska.org/education/projects). Se advierte al lector de que este trabajo no consiste en una revisión bibliográfica exhaustiva sobre la cuestión de las LDM. También queremos señalar que este proyecto debe ser considerado como un “marco de actuación” más que una “guía” en el sentido estricto del término. El objetivo es ofrecer un marco de referencia para el manejo de las LDM, basado tanto en la bibliografía científica como en la opinión ponderada de los expertos.
Métodos
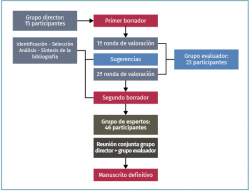
En este Proyecto de Consenso, la LDM se ha definido como una lesión meniscal que se produce sin traumatismo de rodilla previo en un paciente mayor de 35 años. Se han excluido las lesiones congénitas, las roturas traumáticas del menisco y las lesiones degenerativas que se producen en pacientes jóvenes, especialmente en deportistas. El proyecto echó a andar en diciembre de 2014 a través de un proceso formal de búsqueda de consenso, tal y como lo entiende la Autoridad Sanitaria Nacional de Francia (Haute Autorité de Santé –HAS–)(23). El proceso se ha descrito como robusto, claro y riguroso, al estar basado en una evaluación cíclica por los 3 grupos de expertos que se exponen a continuación (Figura 1).
Grupo director
El grupo director contó con la participación de 15 expertos en el tratamiento del menisco (13 cirujanos ortopédicos, un fisioterapeuta y un epidemiólogo) y estuvo liderado por 2 presidentes (PB y RB). El grupo tenía 2 cometidos: 1) definir un marco de actuación; y 2) elaborar argumentos sólidos basados en una exhaustiva revisión bibliográfica. Por lo tanto, entre enero de 2000 y mayo de 2015, se llevó a cabo una amplia búsqueda bibliográfica en las siguientes bases de datos: PubMed, EMBASE y Medline, así como en el Registro Central Cochrane de Ensayos Controlados (CENTRAL) (Wiley Online Library, mayo de 2015). Se buscaron las siguientes combinaciones de términos: “menisco degenerativo”, “lesión degenerativa del menisco”, “cirugía de menisco degenerativo”, “ensayo controlado aleatorizado”, “artrosis de rodilla”, “lavado”, “desbridamiento”, “ensayo clínico”, “imágenes diagnósticas del menisco”, “RM”, “línea de rotura horizontal”, “señal intrameniscal”, “lesión inestable de menisco”, “rotura inestable de menisco”, “radiografía de rodilla”, “síntoma mecánico”, “rehabilitación”, “fisioterapia”, “inyección intraarticular”, “ficticio”, “placebo”, “ácido hialurónico”, “osteonecrosis”, “meniscectomía”, “meniscectomía parcial”, “complicación”, “extrusión”. No se impusieron restricciones lingüísticas en la búsqueda, investigándose también todas las referencias relacionadas. Los criterios de inclusión fueron: 1) estudios de nivel I y II; 2) estudios en humanos; 3) publicados entre enero de 2000 y mayo de 2015; y 4) grupo de tratamiento compuesto por más de 4 pacientes. Se excluyeron todos los estudios en animales y los estudios sobre cirugías de revisión. Para cuestiones con escasa evidencia científica, se incluyeron también estudios de niveles III y IV. En cuanto a la calidad, todos los estudios incluidos fueron evaluados de forma independiente por 2 revisores (MO y PB), de conformidad con los criterios del Manual de revisiones sistemáticas Cochrane(24). Se definieron una serie de preguntas con sus correspondientes respuestas (binomios pregunta-respuesta), que se clasificaron según los niveles de recomendación propuestos por Shekelle et al.(25) (grado A: alto nivel científico; grado B: presunción científica; grado C: bajo nivel científico; grado D: opinión experta). Se tomaron en consideración tanto las preguntas con base científica limitada, como aquellas claramente fundamentadas en la bibliografía actual, siempre y cuando las recomendaciones solo se redujesen a un nivel más bajo.
Grupo evaluador
El grupo evaluador estuvo integrado por 23 expertos de 16 países europeos dedicados a la cirugía meniscal. El cometido de este grupo fue el de seleccionar y evaluar los binomios pregunta-respuesta a través de un sistema de puntuación numérico. A cada experto se le pidió que evaluara cada binomio utilizando una escala que iba de 1 a 9 puntos. La valoración debía basarse en el nivel científico de la bibliografía disponible, así como en la experiencia personal del experto evaluador. Una puntuación de 1 significaba que el evaluador consideraba la propuesta totalmente inapropiada, no indicada o inaceptable, mientras que una puntuación de 9 indicaba que el evaluador consideraba la propuesta totalmente adecuada, indicada y aceptable. Las puntuaciones comprendidas entre 2 y 8 representaban las posibles situaciones intermedias. Una propuesta se consideraba apropiada cuando su puntuación mediana era ≥ 7 y las puntuaciones de cada evaluador ≥ 5. De conformidad con las normas formales que rigen la formación de consensos, una puntuación baja no se tomaba en consideración si había sido dada por un único evaluador. Los evaluadores expresaban su acuerdo o desacuerdo con las propuestas a través de un sistema de votación en 2 rondas, separadas entre sí por una reunión de intercambio de impresiones del grupo director.
Grupo de expertos
Este tercer y último grupo estuvo compuesto por 46 cirujanos ortopédicos que realizan artroscopias de rodilla de forma rutinaria y que pueden ser considerados representantes de la comunidad de cirujanos ortopédicos europeos dedicados al tratamiento de la rodilla dolorosa. Se pidió a estos profesionales que participaran en la iniciativa del consenso a través de los consejos ejecutivos de las distintas sociedades nacionales afiliadas a la ESSKA, de las que eran miembros. La misión de este grupo fue la de evaluar el borrador del manuscrito tras la valoración realizada por el grupo evaluador, con el fin de determinar la viabilidad, accesibilidad e interpretabilidad de las recomendaciones propuestas.
Proceso de redacción del manuscrito
Tras la revisión por el grupo evaluador, el grupo director elaboró un manuscrito que fue presentado al grupo de expertos. De hecho, el grupo director organizó una última asamblea plenaria donde los miembros del grupo director y del grupo evaluador se reunieron para redactar el manuscrito definitivo que se presentó al grupo de expertos. Por último, el grupo director elaboró documentos complementarios, como un resumen, un folleto, una presentación magistral para presentaciones oficiales y una serie de documentos científicos. En su conjunto, la totalidad de la iniciativa de búsqueda de consenso involucró a 84 facultativos de 22 países europeos. Mediante este largo y complejo proceso, los autores deseaban reducir los posibles sesgos específicos a una persona o país determinado e incrementar así la aceptación generalizada de la iniciativa gracias a la involucración de un amplio número de participantes.
Resultados
Las preguntas y las respuestas
Las preguntas, y sus respectivas respuestas, estaban relacionadas con los 4 temas siguientes: los antecedentes de la lesión degenerativa del menisco (A), el diagnóstico por imagen de estas lesiones (B), su manejo (C) y el algoritmo diagnóstico y terapéutico a aplicar en caso de LDM (D). Las secciones de antecedentes, pruebas de imagen y manejo incluyen preguntas, sus respectivas respuestas y la puntuación propuesta para las respuestas.
Los expertos realizaron una exhaustiva revisión bibliográfica para proporcionar una base científica sólida a cada binomio pregunta-respuesta. Por razones prácticas, no se ha incluido en este artículo la lista completa de referencias (125 referencias bibliográficas). Sin embargo, esta puede descargarse del sitio web de la ESSKA (http://www.esska.org/education/projects).
Resultados del proceso de valoración
Tras la segunda ronda de valoraciones, la puntuación media de cada binomio pregunta-respuesta se situó entre 7,5 y 8,9 puntos. Todos los evaluadores concedieron 5 o más puntos a todos los binomios pregunta-respuesta, a excepción de un evaluador que concedió a 12 de las 20 preguntas una puntuación inferior a 5. De conformidad con las normas formales que rigen la formación de consensos, estas bajas puntuaciones aisladas no fueron tomadas en cuenta. Esto quiere decir que todos los binomios pregunta-respuesta se consideraron apropiados.
Antecedentes
¿Qué es una lesión degenerativa del menisco?
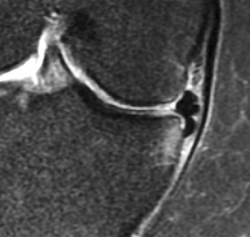
Una lesión degenerativa del menisco es una lesión de desarrollo lento en una persona de mediana edad o edad avanzada, que habitualmente consiste en una rotura horizontal del menisco. Estas lesiones son frecuentes en la población general y, a menudo, se detectan por casualidad en RM de la rodilla (Figura 2). Su etiología aún no ha sido bien definida. En muchos casos no hay antecedentes claros de una lesión aguda en la rodilla (grado B).
¿Qué hallazgos sugieren la presencia de una lesión degenerativa del menisco en una resonancia magnética?
En RM, la lesión degenerativa del menisco normalmente se caracteriza por una señal intrameniscal que incluye un componente horizontal, que a menudo exhibe una comunicación con la superficie inferior del menisco en al menos 2 cortes de la RM. No obstante, también pueden darse patrones de rotura más complejos con múltiples configuraciones. La localización más habitual de una lesión degenerativa del menisco es el cuerpo y/o el cuerno posterior del menisco interno (grado B).
¿Cuál es la prevalencia de las lesiones degenerativas del menisco?
La prevalencia de lesiones meniscales (a nivel de la rodilla) en la población general –la señal intrameniscal se extiende hasta la superficie articular según la regla de los 2 cortes (Figura 3)– es la siguiente:
1. Edad 50-59 años ≈ 25%.
2. Edad 60-69 años ≈ 35%.
3. Edad 70-79 años ≈ 45%.
4. Pacientes con artrosis de rodilla ≈ 75-95%.
figura3.png
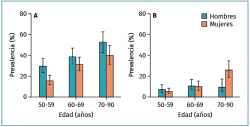
Figura 3. Prevalencia de lesiones y destrucción meniscales en una muestra poblacional reclutada de forma aleatoria. A: rotura del menisco; y B: destrucción meniscal no clasificada como rotura, en la rodilla derecha de una cohorte de hombres (n = 426) y mujeres (n = 565) de edades comprendidas entre los 50 y los 90 años procedentes de Framingham, Estados Unidos. El diagnóstico se basó en resonancia magnética. Los participantes no fueron seleccionados con arreglo a problemas en la rodilla u otras articulaciones. Las barras de error muestran un IC del 95% (reproducido con autorización del New Engl J Med).
Es preciso señalar que estas estimaciones no incluyen la destrucción/maceración del menisco, es decir, la ausencia de tejido meniscal normal, que también es un hallazgo frecuente, especialmente en mujeres añosas (grado B).
¿Causan síntomas en la rodilla las lesiones degenerativas del menisco?
Existe escasa evidencia de que el dolor que experimentan los pacientes con una rodilla degenerativa pueda atribuirse directamente a una lesión degenerativa del menisco, incluso si se considera que dicha lesión es inestable. Es preciso estar completamente seguros antes de llegar a la conclusión de que una lesión degenerativa del menisco es la causa directa de los síntomas que experimenta el paciente en su rodilla (grado B).
¿Una lesión degenerativa inestable del menisco causa síntomas en la rodilla?
Existen escasos artículos en la bibliografía científica que avalen la teoría de que las LDM consideradas inestables, es decir, las roturas con fragmento luxado, realmente producen síntomas en la rodilla. Sin embargo, es posible que, en algunos pacientes, los fragmentos luxados de una lesión degenerativa pudieran, por su desplazamiento, causar síntomas en la articulación de la rodilla (grado C).
¿Cuáles son las consecuencias de una lesión degenerativa del menisco?
La pérdida de la función del menisco podría afectar negativamente a la rodilla a largo plazo. Por lo tanto, en muchos pacientes una lesión degenerativa del menisco (que podría afectar la capacidad del menisco de transmitir fuerzas y repartir cargas) indica bien que ya se ha iniciado un proceso artrósico o bien que al menos existe un riesgo significativo de que el paciente desarrolle artrosis (grado B).
¿Las lesiones degenerativas del menisco son causa o consecuencia de la gonartrosis?
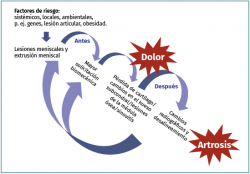
La respuesta a esta pregunta aún no se ha dilucidado. Sin embargo, el hecho de que pueda existir una relación causa-efecto entre las lesiones degenerativas y la artrosis no supone que lo contrario no pueda ser verdad. Es decir, un fenotipo de artrosis de rodilla puede comenzar con una degradación meniscal y una lesión degenerativa, que posteriormente podrían desembocar en una pérdida de función meniscal y en el desarrollo de artrosis. A su vez, la artrosis y el deterioro generalizado de la articulación de la rodilla afectan a muchas estructuras, pudiendo asimismo causar una lesión degenerativa del menisco, así como una extrusión del mismo que podría acelerar la progresión estructural de la enfermedad (Figura 4) (grado B).
Pruebas de imagen
¿Cuál es el papel de las radiografías de rodilla en la evaluación de pacientes de edad mediana o avanzada con rodilla dolorosa?
La radiografía de rodilla debe usarse como herramienta de diagnóstico por imagen de primera línea para corroborar un diagnóstico de artrosis o detectar ciertas patologías menos frecuentes de la rodilla. Por lo tanto, deberían incluirse al menos una radiografía posterior-anterior en carga de la rodilla semiflexionada y una proyección lateral entre las pruebas diagnósticas realizadas en pacientes de mediana edad o edad avanzada con dolor en la rodilla (grado B).
¿Cómo debería realizarse el diagnóstico de gonartrosis en la práctica clínica diaria?
Suele ser posible llegar a un diagnóstico clínico de la artrosis basándose en la duración y en las características de los síntomas que produce la articulación de la rodilla, los antecedentes del paciente (incluida la presencia de factores de riesgo clave para la artrosis como son la edad avanzada, el desalineamiento de las extremidades, la obesidad, factores genéticos, lesiones anteriores en la rodilla y las cirugías previas) y los hallazgos del reconocimiento clínico. El cirujano ortopédico debe, asimismo, disponer de radiografías en carga con la rodilla flexionada a 45 grados (como las proyecciones de Lyon Schuss o de Rosenberg) a la hora de evaluar pacientes de mediana edad o más mayores que refieren dolor en la rodilla. Es también importante obtener una proyección tangencial de la rótula para identificar indicios radiográficos de la presencia de artrosis en la articulación rotulofemoral. Es preciso destacar que las places simples no siempre recogen los signos característicos de las primeras fases de la artrosis sintomática de rodilla (grado B).
¿Cuál es el papel de la resonancia magnética de la rodilla a la hora de evaluar a un paciente de mediana edad o edad avanzada con rodilla dolorosa?
La RM de rodilla no suele formar parte de la batería de pruebas diagnósticas de primera línea que se solicitan en pacientes de mediana edad o edad avanzada con síntomas en la articulación de la rodilla. No obstante, una RM de la rodilla podría estar indicada en pacientes seleccionados con síntomas resistentes al tratamiento o en presencia de señales de alarma o síntomas localizados que pudieran ser compatibles con una enfermedad menos habitual que habría que descartar, por ejemplo, la osteonecrosis. Por lo tanto, si los antecedentes del paciente, sus síntomas, el reconocimiento clínico y la radiografía de rodilla sugieren la necesidad de un tratamiento quirúrgico, la RM de rodilla podría ser útil para identificar patologías estructurales de la rodilla que pueden (o no) estar relacionadas con los síntomas (grado B).
Manejo
¿Los resultados funcionales de la meniscectomía parcial por vía artroscópica y del tratamiento conservador dependen del grado de artrosis que presente el paciente?
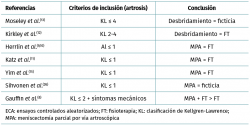
Ningún estudio ha comparado los resultados del tratamiento en rodillas con y sin artrosis. Por lo tanto, carecemos de datos relativos a la relación entre la duración de los síntomas, el estadio y la localización de la artrosis, etc., y los resultados del tratamiento (grado D) (Tabla 1).
¿Cuál es la población de pacientes estudiada en los ensayos clínicos aleatorizados?
Según los criterios de inclusión de los ensayos clínicos aleatorizados, dichos estudios incluyen a los siguientes pacientes:
• Edad ≥ 35 años (grado A).
• Hombres o mujeres (grado A).
• Dolor diario o casi diario en la rodilla > 1 mes (grado A).
• Lesión degenerativa del menisco interno o externo (grado A).
• Con o sin síntomas mecánicos (grado A).
¿Qué significa tratamiento no quirúrgico?
1. No hay datos empíricos que demuestren cuál es el tipo de tratamiento no quirúrgico más apropiado ni de cuándo debe instaurarse.
2. En la bibliografía actual, aunque los ensayos clínicos aleatorizados han sugerido varios protocolos de rehabilitación, el tratamiento no quirúrgico también podría consistir en antiinflamatorios no esteroideos (AINE, si no existen contraindicaciones), inyecciones intraarticularesa, fisioterapia y/o ejercicios en el domicilio durante 3-6 meses (grado B). Es importante destacar que ningún estudio ha comparado los resultados funcionales del tratamiento no quirúrgico frente a placebo (o ausencia de tratamiento).
¿Cuál es la tasa de conversión a cirugía en pacientes sometidos a tratamiento conservador?
Un 0-35% de pacientes que reciben tratamiento no quirúrgico terminan por someterse a cirugía (grado A). Esta tasa de conversión debe compararse con la tasa de fracaso del tratamiento artroscópico.
¿Es útil el concepto del menisco inestable para indicar una meniscectomía? (bloqueos, resaltes, fragmentos luxados, etc.)
No existe unanimidad en lo relativo a la definición de los síntomas mecánicos y al papel que desempeñan en la indicación de MPA. Sigue habiendo cierta confusión en relación con lo que significa realmente el término “síntomas mecánicos”, ya que abarca un amplio espectro de síntomas de muy distinta gravedad y frecuencia. Por ello, se hace necesaria la realización de estudios adicionales que nos ayuden a aclarar dicho concepto. En un ensayo clínico aleatorizado, Gauffin et al.(8) no observaron ninguna relación entre los síntomas experimentados por los pacientes (por ejemplo, síntomas mecánicos o síntomas de aparición repentina) y los resultados obtenidos (aunque se excluyó a pacientes con bloqueo articular durante más de 2 veces en 1 semana).
Los resultados de todos los ensayos clínicos aleatorizados revelan, en su conjunto, que el beneficio añadido que aporta la MPA al menisco degenerativo es muy escaso, independientemente de los síntomas preoperatorios (excluidas las rodillas con bloqueo fijo y las rodillas con resalte persistente) (grado A).
Sihvonen et al.(26) observaron que la MPA no ofrecía ningún beneficio frente a la MPA ficticia en relación con los resaltes o los bloqueos ocasionales en la rodilla (grado A).
La indicación de una MPA precoz debe estar en función de la intensidad y la frecuencia de los síntomas mecánicos, así como de un completo reconocimiento físico (Figura 5) (grado D).
¿Qué resultados cabe esperar tras la meniscectomía parcial por vía artroscópica?
1. Puede esperarse una mejora de los resultados funcionales tras MPA (grado A).
2. La mayoría de los ensayos clínicos aleatorizados no encontraron diferencias en términos de resultados clínicos tras la cirugía frente al tratamiento no quirúrgico (grado A).
3. Cuando se administra tratamiento quirúrgico tras el fracaso del tratamiento conservador, la MPA permitirá obtener resultados similares aunque no superiores al tratamiento no quirúrgico exitoso (grado A).
4. Entre el 3 y el 6% de los pacientes van a requerir una intervención quirúrgica adicional en el año siguiente a la MPA (grado A).
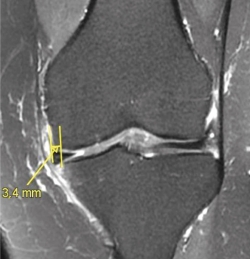
5. La bibliografía actual refiere varios factores predictivos de malos resultados o incluso de fracasos en el tratamiento mediante MPA: índice de masa corporal (IMC) elevado, lado externo, lesiones condrales, edema de médula ósea, extrusión meniscal (Figura 6) y meniscectomía total o subtotal (grado C).
El grupo desea poner de manifiesto lo siguiente:
Las anteriores afirmaciones del consenso se refieren a ensayos clínicos aleatorizados con análisis preprotocolo. Mientras que los resultados a medio plazo podrían ser similares, los resultados a corto plazo (< 12 meses) podrían ser superiores con MPA que con tratamiento no quirúrgico. La indicación de una MPA precoz podría depender también de la intensidad y la frecuencia de los síntomas mecánicos, así como de la evaluación física (grado D).
¿Cuál es la tasa de complicaciones quirúrgicas tras la resección meniscal?
La tasa de complicaciones quirúrgicas es baja (0,27-2,8%) (grado A). La tasa de complicaciones tras una MPA depende de la lateralidad, es decir, la resección del menisco externo se asocia con una mayor tasa de complicaciones que la del interno (grado A).
¿Cuál es el riesgo de aparición de artrosis tras la resección meniscal?
1. Los pacientes tratados con MPA por una lesión degenerativa del menisco presentan un mayor riesgo de artrosis sintomática de rodilla frente a aquellos con una rodilla normal (sujetos sanos). El riesgo de artrosis es más elevado del lado externo (grado C).
2. Los pacientes con meniscectomía total (resección del borde periférico) presentan un riesgo más elevado de gonartrosis sintomática que los pacientes con meniscectomía parcial (grado C).
3. El daño condral y las lesiones de médula ósea previas a la MPA son factores que condicionan negativamente el resultado (grado C).
4. La extrusión meniscal (Figura 6) se ha asociado con osteonecrosis local tras MPA (grado C).
¿Existe alguna indicación para realizar un lavado artroscópico (o un procedimiento artroscópico de lavado y desbridamiento que incluya el desbridamiento del tejido meniscal/condral y/o sinovial degradado) en artrosis de rodilla?
No hay ninguna indicación para realizar un lavado (o desbridamiento) artroscópico en rodillas dolorosas con artrosis (K/L ≥ 2). Los ensayos clínicos aleatorizados han demostrado que el desbridamiento/lavado tiene un efecto escaso o incluso nulo en el resultado a corto plazo, en el grado de satisfacción del paciente o en el nivel de dolor que padece, en comparación con el tratamiento conservador (grado A).
El desbridamiento podría indicarse en pacientes jóvenes que refieran síntomas mecánicos considerables (grado D).
¿Cuándo está indicada la meniscectomía parcial por vía artroscópica?
1. La cirugía no debe ser ofrecida como primera línea de tratamiento en caso de LDM (grado A).
2. La MPA puede ser propuesta tras 3 meses de dolor persistente y/o síntomas mecánicos relacionados con una LDM con radiografías normales pero con una RM anormal (lesión meniscal de grado III). Es preciso informar al paciente de la probabilidad de un resultado positivo y de los riesgos que entrañan ambos métodos (grado B).
3. La cirugía podría ser propuesta antes en pacientes que presentan considerables síntomas mecánicos. Es preciso informar al paciente de las oportunidades y de los riesgos asociados con ambos métodos (grado D).
No obstante, el grupo director desea señalar que no es posible definir los síntomas mecánicos con claridad a la luz de la bibliografía actual.
4. No debe proponerse cirugía artroscópica de ningún tipo en casos de LDM en los que las radiografías en carga evidencian artrosis avanzada (grado A). Los pacientes jóvenes con síntomas considerables podrían quedar exceptuados de esta regla.
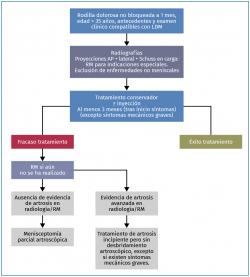
Algoritmo
(Figura 7)
Ante la ausencia de estudios que definan el tiempo que debe transcurrir entre la aparición de los primeros síntomas, el comienzo del tratamiento conservador y la decisión quirúrgica tras el fracaso del tratamiento conservador, creemos que un periodo de 3 meses tras la aparición de los síntomas podría considerarse un plazo razonable antes de tomar la decisión de llevar a cabo una MPA. Este plazo se corresponde con el periodo medio que suele transcurrir entre el tratamiento no quirúrgico y la realización de una MPA en los ensayos clínicos aleatorizados (grado A). Es preciso que transcurran de 3 a 6 meses tras la aparición de los primeros síntomas antes de levar a cabo ningún tipo de cirugía en un paciente que sufre de dolor en la rodilla causado por LDM pero que no presenta bloqueos ni artrosis (grado A).
La indicación de cirugía puede plantearse antes si el paciente presentara síntomas mecánicos significativos (como falta de movilidad, resaltes articulares frecuentes y bloqueo de la articulación durante más de 2 veces en 1 semana) (grado D).
Discusión
El principal hallazgo del consenso europeo sobre el tratamiento de pacientes con rodilla sintomática y LDM fue que la MPA no debía proponerse como primera línea de tratamiento.
La razón principal estriba en que los síntomas del paciente podrían no estar relacionados con la LDM sino con un dolor más inespecífico en la articulación o la interlínea relacionado con una artrosis incipiente.
La MPA solo debe plantearse tras una adecuada evaluación clínica y radiológica en la que se siga un protocolo estandarizado. Al investigar los síntomas articulares en un paciente de mediana edad o de edad avanzada, la RM no está habitualmente indicada como primera línea de diagnóstico debido a su elevado coste y al elevado riesgo de que los hallazgos obtenidos no guarden relación con el problema clínico(1). En la consulta ortopédica diaria deben utilizarse las radiografías de rodilla como prueba de imagen de elección para corroborar un diagnóstico de artrosis o para detectar ciertas patologías menos frecuentes como tumores o fracturas de la rodilla.
El proceso de búsqueda de consenso emprendido adolece de algunas limitaciones. En primer lugar, nuestras respuestas y conclusiones se basan en la bibliografía científica disponible, y los ensayos clínicos aleatorizados –a pesar de sus muchas virtudes– tienen sus sesgos y sus debilidades(16). Aunque los ensayos clínicos aleatorizados que utilizan intervenciones placebo suelen contar con un diseño muy elegante y consiguen eliminar el efecto placebo de cualquier procedimiento artroscópico, no reflejan la realidad de la práctica clínica diaria. En segundo lugar, algunas situaciones o signos clínicos no están definidos con claridad en la bibliografía y también es difícil definirlos con exactitud en la práctica clínica habitual. El término “síntomas mecánicos” aún no se ha definido con precisión. Puesto que estos podrían considerarse un factor clave en el proceso de toma de decisiones del cirujano, la situación podría llevar a conclusiones potencialmente controvertidas. Gauffin et al.(8) obtuvieron mejores resultados en el grupo quirúrgico, independientemente de la presencia de “síntomas mecánicos” (resaltes, bloqueos de la rodilla menos de 1 vez por semana). Sihvonen et al.(26) compararon los resultados de la MPA con la cirugía placebo, sobre la base de la presencia o ausencia de síntomas mecánicos preoperatorios. Definieron “síntomas mecánicos” como la percepción comunicada por el paciente de un resalte o un bloqueo en la rodilla. Las rodillas con bloqueo confirmado y aquellas bloqueadas recientemente fueron excluidas. Un 49% de los sujetos de este estudio refirió síntomas mecánicos. En un análisis posterior, estos autores comprobaron que la MPA no aportaba ningún beneficio frente a la MPA ficticia en cuanto al alivio de la sensación de resalte y de los bloqueos ocasionales. El hecho de que solo un cuarto de los pacientes dieran positivo en la prueba de McMurray y, por el contrario, un 49% de los pacientes refirieran síntomas mecánicos sugiere que hace falta una definición más clara del concepto de “síntomas mecánicos” y una definición más amplia del tamaño, el tipo y la localización de las roturas meniscales(27). Del mismo modo, el tiempo que debe transcurrir antes de plantearse una cirugía artroscópica puede ser motivo de controversia. Se propuso un periodo de 3 meses desde la aparición de los primeros síntomas como regla general, ya que ese es el plazo normalmente utilizado en los ensayos clínicos aleatorizados.
Tercero, un consenso –por muy preciso que pueda ser– no es el único factor capaz de influir sobre las decisiones de los cirujanos y sus pacientes. Hay muchos otros condicionantes prácticos de tipo “periférico”, como el argumento de decir “siempre lo he hecho así, así es como lo aprendí”(28); la habilidad del cirujano; el grado de dificultad del procedimiento; la presión social (por ejemplo, el tiempo que debe transcurrir hasta la reanudación de la actividad laboral/deportiva); o incluso condicionantes económico-sanitarios que varían significativamente entre los distintos países europeos y que podrían orientar la decisión en distintas direcciones. Estos condicionantes “periféricos” podrían limitar el grado de aplicación del consenso pero no deberían modificar su mensaje principal, es decir, que las opciones no quirúrgicas deben ser la primera línea de tratamiento y que debe llevarse a cabo una evaluación clínica y radiológica estandarizada antes de indicar una MPA. A pesar de las limitaciones inherentes a su naturaleza, el presente trabajo no tiene por objetivo ofrecer unas normas de estricto cumplimiento sino un marco claro para el manejo de las LDM, basado en decisiones equilibradas, fundamentadas en la evidencia científica actualmente disponible y en la experiencia clínica de 84 profesionales y científicos europeos de amplia experiencia.
Por último, un consenso no supone un punto y final. Puede ser completado o modificado con el tiempo en función de cómo vaya evolucionando la especialidad y según vayan apareciendo nuevos datos empíricos(29,30).
Como tal, el presente trabajo no constituye ni una revisión sistemática de la bibliografía, ni un metaanálisis formal, sino que representa la primera iniciativa encaminada a llegar a un consenso a nivel europeo en el ámbito de la patología meniscal. Facultativos procedentes de un total de 22 países europeos participaron en un ejercicio independiente y claramente definido, en el que se elaboraron y valoraron 20 binomios pregunta-respuesta y un algoritmo. A pesar de las diferencias médico-económicas entre los facultativos participantes, se alcanzó un alto nivel de consenso en todas las preguntas y respuestas. Es de esperar que los hallazgos de este estudio ayuden a los cirujanos ortopédicos en su proceso de toma de decisiones a la hora de tratar pacientes con LDM en una rodilla sintomática.
Conclusión
La principal conclusión de este primer consenso europeo sobre el tratamiento de pacientes con rodilla sintomática y lesión degenerativa del menisco es que la MPA no debe ser ofrecida como primera línea de tratamiento.
La razón principal radica en que los síntomas que experimenta el paciente no están relacionados necesariamente con la lesión degenerativa del menisco, sino con un dolor más inespecífico relacionado con una artrosis precoz. La MPA solo debe indicarse tras una evaluación clínica y radiológica estandarizada.
Agradecimientos
Los autores desean expresar su profundo agradecimiento a los participantes de esta iniciativa.
Miembros del grupo director: S. Kopf (Alemania), M. Ollivier (Francia), M. Englund (Suecia), R. Verdonk (Bélgica), N. Darabos (Croacia), A. Gokeler (Países Bajos), M. Hirschmann (Suiza), C. Hulet (Francia), T. Järvelä (Finlandia), H. Mayr (Alemania), P. Ntagiopoulos (Grecia), H. Pereira (Portugal), N. Rotigliano (Italia).
Miembros del grupo evaluador: H. Aagaard (Dinamarca), B. Barenius (Suecia), T. De Coninck (Bélgica), D. Dejour (Francia), M. Denti (Italia), J. Espregueira-Mendes (Portugal), C. Fink (Austria), P. Gelber (España), A. Georgoulis (Grecia), J. Höher (Alemania), M. Karahan (Turquía), J. Menetrey (Suiza), J.C. Monllau (España), R. Müller-Rath (Alemania), D. Popescu (España), N. Pujol (Francia), P. Randelli (Italia), R. Seil (Luxemburgo), B. Sonnery-Cottet (Francia), A. Van Haver (Bélgica), T. van Tienen (Países Bajos), P. Verdonk (Bélgica), A. Williams (Reino Unido), S. Zaffagnini (Italia).
Miembros del grupo de expertos: F. Abat (España), A. Achtnich (Alemania), A. Ajuied (Reino Unido), S. Anand (Reino Unido), F. Buscayret (Francia), S. Dimmen (Noruega), F. Dirisamer (Austria), A. Espejo Baena (España), F. Franciaschi (Italia), B. Giovanni (Italia), A. Grassi (Italia), M. Grle (Bosnia Herzegovina), M. Haspl (Croacia), S. Herman (Francia), J. Hernández (España), I. Hetsroni (Israel), M. Iosifidis (Grecia), A. Itala (Finlandia), H. Jones (Portugal), N. Kise (Noruega), C. Latterman (Alemania), M. Lind (Dinamarca), I. Medenica (Serbia), D. Meuffels (Países Bajos), S. Mogos (Rumania), P. Niemeyer (Alemania), S. Palija (Bosnia Herzegovina), A. Panagopoulos (Grecia), R. Parkinson (Reino Unido), X. Pelfort (España), W. Petersen (Alemania), A. Porteus (Reino Unido), A. Price (Reino Unido), M. Ronga (Italia), X. Roussignol (Francia), P. Sillanpää (Finlandia), A. Silva (Portugal), M. Thaunat (Francia), T. Tischer (Alemania), P. Thoreux (Francia), N. Vadzyuk (Ucrania), E. Van Arkel (Países Bajos), G. Versier (Francia), P. Volpi (Italia), M. Wyman Rathcke (Dinamarca), S. Zaffagnini (Italia).
Los autores también desean agradecer a Anna Hansen de la oficina de la ESSKA por su ayuda en la logística del consenso y a Daniel Theisen (Luxemburgo) y Neil Thomas (Reino Unido) por su apoyo en las tareas científicas y de edición.
Figuras
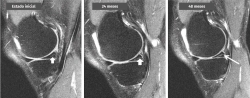
Figura 2. Transformación de una señal intrameniscal en una lesión horizontal en el cuerno posterior del menisco interno a lo largo de 4 años observada en una secuencia de resonancia magnética de rodilla de 3 teslas (cortesía de M. Englund).
Figura 3. Prevalencia de lesiones y destrucción meniscales en una muestra poblacional reclutada de forma aleatoria. A: rotura del menisco; y B: destrucción meniscal no clasificada como rotura, en la rodilla derecha de una cohorte de hombres (n = 426) y mujeres (n = 565) de edades comprendidas entre los 50 y los 90 años procedentes de Framingham, Estados Unidos. El diagnóstico se basó en resonancia magnética. Los participantes no fueron seleccionados con arreglo a problemas en la rodilla u otras articulaciones. Las barras de error muestran un IC del 95% (reproducido con autorización del New Engl J Med).
Figura 5. Fragmento del menisco interno subluxado en la gotera tibial con pinzamiento óseo. Este tipo de lesión degenerativa específica del menisco podría dar lugar a importantes síntomas mecánicos y dolor.
Figura 6. Extrusión del menisco interno (> 3 mm) en un paciente con artrosis incipiente (resonancia magnética: proyección coronal; T2 SG).
Figura 7. Algoritmo para el manejo de lesiones degenerativas del menisco. AP: anteroposterior; LDM: lesión degenerativa del menisco; RM: resonancia magnética.
Tablas
Información del artículo
Cita bibliográfica
Autores
Philippe Beaufils
Centro Hospitalario de Versalles. Francia
Hôpital André Mignot. Le Chesnay. Francia
Roland Becker
Department of Orthopaedic Surgery, Otto von Guericke University, Magdeburg, Germany
Sebastian Kopf
Centro de Cirugía Musculoesquelética. Hospital Universitario Charité.
Facultad de Medicina de Berlín. Alemania
Martin Englund
Unidad de Cirugía Ortopédica y Epidemiología. Servicio de Ciencias Clínicas.
Facultad de Medicina. Universidad de Lund. Suecia
René Verdonk
Universidad de Gante. Bélgica
Matthieu Ollivier
Servicio de Cirugía Ortopédica. Centro Hospitalario de Versalles. Le Chesnay (Francia)
Romain Seil
Departamento del Aparato Locomotor. Centro Hospitalario de Luxemburgo. Luxemburgo Laboratorio de Investigación en Medicina del Deporte. Instituto Luxemburgués de la Salud. Luxemburgo
Responsabilidades éticas
Conflicto de intereses: P. Beaufils imparte ocasionalmente actividades de formación para Zimmer y Biomet, y Smith and Nephew. Es asimismo director editorial de Orthopaedics and Traumatology: Surgery and Research; R. Becker es subdirector editorial de KSSTA y colaborador de Mathys y Wolf en actividades de formación; M. Ollivier no presenta conflictos de interés en relación con este manuscrito. S. Kopf es responsable de la edición online de KSSTA; M. Englund es miembro del Consejo de Osteoarthritis Research Society International y del Registro Sueco del Ligamento Cruzado; R. Seil es presidente de ESSKA.
Financiación: el estudio fue financiado por la ESSKA.
Aprobación ética: este artículo no contiene ningún estudio realizado por ninguno de los autores con participantes humanos.
Consentimiento informado: no se requiere consentimiento formal para este tipo de estudio.
Libre acceso: este artículo se distribuye según los términos de la licencia Creative Commons Atribución 4.0 Internacional (http://creativecommons.org/licenses/by/4.0/), que permite su uso, distribución y reproducción sin restricciones en cualquier soporte, siempre y cuando se mencione debidamente a los autores originales y a la fuente, se proporcione un enlace con la licencia Creative Commons y se indique si se han efectuado modificaciones.
Fuente del original
Este artículo es una traducción realizada por Alejandro Caffarini del original en inglés:
Beaufils P, Becker R, Kopf S, Englund M, Verdonk R, Ollivier M, Seil R. Surgical management of degenerative meniscus lesions: the 2016 ESSKA meniscus consensus. Knee Surg Sports Traumatol Arthrosc. 2017 Feb;25(2):335-46. https://doi.org/10.1007/s00167-016-4407-4. Publicado por Springer Berlin Heidelberg con licencia Creative Commons.
La traducción y publicación de este artículo ha sido gracias al acuerdo de colaboración que la Asociación Española de Artroscopia (AEA) tiene con la ESSKA.
Original inglés: https://doi.org/10.1007/s00167-016-4407-4
Referencias bibliográficas
-
1Englund M, Guermazi A, Gale D, Hunter DJ, Aliabadi P, Clancy M, Felson DT. Incidental meniscal findings on knee MRI in middle-aged and elderly persons. N Engl J Med. 2008;359:1108-15.
-
2Kumm J, Turkiewicz A, Guermazi A, Roemer F, Englund M. Natural history of intrameniscal signal on knee magnetic resonance imaging: six years of data from the Osteoarthritis Initiative. Radiology. 2016;278(1):164-71.
-
3Agence Technique de l’Information sur l’Hospitalisation (ATIH). Disponible en: http://www.atih.sante.fr/mco/presentation?secteur=MCO.
-
4Thorlund JB, Hare KB, Lohmander LS. Large increase in arthroscopic meniscus surgery in the middle-aged and older population in Denmark from 2000 to 2011. Acta Orthop. 2014;85:287-92.
-
5Chatain F, Robinson AH, Adeleine P, Chambat P, Neyret P. The natural history of the knee following arthroscopic medial meniscectomy. Knee Surg Sports Traumatol Arthrosc. 2001;9:15-8.
-
6Salzler MJ, Lin A, Miller CD, Herold S, Irrgang JJ, Harner CD. Complications after arthroscopic knee surgery. Am J Sports Med. 2014;42:292-6.
-
7Thorlund JB, Holsgaard-Larsen A, Creaby MW, Jørgensen GM, Nissen N, Englund M, Lohmander LS. Changes in knee joint load indices from before to 12 months after arthroscopic partial meniscectomy: a prospective cohort study. Osteoarthritis Cartilage. 2016;24:1153-9.
-
8Gauffin H, Tagesson S, Meunier A, Magnusson H, Kvist J. Knee arthroscopic surgery is beneficial to middle-aged patients with meniscal symptoms: a prospective, randomised, singleblinded study. Osteoarthritis Cartilage. 2014;22:1808-16.
-
9Herrlin S, Hållander M, Wange P, Weidenhielm L, Werner S. Arthroscopic or conservative treatment of degenerative medial meniscal tears: a prospective randomised trial. Knee Surg Sports Traumatol Arthrosc. 2007;15:393-401.
-
10Herrlin SV, Wange PO, Lapidus G, Hållander M, Werner S, Weidenhielm L. Is arthroscopic surgery beneficial in treating non-traumatic, degenerative medial meniscal tears? A five year follow-up. Knee Surg Sports Traumatol Arthrosc. 2013;21:358-64.
-
11Katz JN, Brophy RH, Chaisson CE, de Chaves L, Cole BJ, Dahm DL, et al. Surgery versus physical therapy for a meniscal tear and osteoarthritis. N Engl J Med. 2013;368:1675-84.
-
12Kirkley A, Birmingham TB, Litchfield RB, Giffin JR, Willits KR, Wong CJ, et al. A randomized trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med. 2008;359:1097-107.
-
13Moseley JB, O’Malley K, Petersen NJ, Menke TJ, Brody BA, Kuykendall DH, et al. A controlled trial of arthroscopic surgery for Osteoarthritis of the knee. N Engl J Med. 2002;347:81-8.
-
14Sihvonen R, Paavola M, Malmivaara A, Itälä A, Joukainen A, Nurmi H, et al. Arthroscopic partial meniscectomy versus sham surgery for a degenerative meniscal tear. N Engl J Med. 2013;369:2515-24.
-
15Yim JH, Seon JK, Song EK, Choi JI, Kim MC, Lee KB, Seo HY. A comparative study of meniscectomy and nonoperative treatment for degenerative horizontal tears of the medial meniscus. Am J Sports Med. 2013;41:1565-70.
-
16Chess LE, Gagnier J. Risk of bias of randomized controlled trials published in orthopaedic journals. BMC Med Res Methodol. 2013;13:76.
-
17Clavien PA, Puhan MA. Biased reporting in surgery. Br J Surg. 2014;101:591-2.
-
18Reider B. To Cut … or Not? Am J Sports Med. 2015;43:2365-7.
-
19Bollen SR. Is arthroscopy of the knee completely useless? Meta-analysis–a reviewer’s nightmare. Bone Jt J. 2015;97B:1591-2.
-
20Elattrache N, Lattermann C, Hannon M, Cole B. New England Journal of Medicine article evaluating the usefulness of meniscectomy is flawed. Arthroscopy. 2014;30:542-3.
-
21Thorlund JB, Juhl CB, Roos EM, Lohmander LS. Arthroscopic surgery for degenerative knee: systematic review and meta-analysis of benefits and harms. BMJ. 2015;350:h2747.
-
22Beaufils P, Becker R, Verdonk R, Aagaard H, Karlsson J. Focusing on results after meniscus surgery. Knee Surg Sports Traumatol Arthrosc. 2015;23:3-7.
-
23Haute Autorité de Santé. Disponible en: http://www.has-sante.fr/portail/jcms/c_272505/en/-formal-consensus-method.
-
24Higgins JPT, Green S (eds.). Cochrane handbook for systematic reviews of interventions Version 5.1.0 [updated March 2011]. The Cochrane Collaboration; 2011. Disponible en: http://handbook.cochrane.org.
-
25Shekelle PG, Woolf SH, Eccles M, Grimshaw J. Clinical guidelines: developing guidelines. Br Med J. 1999;318(7183):593-6.
-
26Sihvonen R, Englund M, Turkiewicz A, Järvinen TLN; Finnish Degenerative Meniscal Lesion Study Group. Mechanical symptoms and arthroscopic partial meniscectomy in patients with degenerative meniscal tear: a secondary analysis of a randomized trial. Ann Intern Med. 2016;164:449-55.
-
27Tornbjerg SM, Nissen N, Englund M, Jørgensen U, Schjerning J, Lohmander LS, Thorlund JB. Structural pathology is not related to patientreported pain and function in patients undergoing meniscal surgery. Br J Sports Med. 2017 Mar;51(6):525-30.
-
28Aspenberg P. Mythbusting in orthopedics challenges our desire for meaning. Acta Orthop. 2014;85(6):547.
-
29Beaufils P, Hulet C, Dhénain M, Nizard R, Nourissat G, Pujol N. Clinical practice guidelines for the management of meniscal lesions and isolated lesions of the anterior cruciate ligament of the knee in adults. Orthop and Trauma Surg Res. 2009;95:437-42.
-
30Seil R, Becker R. Time for a paradigm change in meniscal repair: save the meniscus! Knee Surg Sports Traumatol Arthrosc. 2016;24(5):1421-3.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- 25 aniversario de la revista de la AEA
- Manejo quirúrgico de las lesiones degenerativas del menisco: consenso menisco 2016 de la ESSKA
- Lesiones de las raíces meniscales. Estado actual
- Trasplante osteocondral autólogo en rodilla: ¿dónde están las limitaciones?
- Cumplimos 25 años y queda mucho por hacer...
- Ligamentoplastia de hombro, 25 años de una joven técnica
- Inestabilidad de hombro en rugby: nuestra experiencia de más de 25 años
- Conclusiones de la jornada de actualización sobre el abordaje en las lesiones del complejo posterolateral de la rodilla
- Rotura parcial del tendón supraespinoso
- Comentario editorial sobre el manejo de la lesión de menisco degenerativa. Consenso europeo
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.