Trasplante osteocondral autólogo en rodilla: ¿dónde están las limitaciones?
Osteochondral autologous transplantation in the knee: where are the limitations?
Resumen:
Los factores que contribuyen a la toma de decisiones en el tratamiento de las lesiones del cartílago son tanto específicos del paciente como de la lesión. Los primeros incluyen la edad, el índice de masa corporal, los niveles de actividad, las comorbilidades, el alineamiento adecuado o corregible de las extremidades inferiores, la estabilidad ligamentosa, la integridad meniscal y la capacidad del paciente para cumplir con los requisitos de rehabilitación. Los factores específicos de la lesión incluyen la etiología, el tamaño, la localización, la contención y la condición del cartílago circundante, todo lo cual contribuye significativamente al paradigma de la toma de decisiones en la restauración del cartílago articular.
La técnica de injerto osteocondral autólogo implica el trasplante de cilindros osteocondrales pequeños, simples o múltiples (mosaicoplastia) extraídos más comúnmente de la superficie articular que no soporta peso del cóndilo femoral, hacia una zona receptora que contiene el defecto. Las ventajas del procedimiento incluyen la reconstrucción con cartílago hialino en una operación de una sola etapa, ya sea a través de artroscopia o mediante mini-incisión.
Se indica habitualmente en lesiones más allá del tamaño crítico identificado para microfractura. También puede estar indicado para lesiones osteocondrales pequeñas, de 8 a 20 mm, con afectación ósea profunda y formación de quistes subcondrales, o después de que la microfractura haya fallado en la reparación de estas lesiones. Los pacientes mayores con enfermedad articular degenerativa de la rodilla donante deben ser considerados para opciones de tratamiento alternativo.
No obstante, a pesar de que los resultados del injerto osteocondral autólogo han sido buenos a excelentes en el seguimiento tanto a corto como a largo plazo, existe una serie de limitaciones de la técnica que deben ser consideradas en el momento de tomar decisiones.
El objetivo de la presente revisión es establecer en forma rigurosa dónde están los límites para realizar un injerto osteocondral autólogo en los pacientes con lesiones osteocondrales de rodilla.
Abstract:
Factors that contribute in decision making of cartilage injuries treatment are both patient and lesion specific. The former include age, body mass index, activity levels, comorbidities, proper or correctable lower extremities alignment, ligament stability, meniscal integrity and the patient’s ability to meet rehabilitation requirements. The lesion-specific factors include the etiology, size, location, containment and surrounding cartilage condition, all of which contribute significantly to the paradigm of decision making in articular cartilage restoration.
The osteochondral autologous transplantation technique involves the transplantation of small and simple, or multiple cylindrical osteochondral grafts (mosaicoplasty) most commonly harvested from the articular surface that does not support the femoral condyle weight to a receptor area that contains the chondral defect. The advantages of the procedure include reconstruction with hyaline cartilage in a single-stage operation, either through arthroscopy or mini-incision.
This technique is usually indicated in lesions beyond the critical size identified for microfracture. It may also be indicated for small osteochondral lesions, from 8 to 20 mm, with deep bone involvement and subchondral cysts, or after the microfracture has failed to repair these lesions. Elderly patients with degenerative joint disease of the donor knee should be considered for alternative treatment options.
Nevertheless, despite the fact that the results of the osteochondral autologous graft have been good to excellent both in the short and long term follow-up, there are a number of limitations of the technique that should be considered in decision making.
The objective of the present review is to establish in a rigorous way where the limitations are when performing an osteochondral autologous graft in patients with osteochondral knee injuries.
Introducción
Las lesiones condrales de espesor completo son una patología frecuente en pacientes sometidos a cirugía artroscópica de rodilla. Su distribución porcentual se concentra principalmente en cóndilos femorales (43,7%), patela (34,6%), tróclea (11,4%) y platillos tibiales (10,3%)(1). Después del cóndilo femoral medial, la patela es el segundo sitio de localización más común de ocurrencia de lesiones condrales clasificadas por la International Cartilage Repair Society (ICRS) como grados III y IV(2).
Las lesiones condrales sintomáticas generan dolor, inflamación, síntomas mecánicos e inestabilidad, que pueden conducir a cambios degenerativos precoces y artrosis.
El tratamiento óptimo para lesiones focales del cartílago en la rodilla permanece en controversia. Hasta el momento, solo existen estudios de baja calidad de evidencia comparando las distintas técnicas, por lo que no existe un patrón de oro para el manejo específico de lesiones condrales dependiendo de su tamaño y/o ubicación(3,4,5,6,7). A esto debemos agregar los factores dependientes del paciente, que complican aún más la toma de decisiones (edad, nivel de actividad, cronicidad de síntomas, índice de masa corporal, entre otros).
El trasplante osteocondral autólogo (OAT, por sus siglas en inglés) es una opción quirúrgica para pacientes activos con lesiones condrales focales pequeñas (< 2 cm2) y medianas (< 4 cm2) de grado III y IV, así como también en trastornos del hueso subcondral, siendo la más estudiada la osteocondritis disecante(8,9,10,11,12).
La técnica fue popularizada por Hangody(13,14) a principios de los noventa y ha sido modificada para incluir la alternativa artroscópica o mediante mini-incisión. En el procedimiento, uno o más injertos osteocondrales autólogos son extraídos desde un sitio donante (típicamente una zona de mínima carga de peso dentro de la articulación) y trasplantados al área de daño condral (Figura 1).
figura1.png
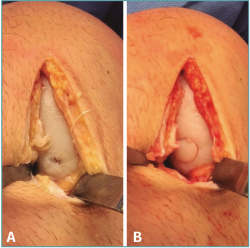
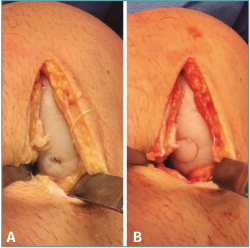
Figura 1. Trasplante osteocondral autólogo. A: lesión condral contenida en zona de carga del cóndilo femoral medial de la rodilla izquierda ICRS (International Cartilage Repair Society) IV de 10 mm de diámetro; B: tras desbridamiento de la lesión y obtención de bordes acantilados (perpendiculares al hueso subcondral), se realiza transferencia de un cilindro osteocondral obtenido de la tróclea femoral (zona dadora) hacia el defecto, logrando una fijación por presión adecuada del injerto y una superficie articular congruente.
Sus ventajas incluyen ser un procedimiento en una única etapa, que restablece cartílago hialino en la superficie articular, permitiendo la integración del cilindro óseo entre las 8 y las 10 semanas(14) y una carga de peso precoz(15). El reintegro deportivo se logra en promedio a los 6 meses(16). Las desventajas incluyen la disponibilidad de sitios donantes y su morbilidad tras la toma del injerto. El procedimiento es técnicamente demandante y las lesiones más grandes requieren de múltiples cilindros osteocondrales (mosaicoplastia), lo que puede aumentar las complicaciones.
Para optimizar los resultados funcionales, se requiere un estudio y una corrección estricta de inestabilidades ligamentosas, malalineamiento de extremidades inferiores, inestabilidad patelofemoral o insuficiencia meniscal. El número de cirugías previas se correlaciona inversamente con el retorno a niveles funcionales prelesionales.
Estudios clínicos recientes han demostrado resultados superiores de OAT versus microfractura en el seguimiento a mediano y largo plazo (2 a 17 años ) con tasas de éxito promedio de entre el 70 y el 90%(17-24) debido a la restauración de cartílago hialino en lugar de fibrocartílago (Figura 2). Ambas técnicas han demostrado ser costo-efectivas como primera línea de tratamiento en lesiones condrales pequeñas (< 2 cm2) al seguimiento a largo plazo (promedio: 8,7 años) con tasas acumuladas de reoperación que alcanzan el 28,6% para microfracturas versus 12,5% para OAT(25).
figura2.png
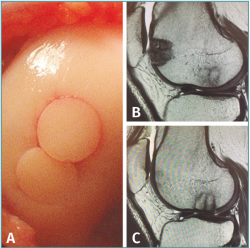
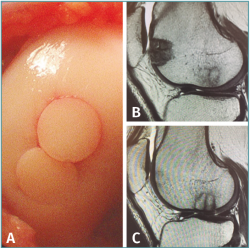
Figura 2. Restauración del cartílago articular de la rodilla tras trasplante osteocondral autólogo. A: visión con artroscopio de procedimiento finalizado tras trasplante osteocondral autólogo (OAT) en zona de carga del cóndilo femoral lateral mediante 2 cilindros osteocondrales obtenidos de la tróclea femoral; B: resonancia magnética de rodilla tras 6 meses de evolución postoperatoria. Corte sagital que muestra la zona dadora en la región de la tróclea femoral con relleno de los defectos mediante fibrocartílago; C: corte sagital en la zona receptora. Nótese la integración del hueso subcondral a nivel de los cilindros y la intensidad de señal homogénea en la superficie articular respecto al cartílago hialino circundante.
En relación con terapias regenerativas como el implante autólogo de condrocitos y la implantación de condrocitos inducida por matriz (ACI y MACI, respectivamente, por sus siglas en inglés), estudios clínicos contemporáneos reportan resultados similares al OAT a corto y medio plazo, los cuales decaen para este último al seguimiento a largo plazo traducido en recurrencia de síntomas y aumento en las tasas de reoperación(17,19,26). Se han reportado altas tasas de reintegro deportivo al seguimiento a 3,5 años para OAT de 91% respecto a microfracturas (66%) y ACI (67%)(27). A largo plazo (seguimiento a 10,2 años) la tasa para OAT se mantiene elevada (85%)(28).
Los factores que afectan el resultado funcional son variados. Se requiere un adecuado entendimiento de las indicaciones, la técnica y las limitaciones del procedimiento para mejorar los resultados en nuestros pacientes.
Indicaciones y sus limitaciones
Localización de la lesión
Actualmente, el OAT puede ser utilizado como tratamiento primario para lesiones condrales pequeñas y medianas del cóndilo femoral, patela y tróclea, que presenten contención de sus bordes y sean unipolares. Además, mediante un abordaje retrógrado se puede realizar en lesiones del platillo tibial. Como procedimiento de salvataje, es de utilidad para el tratamiento de una microfractura fallida en las mismas localizaciones.
En general, los resultados clínicos a largo plazo (10 años de seguimiento en 831 procedimientos) evidencian buenos y excelentes resultados en la serie de Hangody et al.(13,14), con tasas de éxito del 92% a nivel condilar femoral, del 87% en superficie tibial y del 74% en patela o tróclea.
Cuando se trata una lesión focal patelar o troclear central, debe tenerse en consideración que existirá una incongruencia entre el grosor de la superficie de cartílago de los sitios donante y receptor(29,30). El cartílago patelar es el de mayor espesor en el cuerpo, alcanzando dimensiones de entre 5 y 10 mm, mientras que el cartílago que se logra obtener de la zona dadora (tróclea femoral o surco intercondíleo) no alcanza más de 2 mm de espesor(31), sometiendo a los injertos a altas presiones de contacto a consecuencia de las elevadas cargas cíclicas de la articulación patelofemoral, que pueden alcanzar 6,5 veces el peso corporal. Del mismo modo, el escalón que se crea en la porción subcondral del cilindro producto de la incongruencia del espesor condral puede generar inestabilidad mecánica con aflojamiento del injerto, penetración de líquido sinovial y subsecuentemente formación de quistes subcondrales(29). Finalmente, es técnicamente difícil lograr obtener una adecuada congruencia articular en la articulación patelofemoral en comparación con la tibiofemoral a consecuencia de su morfología más heterogénea. Estos factores son los que hacen que el rendimiento del procedimiento en esta localización tenga en general resultados menos favorables. Sin embargo, existen varios estudios que avalan la técnica en patela, con resultados satisfactorios al seguimiento a corto y medio plazo(32,33,34,35,36).
A diferencia de otras localizaciones, no se encuentra disponible literatura numerosa respecto a los resultados del OAT en la superficie del platillo tibial. Sin embargo, estudios recientes evidencian que el procedimiento artroscópico retrógrado presenta buenos resultados funcionales(37,38). Este abordaje, incorporado por Matsusue et al.(39) el año 2001, permite acceder a lesiones tibiales con poca morbilidad y a regiones más posteriores de la tibia. Mediante visualización artroscópica, se identifica la lesión condral tibial y se desbrida para identificar sus bordes. Luego, se realiza una incisión longitudinal en el borde lateral o medial de la tuberosidad anterior de la tibia según la ubicación del defecto. Con una guía tibial de ligamento cruzado se introduce una aguja Kirschner sobre el centro de la lesión, que luego se trefina, generando un túnel tibial completo. Se puede utilizar una planificación intraoperatoria basada en radioscopia con el fin de determinar el ángulo de inclinación del cilindro necesario para cubrir el defecto condral, insertando un dilatador radiopaco en el túnel (zona receptora) y, mediante una proyección lateral de rodilla, se estima la inclinación anteroposterior del dilatador respecto a la superficie articular con un goniómetro. Wajsfisz et al.(38) utilizan un sistema de guías anguladas estándar incorporadas en un kit comercial (OATS®, Arthrex, Naples, FL). De acuerdo con el ángulo requerido, se extrae un cilindro de forma oblicua desde la tróclea femoral, que luego se inserta mediante la técnica de fijación por presión sobre la ventana tibial de forma retrógrada, nivelando la superficie articular mediante visualización artroscópica. Si la estabilidad del cilindro es insuficiente, se agrega un tornillo interferencial para contener el espacio remanente.
Tamaño de la lesión
Son indicaciones para el OAT defectos sintomáticos de 1 a 2 cm de diámetro o de 1 a 4 cm2 en área. El tratamiento de defectos < 1 cm es controvertido, ya que a menudo no progresan o son mínimamente sintomáticos. Las lesiones de < 2 cm2, traumáticas y aisladas, que no requieren de un procedimiento correctivo concomitante, están asociadas a los mejores resultados con esta técnica(40).
Defectos > 2 cm en diámetro o 4 cm2 en área requieren múltiples injertos, los que estarán limitados principalmente por la disponibilidad del sitio donante y pueden ser tratados de mejor manera por otras modalidades como el trasplante osteocondral alogénico o mediante técnicas regenerativas (ACI o MACI).
El volumen de cartílago reparado juega un rol crítico en la durabilidad de los resultados funcionales. La limitación en la integración periférica del cilindro osteocondral respecto al cartílago circundante aumenta el estrés vertical cizallante entre el cartílago reparado y nativo, lo que promueve la degeneración. Así como también la incongruencia de grosor existente entre el cartílago donante y receptor tras la transferencia osteocondral, especialmente en población que participa regularmente en actividades de alto impacto.
Profundidad de la lesión
El OAT está indicado para el tratamiento de lesiones condrales sintomáticas ICRS (International Cartilage Repair Society) III o IV en un paciente fisiológicamente activo. Lesiones de bajo grado pueden ser tratadas con observación o condroplastia, en el caso de lesiones superficiales inestables de tipo flap.
El OAT es el tratamiento de elección para defectos de espesor condral completo con clara alteración de la placa ósea subcondral. Además, puede ser el tratamiento primario, sobre la microfractura, en lesiones con placa subcondral intacta, pero con edema óseo significativo(40).
Selección del paciente
El OAT está indicado en lesiones condrales en las que ha fallado el tratamiento conservador como primera línea de manejo por un periodo que puede variar de 6 semanas a 6 meses dependiendo de la respuesta del paciente (rehabilitación física, fármacos antiinflamatorios, infiltraciones).
Los pacientes a menudo presentan dolor en la localización de la lesión, derrame y síntomas mecánicos.
Debido a la disminución en la capacidad biológica de reparación, actividad metabólica y síntesis de matriz en el cartílago reparado, Hangody señala como el límite superior recomendado para la realización del procedimiento la edad de 50 años(13,14).
Similares a otros tratamientos condrales, las contraindicaciones relativas para el OAT asociadas a malos resultados incluyen: edad > 50 años, índice de masa corporal > 30 kg/m2, gonartrosis Kellgren-Lawrence de grado 2 o superior. Mientras que contraindicaciones absolutas son: historia de infección articular, tumores o artritis inflamatoria y pacientes que no son capaces de cumplir con el protocolo de rehabilitación postoperatorio.
Recientemente, Pareek et al.(28) realizaron una revisión sistemática de los resultados a largo plazo de OAT (promedio de seguimiento: 10,2 años) acumulando 610 pacientes con un promedio de edad de 27 años al momento de la cirugía, demostrando tasas de éxito del 72% a largo plazo con un incremento significativo en los scores clínicos postoperatorios. La necesidad de reoperación fue del 19%. El incremento en la edad, cirugías previas y el tamaño del defecto se correlacionaron positivamente con el incremento del riesgo de fracaso.
En 2018, Pestka et al.(41) publicaron un estudio sobre el registro alemán de cirugías de reparación del cartílago, evidenciando que los factores de riesgo específicos del paciente para presentar una cirugía de revisión condral a los 12 meses de evolución eran el número de cirugías previas en la misma rodilla y el sexo femenino. Solheim et al.(42), en un estudio de seguimiento a largo plazo, combinaron factores de riesgo, encontrando que pacientes ≥ 40 años con defectos ≥ 3 cm2 y de sexo femenino presentaban las más altas tasas de fracaso (83%) con esta técnica.
La duración de los síntomas entre la lesión y el tratamiento definitivo ha sido otro factor relevante en los resultados funcionales. Diversos estudios han reportado un límite de 12 meses desde la lesión para incrementar significativamente las tasas de retorno deportivo tras la intervención(27).
El retorno deportivo a niveles recreacionales es menor que a nivel competitivo. Se han sugerido como potenciales causas el retraso en el diagnóstico e intervalos preoperatorios prolongados(27). Pacientes de menor edad con alta motivación para retornar al deporte profesional y con mejor acceso a rehabilitación postoperatoria probablemente contribuyen a este hecho, mientras que el cambio en las demandas sociales y evitar lesiones adicionales pueden contribuir al menor retorno en deportistas recreacionales.
Pánics et al.(43) realizaron una evaluación prospectiva con seguimiento promedio de 9,6 años a una serie de 61 futbolistas profesionales tratados con OAT, evidenciando un 89% de buenos y excelentes resultados en el score de la ICRS. Del total, un 67% logró retornar al mismo nivel deportivo previo. De ellos, un 89% eran jugadores de élite (primera división en sus ligas) versus un 62% de jugadores de nivel competitivo. El promedio de retorno al deporte fue de 4,5 meses. Los pacientes con los mejores resultados fueron los < 30 años y con lesiones < 2,2 cm2.
Procedimientos concomitantes
El estricto reconocimiento y la corrección de malalineamientos, inestabilidad ligamentosa e insuficiencia meniscal son importantes para optimizar los resultados funcionales.
La estabilidad ligamentosa es crítica para la reparación del cartílago, ya que ayuda a normalizar el estrés de contacto y las fuerzas cizallantes dentro de la articulación, que pueden dañar el tejido trasplantado. La reparación y/o reconstrucción ligamentosa se realiza típicamente en el momento del OAT.
La corrección del malalineamiento mejora los resultados y la supervivencia del injerto. La osteotomía puede realizarse de forma concomitante al procedimiento condral o como parte de la primera etapa de la intervención.
El menisco es responsable de la dispersión de fuerzas, de otorgar una apropiada área de contacto articular y tiene un rol lubricante. La insuficiencia meniscal genera incremento severo de las fuerzas de contacto, generando progresión de las lesiones osteocondrales e inestabilidad articular. Adicionalmente, se interrumpe la dinámica apropiada del fluido sinovial, la cual es normal con la apropiada compresión meniscal, en detrimento de la nutrición del cartílago.
Técnica quirúrgica
Generalidades
Hay 2 tipos de procedimiento de trasplante autólogo: el cilindro simple y la mosaicoplastia.
En la técnica de cilindro simple se realiza el trasplante de un injerto osteocondral de entre 6 y 10 mm de diámetro que se utiliza para rellenar la totalidad de un defecto condral. Su ventaja es el restablecimiento de la superficie articular lesionada con cartílago hialino congruente. La principal desventaja es la limitada disponibilidad de sitios donantes y el tamaño de la lesión.
La mosaicoplastia consiste en la generación de múltiples cilindros osteocondrales de diámetro pequeño. La ventaja de usar varios cilindros pequeños es que permite un ajuste facilitado del contorno de la superficie del defecto y la posibilidad de extraer cilindros desde múltiples sitios donantes. Las desventajas incluyen la generación de espacios entre los injertos, lo que induce el crecimiento de fibrocartílago en su interior, que compromete sus características biomecánicas.
Sitio donante
Hay 3 sitios disponibles para la extracción de injertos osteocondrales en la rodilla: superficies lateral y medial de la tróclea femoral y el aspecto lateral del surco intercondíleo. Estas zonas se escogen por su baja demanda funcional y propiedades geométricas tales como la curvatura, lo que reduce la incongruencia en el sitio receptor. De los 3 sectores, aquel con mayor área de superficie y mínimas presiones de contacto es la tróclea femoral lateral, por encima del sulcus terminalis.
A menudo, el surco intercondíleo provee injertos de 6 mm de diámetro, la tróclea femoral medial de 8 mm y la tróclea femoral lateral de 10 mm(44). En general, el cartílago femoral de los sitios receptores (2,49 ± 0,64 mm) es significativamente más grueso que el de los sitios donantes (1,79 ± 0,43 mm) a consecuencia de su condición local de carga, siendo el surco intercondíleo anterolateral significativamente el más delgado (1,3 ± 0,29 mm), por lo que no debiese ocuparse de forma prioritaria(31).
Se ha sugerido que el sitio donante debiera ser opuesto al sitio receptor, con el fin de localizar de forma sencilla el origen de un eventual dolor postoperatorio (por ejemplo, defectos del cóndilo femoral medial debiesen cubrirse con injertos obtenidos de la tróclea lateral)(44).
El extractor de cilindros osteocondrales se ajusta al diámetro deseado del injerto (generalmente 6 a 10 mm) y debe colocarse perpendicular al sitio donante de tal forma que quede a nivel con el cartílago articular. La perpendicularidad es importante para la integridad del injerto y evitar escalones en el sitio receptor tras la implantación. Extender uno de los portales artroscópicos o realizar una mini-artrotomía puede ser necesario para asegurar un posicionamiento adecuado. Esto es particularmente importante en la patela, debido a la orientación de su superficie articular, que requiere ser evertida para lograr perpendicularidad en la preparación de las superficies para su tratamiento (Figura 3). A continuación, el extractor de cilindros osteocondrales es impactado con un martillo a una profundidad de entre 12 y 15 mm para lesiones condrales femorales o perforado a 10 mm para lesiones patelares. Es importante adquirir un mínimo de 10 mm de profundidad para asegurar un cilindro osteocondral adecuado, que permita anclaje e integración. Una vez que se ha alcanzado la profundidad deseada, se gira 180° el extractor para cortar y desenganchar en injerto del sitio donante. Deben evitarse los movimientos de palanca durante este paso para no generar la fractura o creación de incongruencias en el cilindro.
Si se obtienen múltiples cilindros osteocondrales, debe existir una separación entre cada uno de ellos de al menos 2 mm para asegurar la perpendicularidad de cada toma. Esto puede lograrse flectando o extendiendo la rodilla y alternando el punto de entrada y la angulación del extractor de cilindros osteocondrales.
El sitio donante puede dejarse in situ, con la probabilidad de que se rellene con cantidades variables de fibrocartílago, injertado con el cilindro óseo del sitio receptor (Figura 2B) o rellenado con injerto de hueso esponjoso en defectos mayores. De forma alternativa, los injertos donantes pueden obtenerse de la rodilla contralateral, aunque esta no es la opción ideal, ya que se agrega morbilidad potencial en una rodilla asintomática.
Consideraciones en la técnica quirúrgica del cilindro osteocondral simple
Se identifica el defecto, se mide su área de superficie y profundidad utilizando un abordaje artroscópico o mini-incisión. A través de un abordaje artroscópico, se puede evaluar el ángulo disponible para la inserción del cilindro osteocondral con una aguja espinal, con la finalidad de lograr la perpendicularidad requerida para un posicionamiento óptimo. La mini-artrotomía se utiliza generalmente en lesiones más grandes y más posteriores, ya que obtener un ángulo de inserción apropiado por vía artroscópica puede ser difícil en este escenario. Una artrotomía extendida puede realizarse para defectos patelares con el fin de evertirla (Figura 3). Se puede utilizar con mayor seguridad una visualización artroscópica para defectos pequeños en la porción media del aspecto anterior de los cóndilos femorales. Se utiliza un extractor de cilindros osteocondrales en el sitio receptor para cortar y remover hueso con el fin de crear un lecho para el injerto donante. Este debe ser posicionado perpendicular a la superficie articular e impactado a la profundidad creada en el lecho receptor (Figura 4).
figura3.png
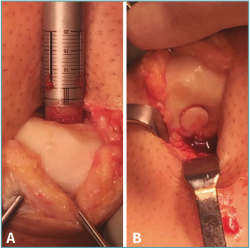
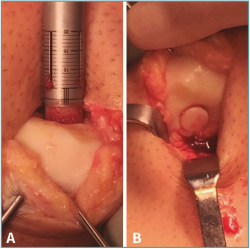
Figura 3. Procedimiento de trasplante osteocondral autólogo (OAT) en patela. A: inserción de cilindro osteocondral de 10 mm de largo de forma perpendicular al defecto patelar central tras su eversión con 2 agujas Kirschner. Nótese la forma más compleja de la superficie articular normal en esta zona; B: inicio del procedimiento de reducción de la patela a su posición normal tras la fijación por presión del cilindro osteocondral cubriendo la totalidad del defecto.
figura4.png
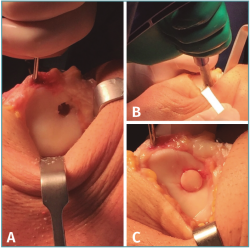
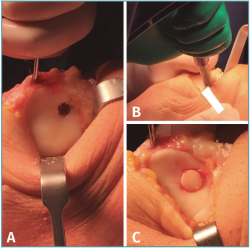
Figura 4. Técnica quirúrgica del cilindro osteocondral simple. A: preparación del lecho en el sitio receptor; B: liberación del injerto osteocondral de forma perpendicular al lecho de la lesión desde el extractor de cilindros osteocondrales; C; resultado final, con cilindro osteocondral simple a nivel de la superficie articular circundante y firme mediante fijación por presión.
Se puede utilizar una cureta o bisturí con el fin de suavizar los bordes del defecto condral. El sitio receptor debe prepararse con el objetivo de lograr una pared circular y perpendicular alrededor del defecto que permita una adecuada fijación por presión del cilindro osteocondral, asegurando una consolidación ósea adecuada de la interfaz donante-receptor (Figura 2C).
El injerto osteocondral debe liberarse del extractor de cilindros hasta quedar a nivel con el cartílago nativo que rodea el defecto. Con el tiempo, un injerto sobresaliente es improbable que se adecúe a la superficie articular y la incongruencia puede alterar de forma permanente la biomecánica de la rodilla, acelerando su fracaso. Se puede utilizar un impactor para comprimir suavemente el cilindro osteocondral hasta lograr el emparejamiento de la superficie articular. Sin embargo, debe utilizarse la menor fuerza posible durante la inserción, debido a que el uso de un martillo puede resultar en fractura y daño del cilindro osteocondral.
La viabilidad de los condrocitos implantados y la incorporación del injerto se correlacionan directamente con los resultados de la técnica. Se ha estudiado cómo influyen la impactación y las características del injerto en la viabilidad condral. Borazjani et al.(45) concluyeron que la inserción de un cilindro osteocondral mediante impactación repetitiva genera muerte celular significativa que alcanza hasta el 47% del espesor condral. Patil et al.(46) concluyeron, en otro estudio controlado en laboratorio, que injertos donantes con un largo 2 mm mayor que la profundidad del lecho receptor generan fuerzas de impactación significativamente elevadas (rango: 240-1.114 N) con una viabilidad celular que podía reducirse hasta un 50% a las 48 h. Recientemente, Walczak et al.(47) concluyeron que las fuerzas de inserción del cilindro osteocondral están influidas por su longitud. Controlando el diámetro y la densidad ósea, 1 mm de incremento en el largo está asociado a un 13,1% de mayor impactación y un 17,1% más de fuerza utilizada, lo que generó un detrimento en la viabilidad celular en injertos mayores de 10 mm.
Respecto a la importancia de la congruencia del injerto en el sitio receptor, se ha demostrado biomecánicamente que la estabilidad primaria del OAT en el periodo inicial postimplantación es mayor cuando el largo del injerto y del sitio receptor son iguales(48). Cilindros osteocondrales deprimidos < 1 mm pueden lograr engrosarse a expensas de cartílago hialino(49), mientras que defectos > 1 mm se nivelan con fibrocartílago para obtener una superficie congruente. Por su parte, cilindros osteocondrales protruyentes 1 mm e incluso 0,5 mm incrementan la presión de contacto articular en un 57 y un 48%, respectivamente, en comparación con injertos nivelados(48). Por lo tanto, la depresión como la protrusión de la superficie articular en el sitio receptor son factores de mal pronóstico para el resultado final del procedimiento.
Desde el punto de vista tribológico, estudios en modelos animales in vitro confirman que los coeficientes de fricción articular son 4 veces más elevados en cilindros osteocondrales protruyentes que en el cartílago normal(48). Nishitani el al.(50), en un estudio de cohorte reciente, concluyeron que, realizando una resección con bisturí de la capa condral superficial de cilindros protruyentes con el fin de conseguir su nivelación, no afectó los resultados funcionales de los pacientes al seguimiento promedio de 4 años.
Existe controversia en la literatura respecto a cómo obtener de mejor forma injertos perpendiculares en la zona dadora y congruentes en el sitio receptor cuando se utiliza la técnica OAT para manejo de defectos osteocondrales condilares en fémur(51,52,53). Teniendo en consideración la escasa evidencia disponible, no existen diferencias significativas entre la técnica mini-open versus artroscópica respecto a visualización y precisión para la toma de injerto en tróclea femoral lateral y surco intercondíleo. Sin embargo, es preferible utilizar la técnica abierta cuando se requiere injerto de la tróclea medial, ya que es un área anatómicamente pequeña y difícil de visualizar artroscópicamente. Desde un punto de vista práctico, el procedimiento artroscópico es técnicamente más demandante. Estudios basados en artroscopia asistida por navegación computacional versus tradicional confirman la mayor precisión y reproducibilidad de la técnica asistida(54,55).
Consideraciones en la técnica quirúrgica de mosaicoplastia
Se realiza el mismo procedimiento descrito previamente hasta lograr rellenar al menos el 80% del defecto. La inserción de cada cilindro osteocondral debe realizarse con el fin de restablecer la curvatura del defecto condral. Con el fin de lograrlo, la parte más profunda de cada cilindro debe ser dirigida hacia el centro del sitio receptor. Si en lugar de esto los injertos son posicionados paralelos entre sí, la superficie será plana en lugar de convexa en el defecto condilar femoral. Asimismo, los cilindros de mayor tamaño deben posicionarse más centrales, con los pequeños en su periferia. El uso de esta técnica puede mejorar el contorneado del defecto en el sitio receptor, pero a expensas de disminuir la cobertura del área a reparar.
Por otra parte, los injertos cilíndricos clásicos generan espacios muertos que luego se rellenan con fibrocartílago. Recientemente, se presentaron resultados promisorios de un sistema experimental de toma de injertos hexagonal, lo cual se ha demostrado matemáticamente como la manera más eficiente de construir una superficie con una mínima cantidad de tejido y sin espacios libres, tomando como referencia en la naturaleza la construcción de panales de abeja(56). La estabilidad y congruencia de este constructo es mayor que la que se consigue con cilindros, ya que se obtiene un contacto lineal en todo el contorno del hexágono.
Otras limitaciones
Disponibilidad de sitios donantes
Estos son limitados debido a las condiciones que se requieren para su elegibilidad (áreas de bajo estrés de contacto, similar convexidad y grosor que el defecto).
Morbilidad del sitio donante
Se ha comprobado que injertos de mayor diámetro (> 8 mm) generan mayor morbilidad que aquellos de menor tamaño(57). Además, una técnica de extracción inadecuada y espacio insuficiente entre sitios donantes generan mayor morbilidad. La complicación postoperatoria más frecuente es el sangrado del sitio donante. Los cilindros osteocondrales del sitio receptor insertados en el sitio donante representan una aceptable solución teórica a este problema, a la vez que sirven como sustento para la formación local de fibrocartílago (Figura 2B).
Hangody et al.(58) reportan una frecuencia del 5% de dolor patelofemoral en el sitio donante en relación con la toma de injerto, que se resuelve en el 95% de los casos al año de seguimiento. Existen métodos para disminuir esta complicación. Nishida et al.(59) reportaron que la tróclea femoral proximal lateral tiene la más baja densidad ósea de la articulación patelofemoral, siendo el sitio ideal para la toma de injertos.
Una revisión sistemática reciente respecto al tema, que incluyó 1.472 pacientes sometidos a mosaicoplastia de rodilla, encontró una morbilidad del sitio donante del 5,9%, traducida principalmente en dolor patelofemoral y síntomas mecánicos, no encontrando correlación significativa de esta complicación con el tamaño del defecto, número o tamaño de los cilindros osteocondrales(60).
Incongruencia del cilindro osteocondral en el sitio receptor
La extracción de injertos desde un área en que la curvatura no es uniforme con el sitio del defecto puede conducir a malos resultados. Esto es especialmente prevalente en lesiones patelares. En un estudio experimental, se demostró que defectos cubiertos con cilindros osteocondrales que fueron congruentes con la superficie articular o con hundimientos no mayores a 1 mm presentaban mantenimiento del cartílago hialino. Sin embargo, aquellos con más de 1 mm de hundimiento o prominentes mostraban altas tasas de reabsorción, necrosis y peores resultados(49).
Otro problema es la variación del contorno de la superficie articular del cóndilo femoral, lo que dificulta el pareo de la forma de la superficie del sitio donante y receptor. Nishizawa et al.(61) investigaron los perfiles articulares de los sitios donantes y receptores para OAT en fémur utilizando un método de escaneo láser 3D en rodillas cadavéricas, logrando generar un mapa de sitios de toma de injerto ideales según la zona de carga a trasplantar, concluyendo que para defectos del cóndilo femoral anterior se debe seleccionar el área intermedia de la tróclea, mientras que para defectos femorales posteriores se debe utilizar la tróclea femoral más periférica.
La mosaicoplastia es un procedimiento técnicamente demandante en lesiones de mayor tamaño. La potencial incongruencia de la superficie articular, el espacio entre cilindros osteocondrales con ocupación de fibrocartílago y la morbilidad del sitio donante hacen que su uso con más de 2 a 3 cilindros no sea recomendable, debiéndose preferir otra técnica.
Conclusiones
Las propiedades biomecánicas del cartílago hialino son únicas. Su lesión genera progresión a artrosis temprana a consecuencia de su baja capacidad de reparación. Los tratamientos de defectos focales en áreas de apoyo intentan reproducir las cualidades del cartílago nativo. El avance que generó la técnica de microfracturas ha demostrado ser insuficiente en pacientes activos a consecuencia de la formación de fibrocartílago con características diferentes al cartílago articular. Las técnicas regenerativas como ACI o MACI son promisorias. Sin embargo, su alto costo y las dificultades técnicas que implican su desarrollo han impedido su uso masivo. La técnica de OAT ha logrado suplir las desventajas de los métodos previamente descritos, siendo la alternativa ideal en el paciente activo que desea retornar a actividades físicas. Dentro de sus múltiples ventajas se encuentra lograr una unidad osteocondral viable de cartílago hialino, de fácil integración y mediante un procedimiento en una sola etapa. Sus limitaciones se basan principalmente en la elección adecuada del paciente y de las características específicas del defecto condral, mediante una técnica quirúrgica depurada, lo que reduce el riesgo de fracasos y complicaciones.
Figuras
Figura 1. Trasplante osteocondral autólogo. A: lesión condral contenida en zona de carga del cóndilo femoral medial de la rodilla izquierda ICRS (International Cartilage Repair Society) IV de 10 mm de diámetro; B: tras desbridamiento de la lesión y obtención de bordes acantilados (perpendiculares al hueso subcondral), se realiza transferencia de un cilindro osteocondral obtenido de la tróclea femoral (zona dadora) hacia el defecto, logrando una fijación por presión adecuada del injerto y una superficie articular congruente.
Figura 2. Restauración del cartílago articular de la rodilla tras trasplante osteocondral autólogo. A: visión con artroscopio de procedimiento finalizado tras trasplante osteocondral autólogo (OAT) en zona de carga del cóndilo femoral lateral mediante 2 cilindros osteocondrales obtenidos de la tróclea femoral; B: resonancia magnética de rodilla tras 6 meses de evolución postoperatoria. Corte sagital que muestra la zona dadora en la región de la tróclea femoral con relleno de los defectos mediante fibrocartílago; C: corte sagital en la zona receptora. Nótese la integración del hueso subcondral a nivel de los cilindros y la intensidad de señal homogénea en la superficie articular respecto al cartílago hialino circundante.
Figura 3. Procedimiento de trasplante osteocondral autólogo (OAT) en patela. A: inserción de cilindro osteocondral de 10 mm de largo de forma perpendicular al defecto patelar central tras su eversión con 2 agujas Kirschner. Nótese la forma más compleja de la superficie articular normal en esta zona; B: inicio del procedimiento de reducción de la patela a su posición normal tras la fijación por presión del cilindro osteocondral cubriendo la totalidad del defecto.
Figura 4. Técnica quirúrgica del cilindro osteocondral simple. A: preparación del lecho en el sitio receptor; B: liberación del injerto osteocondral de forma perpendicular al lecho de la lesión desde el extractor de cilindros osteocondrales; C; resultado final, con cilindro osteocondral simple a nivel de la superficie articular circundante y firme mediante fijación por presión.
Información del artículo
Cita bibliográfica
Autores
Pedro Díaz Allende
Unidad de Rodilla. Departamento de Ortopedia y Traumatología. Facultad de Medicina. Clínica Alemana-Universidad del Desarrollo. Santiago (Chile)
David Figueroa Poblete
Unidad de Rodilla. Departamento de Ortopedia y Traumatología. Facultad de Medicina. Clínica Alemana-Universidad del Desarrollo. Santiago (Chile)
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Figueroa D, Calvo R, Vaisman A, Carrasco MA, Moraga C, Delgado I. Knee Chondral Lesions: Incidence and Correlation Between Arthroscopic and Magnetic Resonance Findings. Arthroscopy. 2007;23(3):312-5.
-
2Brophy RH, Wojahn RD, Lamplot JD. Cartilage restoration techniques for the patellofemoral joint. J Am Acad Orthop Surg. 2017;25(5):321-9.
-
3Gracitelli G, Moraes V, Franciozi C, Luzo M, Belloti J. Surgical interventions (microfracture, drilling, mosaicplasty, and allograft transplantation) for treating isolated cartilage defects of the knee in adults. Cochrane Database Syst Rev. 2016;3(9):CD010675.
-
4Harris JD, Erickson BJ, Abrams GD, Cvetanovich GL, McCormick FM, Gupta AK, et al. Methodologic quality of knee articular cartilage studies. Arthroscopy. 2013 Jul;29(7):1243-1252.e5.
-
5Worthen J, Waterman BR, Davidson PA, Lubowitz JH. Limitations and sources of bias in clinical knee cartilage research. Arthroscopy. 2012;28(9):1315-25.
-
6Benthien JP, Schwaninger M, Behrens P. We do not have evidence based methods for the treatment of cartilage defects in the knee. Knee Surg Sports Traumatol Arthrosc. 2011 Apr;19(4):543-52.
-
7Magnussen RA, Dunn WR, Carey JL, Spindler KP. Treatment of focal articular cartilage defects in the knee: a systematic review. Clin Orthop Relat Res. 2008;466(4):952-62.
-
8Johnson LL, DeLano MC, Spector M, Jeng L, Pittsley A, Gottschalk A. The Biological Response following Autogenous Bone Grafting for Large-Volume Defects of the Knee. Cartilage. 2012;3(1):86-99.
-
9Sasaki K, Matsumoto T, Matsushita T, Kubo S, Ishida K, Tei K, et al. Osteochondral autograft transplantation for juvenile osteochondritis dissecans of the knee: a series of twelve cases. Int Orthop. 2012;36(11):2243-8.
-
10Gudas R, Simonaitytė R, Čekanauskas E, Tamošiūnas R. A Prospective, Randomized Clinical Study of Osteochondral Autologous Transplantation Versus Microfracture for the Treatment of Osteochondritis Dissecans in the Knee Joint in Children. J Pediatr Orthop. 2009;29(7):741-8.
-
11Miura K, Ishibashi Y, Tsuda E, Sato H, Toh S. Results of arthroscopic fixation of osteochondritis dissecans lesion of the knee with cylindrical autogenous osteochondral plugs. Am J Sports Med. 2007;35(2):216-22.
-
12Chadli L, Cottalorda J, Delpont M, Mazeau P, Thouvenin Y, Louahem D. Autologous osteochondral mosaicplasty in osteochondritis dissecans of the patella in adolescents. Int Orthop. 2017;41(1):197-202.
-
13Hangody L, Vásárhelyi G, Hangody LR, Sükösd Z, Tibay G, Bartha L, Bodó G. Autologous osteochondral grafting-Technique and long-term results. Injury. 2008;39(1 Suppl.):32-9.
-
14Hangody L, Füles P. Autologous osteochondral mosaicplasty for the treatment of full-thickness defects of weight-bearing joints: ten years of experimental and clinical experience. J Bone Joint Surg Am. 2003;85-A Suppl 2:25-32.
-
15Kosiur JR, Collins RA. Weight-Bearing Compared with Non-Weight-Bearing Following Osteochondral Autograft Transfer for Small Defects in Weight-Bearing Areas in the Femoral Articular Cartilage of the Knee. J Bone Joint Surg Am. 2014;96(16):e136.
-
16Lynch TS, Patel RM, Benedick A, Amin NH, Jones MH, Miniaci A. Systematic review of autogenous osteochondral transplant outcomes. Arthroscopy. 2015;31(4):746-54.
-
17Devitt BM, Bell SW, Webster KE, Feller JA, Whitehead TS. Surgical treatments of cartilage defects of the knee: Systematic review of randomised controlled trials. Knee. 2017;24(3):508-17.
-
18Solheim E, Hegna J, Strand T, Harlem T, Inderhaug E. Randomized Study of Long-term (15-17 Years) Outcome After Microfracture Versus Mosaicplasty in Knee Articular Cartilage Defects. Am J Sport Med. 2017:363546517745281.
-
19Riboh JC, Cvetanovich GL, Cole BJ, Yanke AB. Comparative efficacy of cartilage repair procedures in the knee: a network meta-analysis. Knee Surg Sports Traumatol Arthrosc. 2017;25(12):3786-99.
-
20Solheim E, Hegna J, Inderhaug E. Long-term clinical follow-up of microfracture versus mosaicplasty in articular cartilage defects of medial femoral condyle. Knee. 2017;24(6):1402-7.
-
21Pareek A, Reardon PJ, Macalena JA, Levy BA, Stuart MJ, Williams RJ 3rd, Krych AJ. Osteochondral Autograft Transfer Versus Microfracture in the Knee: A Meta-analysis of Prospective Comparative Studies at Midterm. Arthroscopy. 2016;32(10):2118-30.
-
22Chalmers PN, Vigneswaran H, Harris JD, Cole BJ. Activity-Related Outcomes of Articular Cartilage Surgery: a Systematic Review. Cartilage. 2013;4(3):193-203.
-
23Gudas R, Gudaite A, Pocius A, Gudiene A, Cekanauskas E, Monastyreckiene E, Basevicius A. Ten-year follow-up of a prospective, randomized clinical study of mosaic osteochondral autologous transplantation versus microfracture for the treatment of osteochondral defects in the knee joint of athletes. Am J Sports Med. 2012;40(11):2499-508.
-
24Gudas R, Stankevičius E, Monastyreckiene E, Pranys D, Kalesinskas RJ. Osteochondral autologous transplantation versus microfracture for the treatment of articular cartilage defects in the knee joint in athletes. Knee Surg Sports Traumatol Arthrosc. 2006;14(9):834-42.
-
25Miller DJ, Smith MV, Matava MJ, Wright RW, Brophy RH. Microfracture and Osteochondral Autograft Transplantation Are Cost-effective Treatments for Articular Cartilage Lesions of the Distal Femur. Am J Sports Med. 2015;43(9):2175-81.
-
26Li Z, Zhu T, Fan W. Osteochondral autograft transplantation or autologous chondrocyte implantation for large cartilage defects of the knee: a meta-analysis. Cell Tissue Bank. 2016;17(1):59-67.
-
27Mithoefer K, Hambly K, Della Villa S, Silvers H, Mandelbaum BR. Return to Sports Participation after Articular Cartilage Repair in the Knee: Scientific Evidence. Am J Sports Med. 2009;37(Suppl 1):167S-176S.
-
28Pareek A, Reardon PJ, Maak TG, Levy BA, Stuart MJ, Krych AJ. Long-term Outcomes after Osteochondral Autograft Transfer: a Systematic Review at Mean Follow-up of 10.2 Years. Arthroscopy. 2016;32(6):1174-84.
-
29Mosier BA, Arendt EA, Dahm DL, Dejour D, Gomoll AH. Management of Patellofemoral Arthritis: From Cartilage Restoration to Arthroplasty. J Am Acad Orthop Surg. 2016;24(11):163-73.
-
30Gallo RA, Feeley BT. Cartilage defects of the femoral trochlea. Knee Surg Sports Traumatol Arthrosc. 2009;17(11):1316-25.
-
31Thaunat M, Couchon S, Lunn J, Charrois O, Fallet L, Beaufils P. Cartilage thickness matching of selected donor and recipient sites for osteochondral autografting of the medial femoral condyle. Knee Surg Sports Traumatol Arthrosc. 2007;15(4):381-6.
-
32Figueroa D, Meleán P, Calvo R, Gili F, Zilleruelo N, Vaisman A. Osteochondral autografts in full thickness patella cartilage lesions. Knee. 2011;18(4):220-3.
-
33Astur DC, Bernardes A, Castro S, Gonçalves Arliani G, Cohen Kaleka C, Astur N, Cohen M. Functional outcomes after patellar autologous osteochondral transplantation. Knee Surg Sports Traumatol Arthrosc. 2017;25(10):3084-91.
-
34Nho SJ, Li Foong Foo, Green DM, Shindle MK, Warren RF, Wickiewicz TL, et al. Magnetic resonance imaging and clinical evaluation of patellar resurfacing with press-fit osteochondral autograft plugs. Am J Sports Med. 2008;36(6):1101-9.
-
35Emre TY, Atbasi Z, Demircioglu DT, Uzun M, Kose O. Autologous osteochondral transplantation (mosaicplasty) in articular cartilage defects of the patellofemoral joint: retrospective analysis of 33 cases. Musculoskelet Surg. 2017;101(2):133-8.
-
36Yabumoto H, Nakagawa Y, Mukai S, Saji T. Osteochondral autograft transplantation for isolated patellofemoral osteoarthritis. Knee. 2017;24(6):1498-503.
-
37Yabumoto H, Nakagawa Y, Mukai S, Saji T, Nakamura T. Surgical Technique and Clinical Outcomes of Retrograde Osteochondral Autograft Transfer for Osteochondral Lesions of the Tibial Plateau. Arthroscopy. 2017;33(6):1241-7.
-
38Wajsfisz A, Makridis KG, Djian P. Arthroscopic retrograde osteochondral autograft transplantation for cartilage lesions of the tibial plateau: a prospective study. Am J Sports Med. 2013;41(2):411-5.
-
39Matsusue Y, Kotake T, Nakagawa Y, Nakamura T. Arthroscopic osteochondral autograft transplantation for chondral lesion of the tibial plateau of the knee. Arthroscopy. 2001;17(6):653-9.
-
40Sherman SL, Thyssen E, Nuelle CW. Osteochondral Autologous Transplantation. Clin Sports Med. 2017;36(3):489-500.
-
41Pestka JM, Luu NH, Südkamp NP, Angele P, Spahn G, Zinser W, et al. Revision Surgery After Cartilage Repair: Data From the German Cartilage Registry (KnorpelRegister DGOU). Orthop J Sport Med. 2018;6(2):232596711775262.
-
42Solheim E, Hegna J, Øyen J, Harlem T, Strand T. Results at 10 to 14 years after osteochondral autografting (mosaicplasty) in articular cartilage defects in the knee. Knee. 2013;20(4):287-90.
-
43Pánics G, Hangody LR, Baló E, Vásárhelyi G, Gál T, Hangody L. Osteochondral Autograft and Mosaicplasty in the Football (Soccer) Athlete. Cartilage. 2012;3(1 suppl):25S-30S.
-
44Robert H. Chondral repair of the knee joint using mosaicplasty. Orthop Traumatol Surg Res. 2011;97(4):418-29.
-
45Borazjani BH, Chen AC, Bae WC, Patil S, Sah RL, Firestein GS, Bugbee WD. Effect of impact on chondrocyte viability during insertion of human osteochondral grafts. J Bone Joint Surg Am. 2006 Sep;88(9):1934-43.
-
46Patil S, Butcher W, D’Lima DD, Steklov N, Bugbee WD, Hoenecke HR. Effect of osteochondral graft insertion forces on chondrocyte viability. Am J Sports Med. 2008;36(9):1726-32.
-
47Walczak BE, Nies MS, Trask DJ, Hetzel S, Roney PJ, Squire MW, Baer GS. Osteochondral Graft Size Is Significantly Associated With Increased Force and Decreased Chondrocyte Viability. Am J Sports Med. 2018:363546517748906.
-
48Bowland P, Ingham E, Jennings L, Fisher J. Review of the biomechanics and biotribology of osteochondral grafts used for surgical interventions in the knee. Proc Inst Mech Eng Part H J Eng Med. 2015;229(12):879-88.
-
49Huang FS, Simonian PT, Norman AG, Clark JM. Effects of small incongruities in a sheep model of osteochondral autografting. Am J Sports Med. 2004;32(8):1842-8.
-
50Nishitani K, Nakagawa Y, Nakamura S, Mukai S, Kuriyama S, Matsuda S. Resection-Induced Leveling of Elevated Plug Cartilage in Osteochondral Autologous Transplantation of the Knee Achieves Acceptable Clinical Results. Am J Sports Med. 2017;1:36354651773961.
-
51Koulalis D, Stavropoulos NA, Citak M, Di Benedetto P, O’Loughlin P, Pearle AD, Kendoff D. Open Versus Arthroscopic Mosaicplasty of the Knee: A Cadaveric Assessment of Accuracy of Graft Placement Using Navigation. Arthroscopy. 2015;31(9):1772-6.
-
52Epstein DM, Choung E, Ashraf I, Greenspan D, Klein D, McHugh M, Nicholas S. Comparison of mini-open versus arthroscopic harvesting of osteochondral autografts in the knee: a cadaveric study. Arthroscopy. 2012;28(12):1867-72.
-
53Keeling JJ, Gwinn DE, McGuigan FX. A comparison of open versus arthroscopic harvesting of osteochondral autografts. Knee. 2009;16(6):458-62.
-
54Di Benedetto P, Citak M, Kendoff D, O’Loughlin PF, Suero EM, Pearle AD, Koulalis D. Arthroscopic mosaicplasty for osteochondral lesions of the knee: Computer-assisted navigation versus freehand technique. Arthroscopy. 2012;28(9):1290-6.
-
55Koulalis D, Di Benedetto P, Citak M, O’Loughlin P, Pearle AD, Kendoff DO. Comparative study of navigated versus freehand osteochondral graft transplantation of the knee. Am J Sports Med. 2009;37(4):803-7.
-
56Erol MF, Karakoyun O. A new point of view for mosaicplasty in the treatment of focal cartilage defects of knee joint: honeycomb pattern. Springerplus. 2016;5(1):1170.
-
57Feczkó P, Hangody L, Varga J, Bartha L, Diószegi Z, Bodó G, et al. Experimental results of donor site filling for autologous osteochondral mosaicplasty. Arthroscopy. 2003;19(7):755-61.
-
58Hangody L, Dobos J, Balo E, Panics G, Hangody LR, Berkes I. Clinical experiences with autologous osteochondral mosaicplasty in an athletic population: a 17-year prospective multicenter study. Am J Sports Med. 2010;38(6):1125-33.
-
59Nishida K, Iwasaki N, Fujisaki K, Funakoshi T, Kamishima T, Tadano S, Minami A. Distribution of bone mineral density at osteochondral donor sites in the patellofemoral joint among baseball players and controls. Am J Sports Med. 2012;40(4):909-14.
-
60Andrade R, Vasta S, Pereira R, Pereira H, Papalia R, Karahan M, et al. Knee donor-site morbidity after mosaicplasty – a systematic review. J Exp Orthop. 2016;3(1):31.
-
61Nishizawa Y, Matsumoto T, Araki D, Nagamune K, Matsushita T, Kurosaka M, Kuroda R. Matching articular surfaces of selected donor and recipient sites for cylindrical osteochondral grafts of the femur: Quantitative evaluation using a 3-dimensional laser scanner. Am J Sports Med. 2014;42(3):658-64.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- 25 aniversario de la revista de la AEA
- Manejo quirúrgico de las lesiones degenerativas del menisco: consenso menisco 2016 de la ESSKA
- Lesiones de las raíces meniscales. Estado actual
- Trasplante osteocondral autólogo en rodilla: ¿dónde están las limitaciones?
- Cumplimos 25 años y queda mucho por hacer...
- Ligamentoplastia de hombro, 25 años de una joven técnica
- Inestabilidad de hombro en rugby: nuestra experiencia de más de 25 años
- Conclusiones de la jornada de actualización sobre el abordaje en las lesiones del complejo posterolateral de la rodilla
- Rotura parcial del tendón supraespinoso
- Comentario editorial sobre el manejo de la lesión de menisco degenerativa. Consenso europeo
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.