Revisión del estado actual de las plastias empleadas en la reconstrucción ligamentosa en cirugía de rodilla
Revision of the current state of the grafts used in anterior cruciate ligament reconstruction
Resumen:
El principal objetivo de este artículo es hacer una revisión del estado actual de las distintas alternativas en lo que se refiere a las plastias existentes a la hora de pensar en la reconstrucción del ligamento cruzado anterior (LCA).
Se llevó a cabo una búsqueda bibliográfica sobre lo publicado en la literatura comparando las distintas plastias empleadas en la reconstrucción ligamentosa del LCA.
Se revisaron artículos que mostraran las ventajas e inconvenientes de cada plastia ligamentosa, así como una comparación entre las distintas alternativas de plastias existentes.
Un tema de gran controversia en la reconstrucción ligamentosa de la rodilla es el tipo de plastia a emplear. Se considera de elección el empleo de autoinjertos a la hora de pensar en una reconstrucción ligamentosa primaria del LCA en pacientes jóvenes con alta demanda funcional.
Sin embargo, no parece haber evidencia científica a favor del empleo de una u otra alternativa de autoinjerto, ya sea tendón cuadricipital, tendones recto interno y semitendinoso, y hueso-tendón rotuliano-hueso.
Pese a que los autoinjertos son de primera elección al pensar en la reconstrucción ligamentosa primaria del LCA, existen otras alternativas como son el empleo de aloinjertos o incluso plastias sintéticas en cirugía primaria de pacientes de edad avanzada con baja demanda funcional, en cirugías de revisión y en cirugías de reconstrucción multiligamentosa.
Nivel de evidencia: 4.
Relevancia clínica: en este artículo aparecen resumidas todas las alternativas de plastias que pueden emplearse en la actualidad en la reconstrucción del LCA de la rodilla. Permite conocer la tendencia actual en el tipo de plastia a emplear dependiendo del tipo de paciente y la práctica deportiva que realiza, así como las ventajas e inconvenientes que tiene cada plastia.
Abstract:
The main objective of this article is to make a revision of the actual state of the different grafts we have during anterior cruciate ligament (ACL) reconstruction.
A bibliographic search was done to see what was published in the literature comparing the different grafts in ACL reconstruction.
We reviewed articles of the literature that show the advantages and disadvantages of each ligament graft, as well as comparison between the different existing grafts.
A subject of great controversy in knee ligament reconstruction is the type of graft to be used. The use of autografts are considered of choice at the time of thinking about primary ACL reconstruction in young patients with high functional demand.
However, there seems to be no scientific evidence that speaks in favor of the use of one or another autograft alternative that is commonly used, be it quadriceps tendon, internal and semitendinous rectus tendons, and bone-patellar tendon-bone.
Although autografts would be of first choice when thinking about primary ACL reconstruction, it is possible to use allografts or even synthetic plasties in primary surgery of elderly patients with low functional demand, in revision surgeries and in multiligamentary reconstruction surgeries.
Level of evidence: 4.
Clinical relevance: this article summarizes all the alternative grafts that can be used today in ACL reconstruction. It allows to know the current trend in the type of graft to be used depending on the type of patient and the sports practice performed, as well as the advantages and disadvantages of each graft.
Introducción
La lesiones ligamentosas de rodilla son, sin duda, una de las patologías más frecuentes que pueden afectar a esta articulación y al global del esqueleto apendicular. Dentro de ellas, las lesiones del ligamento cruzado anterior (LCA) son cada vez más frecuentes debido al aumento de la práctica deportiva(1,2). De igual forma, este aumento de la práctica deportiva ha hecho que cada vez sea más frecuente la reconstrucción de las lesiones ligamentosas de la rodilla. Sin embargo, ni todos los pacientes son iguales, ni las distintas plastias existentes en la actualidad valen para todos ellos(2).
Pese a que le ligamentoplastia del LCA es un procedimiento relativamente estandarizado, existen numerosas variables que pueden tener repercusión para obtener éxito o no tras el procedimiento quirúrgico. Dentro de estas variables se encuentran los tipos de fijación de la plastia empleados (tornillos interferenciales, dispositivos de suspensión…), las distintas alternativas de localización del túnel femoral y el tibial, distintas técnicas para realizar los túneles óseos, distintas posibilidades de injerto de las que disponemos para realizar la ligamentoplastia, etc.(2,3).
Dentro de las opciones de injertos de las que disponemos para la reconstrucción ligamentosa de la rodilla podemos diferenciar 2 grandes grupos: injertos autólogos e injertos alogénicos. Se podría hablar también de un tercer grupo menos usado que son los injertos sintéticos(1).
El objetivo de este estudio es realizar una revisión bibliográfica para conocer el estado actual en la elección de injerto para la reconstrucción del LCA.
¿Qué tipo de plastia podemos emplear?
La elección del tipo de plastia es un tema que normalmente queda limitado a las preferencias del cirujano. Es decir, no es frecuente adaptar la plastia al tipo paciente. Por ello, es vital conocer las particularidades de cada plastia, así como conocer las ventajas e inconvenientes de cada una de ellas, de tal forma que podamos elegir, según las necesidades del paciente, la mejor plastia.
Autoinjertos
Los autoinjertos son los más empleados hoy en día en la reconstrucción primaria de las lesiones ligamentosas del LCA, al obtener mejores resultados en cuanto a osteointegración y estabilidad articular(2,3,4). Existe una gran variedad de plastias, pero son 3 las más usadas. Se pueden clasificar en: plastia con pastilla ósea –hueso-tendón rotuliano-hueso (HTH)–; sin pastilla ósea, cuyo origen es el de los tendones isquiotibiales, semitendinosos y recto interno (RI); con o sin pastilla ósea; tendón cuadricipital (TC)-polo superior de la rótula; y TC sin pastilla ósea(5).
Son varias las alternativas de autoinjerto documentadas en la literatura, siendo las que presentamos a continuación las más importantes.
Todos tienen la ventaja de que son injertos procedentes del propio paciente, eliminando el riesgo de transmisión de enfermedades que puede darse principalmente con los aloinjertos y siendo económicamente más rentables(3,4). Tienen el inconveniente de incrementar los tiempos quirúrgicos en relación con la extracción de la plastia y la potencial presencia de lesiones iatrogénicas.
Indistintamente del tipo de plastia a emplear, la finalidad última es obtener un autoinjerto con suficiente longitud y sobre todo suficiente sección transversal para restituir el ligamento nativo, ya que obtener plastias con una sección transversal menor de lo deseado está íntimamente relacionado con el fracaso de la plastia. En toda reconstrucción ligamentosa del pivote central, lo ideal es conseguir una plastia con una sección transversal mínima de 8 mm, ya que diámetros inferiores influyen en la supervivencia de la plastia(6). Debemos ser especialmente minuciosos en respetar estas medidas con los paciente menores de 20 años, ya que tienen un mayor riesgo de rotura(7,8).
Tendones de isquiotibiales
Una alternativa de injerto autólogo consiste en emplear los tendones del RI y semitendinoso (ST) (Figura 1).
figura1.png
Figura 1. Técnica de extracción de plastia autóloga de tendones semitendinoso y recto interno (ST-RI). A y B: alternativas de incisión oblicua o vertical a nivel de la inserción de los tendones ST y RI en la cara medial del tercio proximal de la tibia; C y D: exposición y posterior apertura de la fascia del sartorio; E y F: individualización y exposición de los tendones ST y RI para su posterior extracción con tenotomo; G: eliminación de adherencias y expansiones tendinosas; H: preparación de la plastia compuesta por las 4 bandas de los tendones ST y RI.
En reconstrucciones parciales o, de manera complementaria, en reconstrucciones multiligamentosas, podría emplearse únicamente el tendón ST, pero en casos de reconstrucción completa se emplean ambos tendones, de manera que tras doblarlos a la mitad se consiga obtener una plastia tetrafascicular que restituya el ligamento nativo(7). Tiene como posibles inconvenientes en relación con la zona donante la posible lesión y la consecuente neuroapraxia en relación con el nervio safeno, que puede ocasionar un área de hipodisestesia en la cara medial de la pierna intervenida, sin que en ocasiones se llegue a recuperar.
Otro problema que debemos tener en cuenta es que el diámetro de este nuevo LCA es dependiente del diámetro de los tendones isquiotibiales que tenga el paciente y que, en ocasiones, debido a una fibrosis cicatricial tras el traumatismo inicial (sobre todo en casos de lesión del ligamento colateral medial –LCM–), vamos a encontrarnos con dificultad o incapacidad para la extracción íntegra del tendón ST o del RI. En estos casos, deberemos valorar otras alternativas, como son el empleo de aloinjerto (si en nuestro centro disponemos de él durante el mismo acto quirúrgico) para suplementar al tendón del que ya disponemos y conformar una plastia mixta, emplear otro tipo de autoinjerto como puede ser el HTH o el TC, e incluso valorar la extracción de la plastia (ST-RI) de la pierna contralateral.
En nuestra experiencia, cuando nos encontramos con una plastia de diámetro insuficiente o tenemos problemas con la extracción de uno de los tendones ST o RI, nuestra primera opción es doblar el tendón del que disponemos sobre sí mismo para conformar así una plastia con un diámetro aceptable (a expensas de perder longitud de la plastia), realizando tunelización tibial y femoral de menos longitud de recepción de la plastia y empleando métodos de fijación mediante suspensión femoral y tibial.
Hay que tener en cuenta que los tendones ST y RI también actúan como estabilizadores mediales de la rodilla, por lo que, ante la presencia de lesión simultánea de LCA y LCM, realizar la extracción de dichos tendones podría incrementar la inestabilidad medial tras la cirugía. En estos casos, diferir el tratamiento quirúrgico hasta conseguir la cicatrización del LCM permite que la extracción de los tendones ST y RI sea segura. De todas formas, durante el procedimiento quirúrgico debería ser explorada esta estabilidad medial, ya que, si se objetivara inestabilidad medial residual, estaría indicado llevar a cabo la ligamentoplastia del LCM de manera simultánea(9).
Aunque podría presuponerse un déficit en cuanto a potencia flexora de la rodilla intervenida, podemos decir que no hay diferencias con otro tipo de autoinjertos en el seguimiento a largo plazo(10,11,12).
Mediante el empleo de plastia procedente de los tendones ST y RI, la estabilidad articular obtenida es similar a la estabilidad que se obtiene al emplear plastia HTH, sobre todo en lo que refiere a la estabilidad anterior; sin embargo, la plastia HTH se perfila mejor a la hora de conseguir estabilidad rotacional, aunque sin obtenerse diferencias estadísticamente significativas(12,13).
Este tipo de plastia podría estar indicado en pacientes menores de 25-30 años que sean activos deportiva y funcionalmente.
Hueso-tendón–hueso
Consiste en crear una plastia empleando una pastilla ósea de la rótula, un segmento de tendón rotuliano y otra pastilla ósea en la zona de inserción del tendón rotuliano en la tuberosidad tibial anterior (Figura 2).
figura2.png
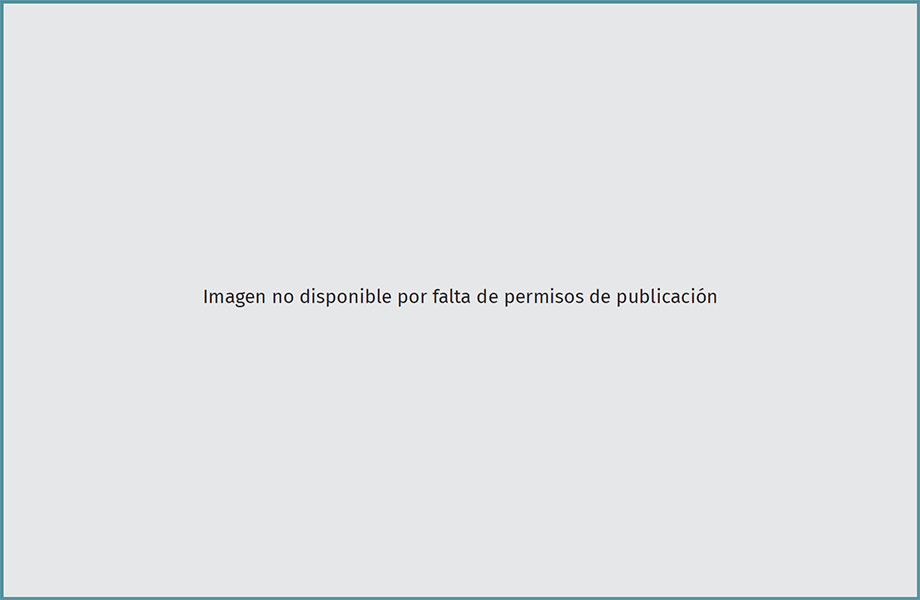
Figura 2. Técnica de extracción de plastia autóloga hueso-tendón-hueso (HTH). A: incisión longitudinal sobre el tendón rotuliano desde el polo inferior de la rótula hasta la tuberosidad anterior de la tibia; B y C: exposición del tendón rotuliano y posterior individualización del mismo; D, E y F: preparación de las pastillas óseas con posterior extracción de la plastia con polo inferior de rótula, tendón rotuliano y tuberosidad anterior de la tibia; G: plastia HTH.
Es una plastia técnicamente difícil de extraer, pero que tiene la ventaja de restituir la funcionalidad del ligamento nativo de la mejor manera posible, con buenas cifras de osteointegración de la plastia, al disponer de una pastilla ósea en cada lado del injerto(14). El 78% de los pacientes son capaces de reincorporarse a una práctica deportiva similar a la de antes de la lesión(14,15).
Uno de los principales problemas es la aparición de dolor anterior de rodilla(15,16). La presencia de dolor anterior de rodilla sucede en más del 30% de los pacientes en los que se emplea este tipo de plastia, encontrando parestesias también en más del 30% de los pacientes, con imposibilidad para mantenerse de rodillas sobre la pierna intervenida en hasta el 8% de los casos.
Seijas et al.(15) publican una disminución del dolor anterior de rodilla tras el empleo de una inyección de plasma rico en factores de crecimiento en la zona donante, disminuyendo de manera importante la morbilidad secundaria a la extracción del injerto HTH.
Otra complicación menos frecuente pero con mayor trascendencia es la posible fractura de rótula que se puede producir al quedar la zona donante más debilitada y que se minimiza siendo minuciosamente estrictos a la hora de realizar la extracción de la parte proximal del injerto(17,18).
En la actualidad, disponemos de instrumental específico que permite facilitar el procedimiento quirúrgico, ayudándonos con la extracción de la pastilla ósea tibial, la pastilla ósea rotuliana y el tendón rotuliano. La ventaja que tiene es que podemos tallar y elaborar una plastia y sus pastillas óseas con el diámetro deseado para llevar el procedimiento quirúrgico a cabo.
Tendón cuadricipital
Al margen de los autoinjertos mencionados previamente, el empleo de TC cada vez está cobrando más importancia(5), en gran parte por la disminución de la morbilidad en la zona donante, por no alterar la flexión articular de la rodilla y evitar la neuroapraxia del nervio safeno, como puede ocurrir en las plastias de RI-ST, y en relación con el dolor anterior de rodilla que puede ocasionar la plastia HTH(18). De igual forma, desde el punto de vista biomecánico, el TC presenta una menor tasa de fallo al ser sometido a fuerzas de estiramiento que el HTH: 11,2 contra 14,4%(16). Cavaignac et al.(19) muestran iguales o mejores resultados en términos de estabilidad en comparación con RI-ST, presentando ausencia de dolor anterior de rodilla residual en su seguimiento a largo plazo.
Existen distintas alternativas para la extracción de la plastia de TC, incluyendo técnicas mínimamente invasivas(20,21). La finalidad es, a través de un abordaje longitudinal más o menos amplio, conseguir obtener una plastia del diámetro y la longitud que nos interese a expensas de la porción medial del TC, que suele ser la de mayor espesor, pudiendo extraer pastilla ósea del polo superior de la rótula junto con el TC o realizar una extracción aislada del segmento tendinoso.
Como comentábamos previamente, el TC es una alternativa para obtener injerto autólogo que está cobrando cierta importancia, ya que permite obtener una plastia de la longitud y con la sección transversal adecuadas, con posibilidad de añadir segmento óseo en uno de los extremos y minimizando la morbilidad en relación con la zona donante (Figura 3).
figura3.png
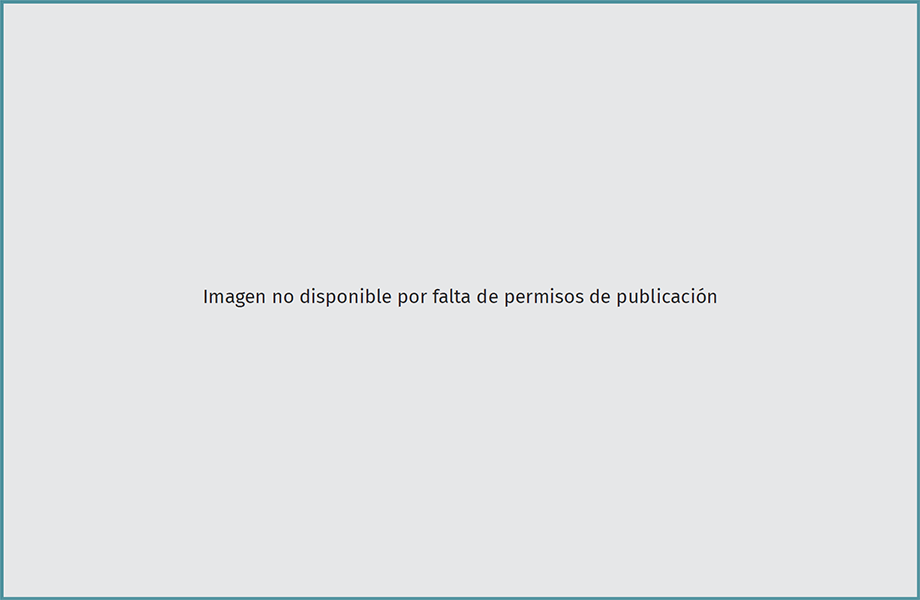
Figura 3. Técnica de extracción de plastia autóloga de tendón cuadricipital (TC). A: incisión longitudinal desde el polo superior de la rótula sobre el TC; B y C: preparación de la pastilla ósea del polo superior de la rótula y la región medial del TC; D: extracción de la plastia; E: preparación de la plastia compuesta por el TC y la pastilla ósea de la rótula.
Aloinjertos
Los aloinjertos son aquellos procedentes del banco de tejidos. Empleados habitualmente en técnicas de rescate, podemos clasificarlos de igual manera que los injertos autólogos: con pastilla ósea (HTH, tendón de Aquiles, TC-polo superior de la rótula) y sin pastilla ósea (tibial anterior, tibial posterior, ST-RI, tendones peroneos…).
Las principales ventajas del uso de aloinjertos son: eliminar la posible morbilidad de la zona donante, disminuir los tiempos intraoperatorios en relación con la extracción de la plastia y menor dolor postoperatorio. Como principales inconvenientes, se encuentran: que en ocasiones no están disponibles en todos los centros, su elevado coste económico, la posibilidad de transmisión de enfermedades (esto último bastante limitado con los controles sanitarios y las modernas técnicas de preparación y manejo de aloinjertos, entre las que se encuentra la criopreservación)(22) y que biomecánicamente no llegan a restaurar los resultados que obtenemos con los autoinjertos(23) (Figura 4).
Como comentábamos previamente, en la actualidad la criopreservación es el método que mejores resultados ha reportado en lo que se refiere a la conservación de aloinjertos. Dicha criopreservación se emplea para el manejo y la conservación de los aloinjertos de tendones, pero también para el manejo de aloinjertos meniscales y otros empleados en patología articular(24). A lo largo de los últimos años se han ido buscando distintas alternativas para ir perfeccionando estas técnicas de preservación tisular, con la finalidad de que mantuvieran en la medida de lo posible sus propiedades viscoelásticas para conseguir una restauración de la biomecánica articular óptima.
Varios estudios han demostrado el efecto adverso que la irradiación ejerce sobre las propiedades de los aloinjertos. Según Maletis et al.(25), el tipo de procesamiento al que se somete la plastia alogénica influye de forma considerable en su supervivencia, de tal forma que cuando esta se somete a una irradiación > 1,8 Mrad tiene un tiempo de supervivencia menor que cuando se somete a una irradiación < 1,8 Mrad. Aquellos aloinjertos que han sido irradiados a más de 1,8 Mrad tienen mayor riesgo de fracaso a los 2 años. Sin embargo, aquellos sometidos a una irradiación menor de 1,8 Mrad o solo tratados químicamente tienen peores resultados independientemente del tiempo.
Por el contrario, Mariscalco et al.(26) concluyen que no existen diferencias en la tasa de fallo, la laxitud postoperatoria o la satisfacción del paciente cuando se comparan injertos autólogos con aloinjertos no irradiados en aquellos pacientes en el entorno de los 30 años (Figura 5).
Plastias sintéticas
En cuanto a las plastias sintéticas, podemos decir que existen desde los años ochenta. El primer dispositivo en usarse fue el active biocompatible composite (ABC). Otro dispositivo empleado más recientemente es el LARS (ligament augmentation and reconstruction system); su uso no está limitado al reemplazo del LCA o el ligamento cruzado posterior (LCP), sino que se usa también para la reconstrucción de los ligamentos acromioclaviculares y lesiones del manguito rotador, tendón de Aquiles, inestabilidades de tobillo…
Actualmente, nos encontramos en la tercera generación de plastias sintéticas(27). No muy popularizado su uso, las plastias sintéticas de tipo LARS o ABC presentan las principales ventajas de no producir morbilidad en relación con la zona donante y disminuir el tiempo del procedimiento quirúrgico en relación con la no necesidad de extracción de la plastia.
Los principales inconvenientes que suponen este tipo de plastias(28) radican en que presentan mayores tasas de fracaso y rerrotura de la plastia, en relación con problemas de osteointegración de la plastia, y en que se emplea un material sintético incapaz de restituir las características biomecánicas del ligamento original; también hay que tener en cuenta que dichas plastias sintéticas implican también un mayor coste económico.
Tras los estudios realizados por Cerulli et al. y Parchi et al., se evidencian resultados similares en cuanto a la supervivencia y la estabilidad postoperatoria comparando(29,30) injertos autólogos con injertos sintéticos; sin embargo, son estudios en pacientes con una edad media más elevada, que podría ir en relación con una demanda funcional menor.
Dimitrios et al. muestran que las nuevas plastias sintéticas de tipo LARS presentan mejores resultados en seguimiento a largo plazo que las antiguas plastias sintéticas ABC, con las tasas de supervivencia mayores(28).
Pese a la mejoría tecnológica en la fabricación de plastias sintéticas, no llegan a igualar biomecánicamente a los aloinjertos ni a los autoinjertos, y los propios autores solo defienden su uso realizando una selección muy rigurosa del tipo de paciente.
Podríamos sacar en conclusión que las plastias sintéticas no deberían ser empleadas como primera elección a la hora de plantearse una reconstrucción ligamentosa, pero sí podrían ser una alternativa válida en pacientes mayores de 35-40 años con poca demanda funcional.
Manejo y preparación de la plastia
Con el fin de minimizar los riesgos de infección, aparte de las medidas habituales de rasurado, creación de campo aséptico con clorhexidina y extremar la precaución en cuanto a la técnica quirúrgica, a raíz de los resultados reportados por Monllau et al.(31) y otros artículos similares(6), realizamos lavado de la ligamentoplastia extraída con suero salino mezclado con 5 mg/mL de vancomicina.
Esta práctica minimiza el riesgo de infección intraoperatoria, sobre todo la relacionada con la manipulación de los ligamentos extraídos a la hora de configurar la plastia.
Conclusiones
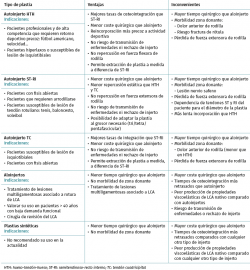
En el momento actual, las plastias que poseen las características biomecánicas que más fielmente reproducen las propiedades de los ligamentos nativos lesionados son las plastias autólogas, ya sean procedentes de tendones RT-ST, HTH o del TC. Pese a estas ventajas biomecánicas, hay que tener en cuenta como principal inconveniente el aumento del tiempo quirúrgico que supone la obtención del injerto y la morbilidad de la zona donante (Tabla 1).
Otra alternativa válida en la reconstrucción ligamentosa es el empleo de aloinjertos, con las ventajas de no ocasionar morbilidad y disminuir el tiempo quirúrgico. Este tipo de plastias tienen un papel fundamental en el caso de reconstrucciones multiligamentosas y en casos de cirugía de revisión, si bien podrían emplearse también con injerto para ligamentoplastia primaria en reconstrucción del pivote central.
La carga de tracción máxima del LCA nativo es de 2.160 N con una rigidez de 242 N/mm y un área de sección transversal de 44. Cada una de las alternativas de plastia existentes intentan, en la medida de lo posible, recrear dichas propiedades biomecánicas con el fin de que la rodilla recupere su estabilidad inicial(32).
Las plastias sintéticas en el momento actual no serían una alternativa a recomendar, ya que son el tipo de plastia que biomecánicamente menos restaura la función de los ligamentos a reconstruir. Su posible indicación sería para casos muy seleccionados en pacientes de edad avanzada y con poca demanda funcional, pero incluso en este tipo de pacientes habría que valorar el empleo de autoinjertos o aloinjertos como primera opción.
Toda esta información que manejamos sobre las distintas alternativas de injertos de las que disponemos en la reconstrucción ligamentosa de la rodilla debemos compartirla con los pacientes antes del procedimiento quirúrgico, de forma que, de manera consensuada, tras mostrar las ventajas y los inconvenientes de cada alternativa, se decida qué tipo de injerto es mejor para cada paciente y se obre en consecuencia.
Por último, cabe destacar que, a la hora de elegir el tipo plastia para realizar la reconstrucción del LCA, hay que tener en cuenta que va a haber una serie de variables que pueden influir en nuestra toma de decisiones(33). El tipo de actividad deportiva que realice el paciente, la presencia de otras lesiones ligamentosas asociadas a la lesión del LCA, la edad y el sexo del paciente, encontrarnos ante una cirugía primaria o ante una cirugía de revisión…
De esta manera, como primera elección emplearíamos autoinjerto de HTH en pacientes jóvenes hiperlaxos que practiquen deporte de manera profesional y con alta competencia, en los casos en los que se requiera un retorno precoz y en aquellos deportes donde sean susceptibles de lesión de los isquiotibiales (fútbol americano, velocidad).
Del mismo modo, emplearemos autoinjerto de ST-RI como primera elección en pacientes mujeres (beneficio estético), en pacientes con fisis abiertas(34) o en pacientes que realicen deportes que requieran ponerse de rodillas o sean deportes con susceptibilidad de lesión del tendón rotuliano (baloncesto, tenis, voleibol).
Finalmente, reservaremos el empleo de aloinjertos en cirugías de revisión del LCA, en pacientes que presenten otras lesiones ligamentosas que requieran de reconstrucción asociadas a la lesión del LCA y podría valorarse como primera opción en la ligamentoplastia del LCA en pacientes mayores de 40 años con baja demanda funcional.
Figuras
Figura 1. Técnica de extracción de plastia autóloga de tendones semitendinoso y recto interno (ST-RI). A y B: alternativas de incisión oblicua o vertical a nivel de la inserción de los tendones ST y RI en la cara medial del tercio proximal de la tibia; C y D: exposición y posterior apertura de la fascia del sartorio; E y F: individualización y exposición de los tendones ST y RI para su posterior extracción con tenotomo; G: eliminación de adherencias y expansiones tendinosas; H: preparación de la plastia compuesta por las 4 bandas de los tendones ST y RI.
Figura 2. Técnica de extracción de plastia autóloga hueso-tendón-hueso (HTH). A: incisión longitudinal sobre el tendón rotuliano desde el polo inferior de la rótula hasta la tuberosidad anterior de la tibia; B y C: exposición del tendón rotuliano y posterior individualización del mismo; D, E y F: preparación de las pastillas óseas con posterior extracción de la plastia con polo inferior de rótula, tendón rotuliano y tuberosidad anterior de la tibia; G: plastia HTH.
Figura 3. Técnica de extracción de plastia autóloga de tendón cuadricipital (TC). A: incisión longitudinal desde el polo superior de la rótula sobre el TC; B y C: preparación de la pastilla ósea del polo superior de la rótula y la región medial del TC; D: extracción de la plastia; E: preparación de la plastia compuesta por el TC y la pastilla ósea de la rótula.
Figura 4. Injerto procedente del Banco de Hueso de plastia HTH, con posterior preparación para obtener una plastia con pastilla ósea a ambos lados del tendón rotuliano.
Tablas
Información del artículo
Cita bibliográfica
Autores
Iván Pipa Muñiz
Hospital Universitario de Cabueñes. Gijón
Nicolás Rodríguez García
Hospital Cruz Roja. Gijón
Carmen Toyos Munárriz
Hospital Universitario Arquitecto Marcide. Ferrol. A Coruña
Luis Rodríguez López
Hospital Begoña. Gijón
Antonio Maestro Fernández
Servicio de Cirugía Ortopédica y Traumatología. Hospital de Cabueñes. Gijón
Servicio de Cirugía Ortopédica y Traumatología. FREMAP. Gijón
Hospital Begoña. Real Sporting SAD. Gijón
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Wright RW. Effect of graft choice on the outcome of revision anterior cruciate ligament reconstruction in the Multicenter ACL Revision Study (MARS) Cohort. Am J Sports Med. 2014;42(10):2301-10.
-
2Romanini E, D’Angelo F, De Masi S, Adriani E, Magaletti M, Lacorte E, et al. Graft selection in arthroscopic anterior cruciate ligament reconstruction. J Orthop Traumatol. 2010,11:211-9.
-
3Maletis GB, Inacio MC, Desmond JL, Funahasi TT. Reconstruction of the anterior cruciate ligament: association of graft choice with increased risk of early revision. Bone Joint J. 2013;95-B:623-8.
-
4Shaerf DA, Pastides PS, Sarraf KM, Willis-Owen CA. Anterior cruciate ligament reconstruction best practice: a review of graft choice. World J Orthop. 2014;5:23-9.
-
5Runer A, Wierer G, Herbst E, Hepperger C, Herbort M, Gföller P, et al. There is no difference between quadriceps- and hamstring tendon autografts in primary anterior cruciate ligament reconstruction: a 2-year patient- reported outcome study. Knee Surg Sports Traumatol Arthrosc. 2018 Feb;26(2):605-14.
-
6Han HS, Seong SC, Lee S, Lee MC. Anterior cruciate ligament reconstruction: quadriceps versus patellar autograft. Clin Orthop Relat Res. 2008;466(1):198-204.
-
7Takazawa Y, Ikeda H, Saita Y, Kawasaki T, Ishijima M, Nagayama M, et al. Return to Play of Rugby Players After Anterior Cruciate Ligament Reconstruction Using Hamstring Autograft: Return to Sports and Graft Failure According to Age. Arthroscopy. 2017 Jan;33(1):181-9.
-
8Magnussen LA, Lawrence JT, West RL, Toth AP, Taylor DC, Garret WE. Graft size and patient age rate predictors of early revision after anterior cruciate ligament reconstruction with hamstring autograft. Arthroscopy. 2012;28:526-31.
-
9Bollier M, Smith PA. Anterior cruciate ligament and medial collateral ligament injuries. J Knee Surg. 2014;27(5):359-68.
-
10Bell KM, Rahnemai-Azar AA, Irarrazaval S, Guenther D, Fu FH, Musahl V, Debski RE. In situ force in the anterior cruciate ligament, the lateral collateral ligament, and the anterolateral capsule complex during a simulated pivot shift test. J Orthop Res. 2018 Mar;36(3):847-53.
-
11Xie X, Liu X, Chen Z, Yu Y, Peng Sh, Li Q. A meta-analysis of bone-patellar tendon-bone autograft versus four-strand hamstring tendon autograft for anterior cruciate ligament reconstruction. Knee. 2015;22:100-10.
-
12Capin JJ, Zarzycki R, Arundale A, Cummer K, Snyder-Mackler L. Report of the primary outcomes for gait mechanics in men of the CAL-Sports Trial: secondary prevention with and without perturbation training does not restore gait symmetry in men 1 or 2 years after ACL reconstruction. Clin Orthop Relat Res. 2017;475(10):2513-22.
-
13Kim HS, Seon JK, Jo AR. Current trends in anterior cruciate ligament reconstruction. Knee Surg Relat Res. 2013;25:165-73.
-
14Mastrokalos DS, Springer J, Siebold R, Paessler HH. Donor site morbidity and return to the preinjury activity level after anterior cruciate ligament reconstruction using ipsilateral and contralateral patellar tendon autograft: a retrospective, non-randomized study. Am J Sports Med. 2005;33(1):85-93.
-
15Seijas R, Cuscó X, Sallent A, Serra I, Ares O, Cugat R. Pain in donor site after BTB-ACL reconstruction with PRGF: a randomized trial. Arch Orthop Trauma Surg. 2016;136:829-35.
-
16Nyland J, Fisher B, Brand E, Krupp R, Caborn DN. Osseous deficits after anterior cruciate ligament injury and reconstruction: a systematic literature review with suggestions to improve osseous homeostasis. Arthroscopy. 2010;26(9):1248-57.
-
17Salminen M, Kraeutler MJ, Freedman KB, Tucker BS, Salvo JP, Ciccotti MG, Cohen SB. Choosing a Graft for Anterior Cruciate Ligament Reconstruction: Surgeon Influence Reigns Supreme. Am J Orthop (Belle Mead NJ). 2016 May-Jun;45(4):E192-7.
-
18Shaerf DA, Pastides PhS, Sarraf KM, Willis-Owen ChA. Anterior Cruciate ligament reconstruction best practice: a review of graft Choice. World J Orthop. 2014;5(1):23-9.
-
19Cavaignac E, Coulin B, Tscholl Ph, Mohd Fatmy NN, Duthon V, Menetrey J. Is quadriceps tendon autograft a better choice tan hamstring autograft for anterior cruciate ligament reconstruction? Am J Sports Med. 2017;20:1-7.
-
20Fink C, Lawton R, Förschner F, Gföller P, Herbort M, Hoser C. Minimally invasive quadriceps tendon single-bundle, arthroscopy, anterior cruciate ligament reconstruction with rectangular bone tunnels. Arthrosc Tech. 2018;7(10):e1045-56.
-
21Duchman KR, Lynch TS, Spindler KP. Graft Selection in Anterior Cruciate Ligament Surgery. Who gets What and Why? Clin Sports Med. 2017;36:25-33.
-
22Brown MJ, Carter T. ACL allograft: advantages and when to use. Sports Med Arthrosc Rev. 2018;26(2):75-8.
-
23Lansdown DA, Riff AJ, Meadows M, Yanke AM, Bach BR. What factors influence the biomechanical properties of allograft tissue for ACL reconstruction? A systematic review. Clin Orthop Relat Res. 2017;475(10):2412-26.
-
24Ahmad S, Singh VA, Hussein SI. Cryopreservation versus fresh frozen meniscal allograft: a biomechanical comparative analysis. J Orthop Surg. 2017;25(3):2309499017727946.
-
25Maletis GB, Chen J, Inacio MCS, Love RM, Funahashi TT. Increased Risk of Revision After Anterior Cruciate Ligament Reconstruction With Soft Tissue Allografts Compared With Autografts: Graft Processing and Time Make a Difference. Am J Sports Med. 2017;45(8):1837-44.
-
26Mariscalco MW, Magnussen RA, Mehta D, Hewett TE, Flanigan DC, Kaeding CC. Autograft versus nonirradiated allograft tissue for anterior cruciate ligament reconstruction: a systematic review. Am J Sports Med. 2014;42(2):492-9.
-
27Lee JK, Lee S, Lee MC. Outcome of anatomic anterior cruciate ligament reconstruction: bone-quadriceps tendon graft versus double-bundle hamstring tendon graft. Am J Sports Med. 2016;44(9):2323-9.
-
28Iliadis DP, Bourlos DN, Mastrokalos DS, Chronopoulos E, Babis GC. LARS Artificial Ligament Versus ABC Purely Polyester Ligament for Anterior Cruciate Ligament Reconstruction. Orthop J Sports Med. 2016;4(6):2325967116653359.
-
29Cerulli G, Antinolfi P, Bruè S, Placella G, Sebastiani E, Potalivo G, et al. Clinical experience using biomaterials in the knee. GIOT. 2011;37:159-66.
-
30Baluganti A, Nicola P, Chiellini F, Lisanti M. Anterior cruciate ligament reconstruction with LARS™ artificial ligament results at a mean follow-up of eight years. Int Orthop. 2013 Aug;37(8):1567-74.
-
31Pérez-Prieto D, Portillo ME, Torres-Claramunt R, Pelfort X, Hinarejos P, Monllau JC. Contamination occurs during ACL graft harvesting and manipulation, but it can be easily eradicated. Knee Surg Sports Traumatol Arthrosc. 2018;26(2):558-62.
-
32Bonasia DE, Amendola A. Graft choice in ACL recon- struction. En: Bonnin M, Amendola NA, Bellemans J, MacDonald SJ, Menetrey J (eds.). The Knee Joint. Surgical Techniques and Strategies. Springer; 2012. pp. 173-81.
-
33Calvo R, Anastasiadis Z, Calvo Mena R, Figueroa D. Elección del injerto en la reconstrucción del ligamento cruzado anterior. ¿Existe un injerto ideal? Rev Esp Artrosc Cir Articul. 2017;24(1):59-66.
-
34Calvo R, Figueroa D, Gili F, Vaisman A, Mocoçain P, Espi- nosa M, et al. Transphyseal anterior cruciate ligament reconstruction in patients with open physes: 10-year follow-up study. Am J Sports Med. 2015;43:289-94.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Puesta al día sobre el ligamento cruzado anterior: un nuevo número monográfico
- ¿Qué está de moda ahora en el ligamento cruzado anterior?
- Lesiones del ligamento cruzado anterior en pacientes esqueléticamente inmaduros
- Lesiones parciales del ligamento cruzado anterior
- Límites de la osteotomía en la ligamentoplastia de cruzado anterior
- Revisión del estado actual de las plastias empleadas en la reconstrucción ligamentosa en cirugía de rodilla
- Cirugía de revisión del ligamento cruzado anterior. ¿Uno o dos tiempos?
- Doble fascículo en el ligamento cruzado anterior. ¿Sigue indicado?
- Retorno al deporte tras la reconstrucción del ligamento cruzado anterior
- Refuerzos anterolaterales en la reconstrucción del ligamento cruzado anterior
- Reconstrucción del ligamento cruzado anterior con técnica de ahorro fisario intra-extraarticular con autoinjerto de cintilla iliotibial en pacientes esqueléticamente inmaduros
- Cirugía de revisión del ligamento cruzado anterior con injerto de tendón cuadricipital y tenodesis extraarticular lateral con fascia lata
- Rotura completa del fascículo posterolateral del ligamento cruzado anterior
- Neovasos hacia el fragmento luxado de una lesión en asa de cubo meniscal
- Reparación artroscópica de lesión meniscal con forma de asa de cubo
- Avulsión de su inserción en la rótula del ligamento patelofemoral medial
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.