Tendinopatías insercionales del Aquiles
Insertional Achilles tendinopathies
Resumen:
Las tendinopatías insercionales del Aquiles engloban a un grupo de entidades dolorosas del tendón de Aquiles en su zona de inserción en el calcáneo. Estas incluyen procesos dolorosos asociados con la deformidad de Haglund, el llamado pump bump o tumefacción posterolateral, la bursitis retroaquílea y la degeneración tendinosa en su unión con el calcáneo (entesopatía), ya sea calcificada o no. Junto con las tendinopatías no insercionales del Aquiles, son motivo de consulta muy frecuente en la práctica clínica. Las tendinopatías insercionales del Aquiles suelen ser más frecuentes en personas activas y en deportistas, sobre todo en corredores, pero también suelen diagnosticarse en el entorno laboral y en pacientes de mediana edad, asociadas estrechamente con el sobreuso y la sobrecarga repetitiva del tendón.
Tanto las tendinopatías aquíleas no insercionales como las insercionales son procesos degenerativos caracterizados por la presencia de un tejido tendinoso patológico de granulación y pueden cursar con crisis inflamatorias agudas. Desde el punto de vista conceptual, el término “tendinitis” hace referencia a las crisis de dolor e inflamación aguda del tendón, que suelen limitarse en el tiempo, mientras que debemos hacer referencia a la “tendinosis” para expresar los cambios histológicos degenerativos que aparecen en el tendón, a los que pueden asociarse calcificaciones y roturas de las fibras tendinosas, entre otras.
El diagnóstico de una tendinopatía insercional aquílea se basa en la historia clínica y en la exploración física, apoyado en estudios por imagen.
Inicialmente, el tratamiento de las tendinopatías aquíleas insercionales debe ser conservador durante un periodo no inferior a 3-6 meses. En los casos recalcitrantes, recurrimos a la cirugía. Entre las opciones de tratamiento quirúrgico distinguimos las siguientes: cirugía endoscópica, cirugía mini-open y cirugía abierta mediante diversos abordajes. Todas ellas suelen incluir diferentes gestos quirúrgicos como desbridamiento de bursas inflamadas y tejido hipertrófico, exéresis de calcificaciones bursales e intratendinosas, extirpación de tejido degenerativo intratendinoso, resección de prominencias óseas y refuerzos y reinserciones tendinosas utilizando diversos sistemas.
Abstract:
Insertional Achilles tendinopathies encompass a group of painful entities of the Achilles tendon at its insertion site on the calcaneus. These entities include painful processes associated with Haglund's deformity, the so-called pump bump or posterolateral swelling, retro Achilles bursitis and tendon degeneration at its attachment to the calcaneus (enthesopathy), whether calcified or not. Together with non-insertional Achilles tendinopathies, are a frequent reason for consultation in clinical practice. Its injury is prevalent in sports, especially in runners, but it is also a reason for consultation in the working world and in middle-aged patients, closely associated with overuse and repetitive tendon overload.
Both non-insertional Achilles tendinopathies and insertional Achilles tendinopathies are degenerative processes characterized by the presence of pathological granulation tissue; both can present acute inflammation crisis. From a conceptual point of view, the term “tendinitis” refers to pain crises and acute inflammation of the tendon, which are usually limited in time, while we must refer to “tendinosis” to express those degenerative histological changes that appear in the tendon which can be associated with calcifications and ruptures of the tendon fibers, among others.
The diagnosis of insertional Achilles tendinopathy is based on clinical history and physical examination, supported by imaging studies.
Treatment should initially be conservative for a period of no less than 3-6 months. In recalcitrant cases, we opted for surgery. Among the surgical treatment options, we distinguish the following: endoscopic surgery, mini-open surgery and open surgery through different approaches. All of them usually include different surgical procedures such as debridement of inflamed bursae and hypertrophic tissue, exeresis of bursal and intratendinous calcifications, resection of intratendinous degenerative tissue, resection of bony prominences and tendon reinforcement and reinsertion using various systems.
Introducción
Las tendinopatías insercionales aquíleas constituyen un 20-24% de las patologías del tendón de Aquiles(1). Son más frecuentes en el entorno deportivo, sobre todo en corredores(2,3), y en personas de mediana edad asociadas con obesidad, sobrepeso y cierto tipo de trabajos(4).
Estas tendinopatías insercionales aparecen por la presión repetitiva del tendón de Aquiles contra el calcáneo, sobre todo en dorsiflexión del tobillo. La deformación por compresión repetitiva en la zona insercional del tendón es el factor que contribuye al inicio y al mantenimiento de esta patología(5). Suelen asociarse con bursitis retroaquílea y deformidad de Haglund del calcáneo. De forma concomitante, la existencia de esta inflamación crónica de la bursa retrocalcánea puede afectar metabólicamente a la inserción del tendón de Aquiles(6).
Anatomía
El tendón de Aquiles está formado por las aponeurosis de los músculos del compartimento posterior superficial de la pierna: el gastrocnemio medial y el lateral en la superficie y el sóleo más profundamente. Junto al tendón de Aquiles, discurre el tendón del músculo delgado plantar en la zona más medial(7,8). Los gastrocnemios se insertan en la parte posterior de los cóndilos femorales y cruzan las articulaciones de la rodilla, el tobillo y la subastragalina, mientras que el sóleo se inserta en la parte posterior de la tibia y únicamente cruza la articulación del tobillo y la subastragalina. El tendón gira 90°, desde la zona de unión del sóleo, al descender hacia el calcáneo, de manera que las fibras del gastrocnemio se insertan posterolateralmente en el calcáneo, mientras que las fibras del sóleo lo hacen anteromedialmente.
En su segmento más distal, el tendón de Aquiles se aplana para insertarse en la región posterior de la tuberosidad calcánea. La longitud vertical media de esta inserción es aproximadamente de 2 cm predominando en su vertiente más medial, con un espesor anteroposterior de unos 6 mm(9).
Existen dos bursas adyacentes a esta zona insercional: la bursa retrocalcánea (entre el tendón y el calcáneo) y la bursa retroaquílea o superficial que se encuentra en el tejido celular subcutáneo entre el tendón y la piel del talón. Ambas sirven para reducir la fricción entre el tendón y las estructuras adyacentes.
El triángulo de Kager es una zona grasa anterior al tendón de Aquiles, limitada por delante por el tendón del músculo flexor largo del hallux, que discurre justo por debajo del septo fascial profundo, por detrás por la bursa retrocalcánea e inferiormente por el borde superior de la tuberosidad calcánea. Los vasos que circulan por el triángulo de Kager nutren al tendón de Aquiles. La bursa retrocalcánea en sección transversal tiene forma de herradura y sus brazos se extienden distalmente en los bordes medial y lateral del tendón, con un promedio de 22 mm de longitud. El área fibrocartilaginosa del tendón forma el muro posterior de esta bursa.
Desde el punto de vista histológico, el tendón de Aquiles sano está compuesto principalmente (en un 90%) por colágeno de tipo I(7). En segundo lugar, por colágeno de tipo III que no solo aparece en el tendón, sino también en su fibrocartílago. Investigaciones inmunohistoquímicas detectaron colágeno de tipo II en la zona de inserción y en las zonas fibrocartilaginosas, pero no lo encontraron en el área media del tendón. La presencia de colágeno de tipo I, II y III confirma el carácter intermedio de este tejido que exhibe propiedades tanto de tejido conectivo denso como de cartílago hialino, disminuyendo la fricción del tendón antes de insertarse(7). También se ha descrito la presencia de colágeno de tipo X, sobre todo en el área mineralizada en la unión tendón-hueso(10). Debido a que este tipo de colágeno es característico del cartílago, este hallazgo puede indicar que, en su origen, las zonas de inserción eran cartilaginosas.
El tendón de Aquiles está rodeado de paratendón, una fina membrana rica en mucopolisacáridos, que se continúa proximalmente con la cubierta fascial del músculo y se mezcla distalmente con el periostio del calcáneo. Los nervios y vasos llegan al tendón a través del paratendón. Las porciones proximal y distal del tendón están irrigadas por ramas de la arteria tibial posterior, mientras que la parte media lo está por ramas de la arteria peronea. Cerca de la inserción tendinosa en el calcáneo parecen existir más ramas arteriales, pero se detienen abruptamente y no se observan vasos cruzando esta unión tendón-hueso. El aporte vascular a la inserción del tendón de Aquiles procede del calcáneo a través de las arteriolas interóseas(11).
En la inserción calcánea del tendón de Aquiles se describen unas fibras de colágeno características denominadas fibras de Sharpey. Algunas fibras superficiales del tendón se continúan con tejido fibroso en el calcáneo y pasan desde el borde inferior del calcáneo hasta la fascia plantar. Esta relación entre el tendón de Aquiles y la fascia plantar define el concepto de “sistema aquíleo-calcáneo-plantar” descrito por los profesores Arandes y Viladot en 1954(12).
La deformidad de Haglund es una prominencia ósea anormal en la porción posterosuperior de la cara lateral del calcáneo(13,14,15).
Anatomía patológica
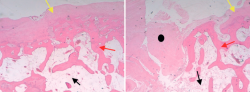
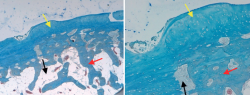
Los cambios degenerativos son la seña de identidad de las tendinopatías insercionales aquíleas. Se caracterizan por un incremento de colágeno de tipo II y de un proteoglicano cartilaginoso (el agrecano), además de la presencia de células tendinosas redondeadas; todo ello sugiere la existencia de una metaplasia de células cartilaginosas, lo que significaría un paso previo a la formación de hueso(16) (Figuras 1 y 2). Estos cambios histológicos son casi idénticos a los que se producen en tendones sometidos a un incremento en la compresión transversa. Concretamente, la porción profunda de la inserción del tendón de Aquiles sometida a compresión transversa contra el calcáneo es la más afectada en la tendinopatía insercional(5,17). La parte más superficial (más sana) del tendón estaría sujeta a tensiones axiales por las fuerzas de tracción de los gemelos. Los espolones óseos o entesofitos asociados con la tendinitis calcificada del tendón de Aquiles están localizados lateralmente en la parte más inferior de la inserción tendinosa, sin que exista inserción en la superficie ósea posterior del espolón(9).
La bursa retroaquílea se puede inflamar por la compresión externa de la deformidad de Haglund con el calzado, dando una tumefacción central. Si la prominencia ósea es posteroexterna, a causa del roce con el calzado produce una tumefacción posterolateral denominada pump bump.
Muestras histológicas de tendón obtenidas en cirugías de tendinopatías insercionales aquíleas han demostrado pérdida del paralelismo y de la integridad de las fibras de colágeno, infiltración grasa y proliferación capilar(18). En las pruebas de imagen, estos hallazgos se traducen en un aumento en el grosor del tendón y una apariencia anormal de este(19). Un grosor mayor de 6 -7 mm ha sido usado como criterio diagnóstico de tendinopatía insercional aquílea(20).
Existe la hipótesis de que la curación de las lesiones del tendón de Aquiles requiere de la penetración de vasos sanguíneos pequeños en el tendón. Sin embargo, al mismo tiempo, esta neovascularización se acompaña de la formación de pequeñas fibras nerviosas con elevadas concentraciones de sustancias nociceptivas como el glutamato, la sustancia P y el péptido relacionado con el gen de la calcitonina (CGRP)(21). Estas fibras nerviosas se consideran la causa del dolor en la tendinopatía insercional aquílea crónica(6,18).
Etiología
La tendinopatía insercional aquílea es el resultado de la presión repetitiva del tendón de Aquiles contra el calcáneo sobre todo en dorsiflexión del tobillo asociado a inflamaciones de repetición de la bursa retrocalcánea. Puede además asociarse a múltiples factores:
- Intrínsecos: edad(22), sexo masculino, hipertensión arterial, diabetes, artropatías inflamatorias, hiperpronación del pie(23), pies cavos y cavo varos(2).
- Genéticos: alteraciones del tejido conectivo(24).
- Adquiridos: obesidad, sobrepeso, alcoholismo(4), sobrecarga repetitiva, calzado y rutinas deportivas inadecuadas(23) (en los atletas el inicio de la tendinopatía insercional aquílea también puede relacionarse con hábitos nocivos de entrenamiento, como un entrenamiento excesivo, un entrenamiento sobre superficies duras o en pendiente, y cambios bruscos de la planificación deportiva).
En pacientes con pies cavos, calcáneos verticalizados o deformidad de Haglund, ante un aumento de las solicitaciones (como en casos de sobreuso, carrera, etc.) en portadores de calzados inadecuados con contrafuertes rígidos, se puede producir el denominado síndrome de Haglund, caracterizado por la tríada: deformidad de Haglund, bursitis retroaquílea y tendinopatía aquílea insercional (calcificada o no). Estas nomenclaturas se entremezclan en ocasiones y generalmente se asocian, aunque algunos autores marcan diferencias entre ellas(25). Puede darse degeneración del tendón de Aquiles aislada en su zona de inserción, aunque resulta menos frecuente(26). Nosotros, al igual que otros autores(27), pensamos que procede hacer referencia a la tendinopatía aquílea insercional, ya que esta suele aunar todas las alteraciones anteriormente nombradas.
Aunque es más habitual en las tendinopatías no insercionales aquíleas(27), en un 20% de los casos de tendinopatía insercional aquílea puede coexistir un acortamiento gemelar, evidenciado clínicamente por la prueba de Silfverskiöld (pie en equino con la rodilla extendida, que disminuye al relajar los gemelos con la rodilla y la cadera flexionadas a 90°).
Diagnóstico
Clínica
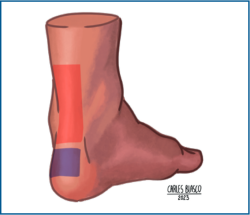
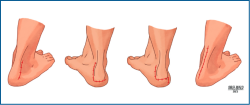
El diagnóstico de la tendinopatía insercional aquílea se basa tanto en la anamnesis como en la exploración del paciente. Característicamente, el punto de máximo dolor se sitúa en la unión del tendón con el hueso, mientras que en el caso de la tendinopatía no insercional del Aquiles este punto se encuentra a entre 2 y 6 cm proximales de la inserción calcánea(1,5,23) (Figura 3).
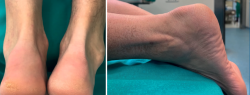
En la anamnesis, los pacientes refieren una talalgia posterior al inicio de la marcha tras el reposo, que se alivia con la actividad moderada pero que reaparece cuando esta actividad es prolongada. Estos síntomas aumentan con el ejercicio, subiendo escaleras y corriendo sobre superficies duras y resultan limitantes para el trabajo y para las actividades deportivas. Además, puede aparecer un enrojecimiento, una tumefacción y una prominencia en la parte central posterior o posterolateral del calcáneo que provoca dolor y dificultad para calzarse(3) (Figura 4).
Se debe valorar el rango de movilidad articular del tobillo (suele presentar limitación por dolor en la dorsiflexión y una flexión plantar más débil en comparación con el pie contralateral) y realizar la prueba de Silfverskiöld para valorar la posible contractura aislada de los gemelos.
rpt.3701.fs2304012-figura5.png
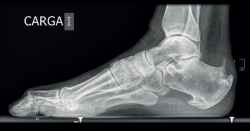
Figura 5. Radiografía lateral en carga del paciente de la Figura 4: obsérvese la ocupación del triángulo de Kager, la presencia de espolones óseos y de una calcificación intratendinosa. Se aprecia también el aumento del espesor de la sombra del tendón de Aquiles, demostrativo del engrosamiento tendinoso y el espolón plantar expresión de la alteración del sistema aquíleo calcáneo plantar.
Deberemos asimismo realizar una exploración de la marcha y de la alineación del miembro inferior.
Estudio por imagen
Ante una clínica compatible con una tendinopatía insercional aquílea, deberemos apoyarnos en exploraciones complementarias: fundamentalmente radiografías en carga, ecografía y resonancia nuclear magnética (RNM). La tomografía axial computarizada no aporta información relevante y no sería necesaria de rutina.
- Radiografía: se recomienda una radiografía de perfil en carga para descartar calcificaciones intratendinosas, deformidad de Haglund(3) y bursitis retroaquíleas –visualizadas como una alteración del triángulo de Kager(28) (Figura 5)–, así como una radiografía anteroposterior de tobillo y de pies en carga y una proyección de Saltzman para el estudio de posibles deformidades axiales del pie(2,29).
- Ecografía: una baja ecogenicidad del tendón de Aquiles en su inserción calcánea indica una peor organización de las fibras tendinosas y una alteración de su microestructura(30). Además, la ecografía nos sirve para descartar bursitis preaquíleas, calcificaciones insercionales (caracterizadas por la presencia de una sombra acústica), roturas parciales y neovascularizaciones tendinosas (asociando Doppler y sonoelastografía)(19).
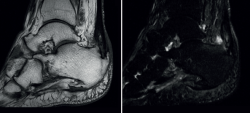
- RNM: es el gold estándar, sobre todo cuando se realiza con contraste intravenoso. Permite valorar roturas tendinosas, engrosamiento del tendón degenerado, edema óseo e inflamación bursal; en ocasiones es difícil detectar calcificaciones intratendinosas, por lo que se recomienda asociar radiografías convencionales(31). Aunque se puede encontrar imágenes de RNM patológicas del tendón de Aquiles de pacientes asintomáticos, en los sintomáticos aparece el tendón más engrosado, mayor fluido en la zona retrocalcánea y más lesiones intratendinosas y edema óseo, siendo este último hallazgo casi exclusivo de los pacientes sintomáticos(32) (Figura 6). Asimismo, la RNM ayuda a planificar la cirugía y a valorar la necesidad de desbridamiento del tendón y reinserción de este, así como la indicación de una transferencia del flexor hallucis longus(1).
Estudios analíticos
Los análisis sanguíneos ayudan a descartar enfermedades metabólicas, especialmente enfermedades reumáticas o hiperuricemia, que pueden manifestarse en forma de entesopatías(24).
Tratamiento
Tratamiento ortopédico
Mientras que el tratamiento ortopédico de la tendinopatía aquílea no insercional está definido, no sucede lo mismo en el caso de la tendinopatía insercional(33).
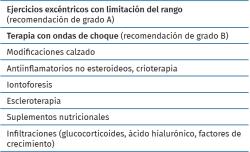
En la actualidad, no existen evidencias científicas suficientes para recomendar un tratamiento respecto a otro. Según la bibliografía(29), el primer escalón de tratamiento debe ser el ejercicio (grado A de recomendación) junto con la modificación de las actividades contraproducentes y la elevación del talón (para disminuir las fuerzas tensiles y de compresión en el talón durante las actividades que requieran dorsiflexión de tobillo), contrafuertes blandos y zapatos destalonados y elevados, de tipo zueco.
Los ejercicios excéntricos con rango completo y máxima flexión dorsal o extensión tienen más éxito en el tratamiento de las tendinopatías no insercionales que en las tendinopatías insercionales aquíleas, apreciándose en estas últimas un mejor resultado cuando los ejercicios limitan la extensión dorsal completa y asocian una reducción paulatina de alzas en el talón hasta la posición plantígrada(29).
Cuando la tendinopatía insercional aquílea se produce en deportistas, se recomienda, además, el análisis de los entrenamientos y del calzado deportivo y el establecimiento de las modificaciones oportunas si estas fueran necesarias, así como la práctica de estiramientos y una adecuada reeducación propioceptiva.
A continuación y/o concomitantemente(34,35), el segundo escalón terapéutico lo constituyen las ondas de choque (grado B de recomendación), cuyo efecto fundamental es la reducción del dolor y la disminución de la inflamación.
Otros tratamientos conservadores descritos, aunque sin grado de recomendación, son: la escleroterapia de la neovascularización guiada por ecografía (con el objetivo de disminuir la neovascularización y las terminaciones nerviosas acompañantes)(6), inyecciones homeopáticas, infiltraciones de corticoides(1,23) (no se recomiendan sistemáticamente, aunque podrían tener su papel en las bursitis retroaquíleas)(36), infiltraciones de ácido hialurónico(37) o de factores de crecimiento plaquetario, aunque en este último caso no existe evidencia científica claramente documentada(38).
En general, tras 6 meses de un correcto tratamiento conservador sin éxito, se recurre al tratamiento quirúrgico. Sin embargo, si coinciden ciertos factores predictivos(20,39) de ausencia de respuesta al tratamiento ortopédico, puede indicarse la cirugía con antelación. Esta situación sucede en alrededor del 50% de los casos(20) (Tabla 1).
Tratamiento quirúrgico
El tratamiento quirúrgico de las tendinopatías insercionales aquíleas suele incluir diferentes gestos quirúrgicos, aunque estos deben personalizarse en cada caso: desbridamiento de bursas inflamadas y tejido hipertrófico, exéresis de calcificaciones bursales e intratendinosas, resección de tejido degenerativo intratendinoso y de prominencias óseas (gesto constante si existe deformidad de Haglund), sin que exista consenso respecto al tamaño de la resección(25).
Para conseguir un desbridamiento adecuado de todo el tejido patológico (tendinoso, bursal u óseo), generalmente es necesaria una desinserción calcánea del tendón de Aquiles degenerado, siendo imprescindible su posterior reinserción anatómica mediante diversos sistemas de anclaje. Además, en ocasiones se precisan refuerzos tendinosos. Los porcentajes de éxito con la cirugía varían enormemente entre los diferentes estudios, oscilando entre un 90% de éxito y un 40% de dolor residual a los 2 años de la cirugía(3).
Los procedimientos anteriormente descritos pueden llevarse a cabo mediante diferentes técnicas (Figura 7): cirugía abierta y mini-open, cirugía endoscópica y osteotomías de calcáneo.
En todos los casos, la estrategia de tratamiento dependerá de varios factores: el estado del tendón, el tamaño de las prominencias óseas y de las calcificaciones, la localización del dolor y el ángulo de inclinación del calcáneo(40).
Cirugía abierta
Sus principales ventajas son:
- Permite una visión completa de las estructuras anatómicas que se van a tratar.
- Posibilita la resección completa de las exostosis, las calcificaciones y la deformidad de Haglund.
- Facilita la reinserción del tendón de Aquiles y la transposición del flexor hallucis longus en los casos que lo requieran(36,41).
Se trata de la primera opción para muchos autores(41,42) y de la técnica de rescate de elección en pacientes ya intervenidos por otras técnicas en los que persistan los síntomas. Asimismo, debe emplearse siempre que existan cambios degenerativos y calcificaciones intratendinosas que requieran un desbridamiento y posterior reinserción tendinosa, ya que permite la desinserción subtotal o total del tendón de Aquiles y el abordaje de cada una de las estructuras implicadas en la fisiopatología del problema. Con la desinserción tendinosa total (preferida por algunos autores)(42) o subtotal, son necesarias técnicas de reanclaje del tendón para mantener la fuerza de flexión plantar del tobillo y evitar roturas tendinosas(42,43,44).
Las complicaciones más frecuentes de estas técnicas de cirugía abierta son los problemas de cicatrización de las heridas y las necrosis cutáneas. Para prevenirlas, en el abordaje quirúrgico debemos mantener un espesor continuo de tejido desde la piel hasta el paratendón(27). Se ha demostrado una disminución del número de estas complicaciones con un exquisito cuidado de las partes blandas y una técnica no-touch(43).
Otra complicación frecuente relacionada con la cirugía abierta es la persistencia de los síntomas y la baja satisfacción del paciente, normalmente a consecuencia de un desbridamiento tendinoso incompleto y a la persistencia de osteofitos(45).
Respecto al tiempo de recuperación de los pacientes intervenidos en relación con la desinserción total o subtotal del tendón de Aquiles, los sistemas de reinserción y los materiales de los anclajes actuales han permitido una rehabilitación más temprana(46) y una reincorporación más precoz de los pacientes a sus actividades habituales.
Las principales contraindicaciones de la cirugía abierta son: la presencia de infecciones, las enfermedades vasculares periféricas, las lesiones cutáneas significativas y las deformidades óseas secundarias a traumatismos (en estos casos es recomendable una corrección de estas deformidades previa al abordaje de la tendinopatía insercional).
Para llevar a cabo las diferentes técnicas de cirugía abierta en el tratamiento de la tendinopatía insercional aquílea, disponemos de distintas opciones de abordajes:
- Abordaje en “J” posteromedial: permite una correcta visualización, pero pueden aumentar los problemas de las partes blandas sobre todo en la zona del ángulo de la incisión(42).
- Abordaje posterolateral: su principal inconveniente es la posible lesión del nervio sural(7). Permite un acceso limitado a la zona medial de la tuberosidad posterior del calcáneo. Puede requerir un abordaje complementario interno en caso de dificultad para la resección de la prominencia ósea medial(47). La existencia de dolor y de una prominencia medial hace desaconsejable el uso de este abordaje.
- Abordaje posterior en 4 transaquíleo(48): permite el diseño de dos colgajos cutáneos completos facilitando una completa visualización de todas las estructuras.
- Abordaje central: es el abordaje que, tanto nosotros como diversos autores(17,49) recomendamos. Posibilita una visión amplia de todas las estructuras anatómicas, facilita la reinserción del tendón de Aquiles y la posible transposición del flexor hallucis longus. Asimismo, respeta la vascularización proveniente de las arterias tibial posterior y peronea, y evita lesiones del nervio sural(50) (Figura 8).
Con independencia del abordaje quirúrgico elegido, suelen realizarse los siguientes pasos comunes:
- Posición del paciente en decúbito prono.
- Manguito de isquemia en la raíz del muslo.
- Disección roma para exponer la bursa calcánea y la porción dorsal del Aquiles con su paratendón; extirpación de la bursa si está inflamada.
- Si el caso lo requiere, abordaje de la deformidad de Haglund sin desinserción tendinosa, sección longitudinal central del tendón de Aquiles o desinserción total o subtotal de este distalmente en los abordajes más amplios.
- Si existe deformidad de Haglund, causante de la tendinopatía, se reseca y se remodelan los bordes de la tuberosidad hasta obtener una forma roma de estos (calcaneoplastia). Es recomendable una resección ósea de al menos 3 cm de ancho por 1 cm de grosor (Figura 9). Esta osteotomía de resección se puede realizar en dirección distal a proximal o proximal a distal(51).
- Revisión del tendón de Aquiles: implica la limpieza y resección en forma elíptica de todas las calcificaciones y del tejido tendinoso y bursal degenerado. Los abordajes que permiten una desinserción tendinosa completa y una visualización directa de la parte posterior del tendón obtienen mejores resultados en las tendinopatías insercionales aquíleas severas y crónicas. Puede emplearse cera ósea para revestir la superficie esponjosa del calcáneo expuesta tras la osteotomía y evitar sangrados y hematomas postoperatorios.
- Reinserción del tendón de Aquiles al calcáneo sin excesiva tensión para no estrangular las fibras tendinosas, intentando asegurar una flexión dorsal pasiva del tobillo intraoperatoria superior a 90°. Si desinsertamos más del 60-70% del tendón, deberemos reinsertarlo de forma transósea(15,52).
rpt.3701.fs2304012-figura9.png
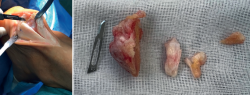
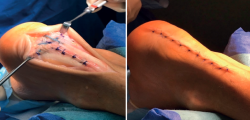
Figura 9. Izquierda: imagen intraoperatoria de un abordaje central transaquíleo con desinserción subtotal del tendón de Aquiles del paciente de las Figuras 4, 5 y 6. El bisturí señala la zona degenerada del tendón y el separador de Homman la deformidad de Haglund a resecar. Derecha: deformidad de Haglund resecada (3 cm '2'3), calcificación intratendinosa extirpada (pieza utilizada para la obtención de la histología de las Figuras 1 y 2) y restos de tejido tendinoso fibrosado.
Desde nuestro punto de vista, los sistemas de reinserción del tendón de Aquiles mediante anclajes y cintas cruzadas reabsorbibles en doble fila (Figura 10) aseguran una unión tendón-hueso estable y, por ende, permiten un inicio precoz de la rehabilitación de los pacientes.
Técnicas miniinvasivas
El abordaje más utilizado es el posterolateral. Sus complicaciones suelen derivar de la limitada visualización y la dificultad para el acceso a las diferentes estructuras anatómicas, pudiendo permanecer remanentes óseos y zonas patológicas en el tendón que comprometan los resultados de la cirugía. Se asocian a lesiones iatrogénicas tendinosas con más frecuencia y requieren de la utilización de radiología intraoperatoria, con la consiguiente radiación del paciente y del personal sanitario(40). Se suelen indicar en tendinopatías menos severas(42).
Técnica endoscópica
La calcaneoplastia endoscópica aislada descomprime el espacio retroaquíleo y conlleva menos complicaciones sobre las partes blandas y un mejor resultado cosmético(53), con el inconveniente de no poder desbridar completamente el tendón degenerado. Esta posibilidad puede quedar resuelta con las nuevas técnicas endoscópicas de reanclaje del tendón de Aquiles descritas(26,54,55). Sin embargo, si existen calcificaciones o degeneración del tendón de más de una cuarta parte de este, son aconsejables otras técnicas(56,57). Las vías de abordaje endoscópico para la calcaneoplastia se localizan distales a los abordajes habituales utilizados en la artroscopia posterior de tobillo(57). Para su correcta ejecución, se requiere una mayor curva de aprendizaje que en el caso de las técnicas abiertas. Sería el procedimiento de elección para los deportistas con clínica debida a compresión mecánica pura de una deformidad de Haglund contra el tendón de Aquiles(58).
Osteotomía con cuña de sustracción dorsal
La osteotomía de cierre dorsal de la tuberosidad posterior del calcáneo(59) es una modificación de la osteotomía descrita por Zadek para el tratamiento de la bursitis preaquílea y posteriormente para el del síndrome de Haglund, sobre todo en calcáneos con un ángulo de inclinación elevado (mayor de 20°)(60,61). Esta osteotomía reduce la longitud del calcáneo al retirar una cuña ósea dorsal, con lo que se eleva la inserción del tendón de Aquiles y se disminuye la tensión en su inserción. El abordaje utilizado suele ser oblicuo a 45° o en “L” en la parte lateral del retropié. Esta misma osteotomía puede realizarse de forma percutánea(62), disminuyendo el tiempo de recuperación y las complicaciones posquirúrgicas.
En los pacientes con pies cavo varos, se puede realizar una osteotomía de Malerba con modificación de Knupp, que añadió un componente de lateralización de la tuberosidad posterior del calcáneo. Esta osteotomía trata el componente en varo del retropié del pie cavo varo con tendinopatía insercional, con buenos resultados radiográficos y clínicos(63). Se han descrito complicaciones asociadas a ella, como las lesiones neurovasculares y el síndrome del túnel tarsiano posterior(64).
Rehabilitación posquirúrgica
Recientes estudios abogan a favor de un programa de rehabilitación acelerado(65) tras las cirugías de la tendinopatía insercional aquílea que hayan requerido desinserción y posterior reinserción tendinosa, sin aumentar los riesgos de rerrotura tendinosa. Consistiría en mantener un vendaje postoperatorio en ligero equino que permitiera la movilización activa y pasiva suave del tobillo, retirada de puntos a las 2 semanas y autorización de una carga completa asistida con muletas con una ortesis de tipo Walker con alzas de elevación en el talón que se retirarían progresivamente desde la tercera a la sexta semana hasta conseguir un apoyo plantígrado. En nuestra experiencia, con los actuales sistemas de reinserción del tendón de Aquiles en doble fila, la carga asistida inicial con muletas y ortesis de tipo Walker con el tobillo a 90° y sin alzas en el talón no se ha asociado a una mayor tasa de complicaciones(15). En cualquier caso, debe retrasarse la vuelta a la práctica deportiva al menos 3 meses desde la cirugía.
Complicaciones de la cirugía posterior del talón
Las principales complicaciones descritas asociadas a la cirugía posterior del talón son(1,3,42):
- Retraso de la cicatrización o necrosis cutánea por lesión iatrogénica de la vascularización (más frecuente en las incisiones con trazos distales horizontales).
- Resección insuficiente de la prominencia ósea posterior del calcáneo.
- Rotura tendinosa.
- Lesión nerviosa iatrogénica o síndromes de atrapamiento nerviosos (fundamentalmente de las ramas del nervio calcáneo lateral).
- Persistencia de los síntomas.
Conclusiones
La tendinopatía insercional aquílea es una patología prevalente. Genera una sintomatología abigarrada y molesta para el paciente, que llega a interferir en sus actividades diarias.
Una vez diagnosticada, debe indicarse un tratamiento conservador con modificaciones del calzado y medidas higiénicas. Entre las diferentes opciones de tratamiento conservador inicial, únicamente estarían avalados por las evidencias científicas sobre su eficacia los ejercicios excéntricos y las ondas de choque.
Si tras un periodo de unos 6 meses de tratamiento conservador no se produce una mejoría clínica significativa, se puede plantear el tratamiento quirúrgico mediante desbridamiento tendinoso, bursectomía retrocalcánea y calcaneoplastia. En los casos en los que el tendón de Aquiles se encuentre muy degenerado, se puede asociar una transferencia del flexor hallucis longus. Los métodos miniinvasivos y artroscópicos tienen cada vez más validez, siendo el gold estándar la cirugía abierta en los casos con mayor número de alteraciones implicadas en la tendinopatía insercional.
Los nuevos materiales y anclajes para reinsertar el tendón de Aquiles o las transferencias tendinosas realizadas permiten una rehabilitación precoz y una más rápida incorporación a la vida activa y funcional de los/as pacientes.
Figuras
Figura 1. Imagen histológica (tinción con hematoxilina eosina) de la calcificación intratendinosa de una tendinopatía insercional aquílea (véase la Figura 9). Flechas amarillas: tejido cartilaginoso. Flechas rojas: trabéculas óseas. Flechas negras: médula ósea. Punto negro: tejido fibroso.
Figura 2. Imagen histológica (tricrómico de Mason) '4 (izquierda) y '10 (derecha) del caso de la Figura 1. Flechas amarillas: tejido cartilaginoso. Flechas rojas: trabéculas óseas. Flechas negras: médula ósea.
Figura 3. Localización del dolor en las tendinopatías no insercionales aquíleas (naranja) y en las tendinopatías insercionales aquíleas (morado).
Figura 4. Visión posterior de ambos pies (izquierda) y visión de perfil del pie izquierdo (derecha). Obsérvese el aumento del volumen posterior del talón izquierdo (patológico).
Figura 5. Radiografía lateral en carga del paciente de la Figura 4: obsérvese la ocupación del triángulo de Kager, la presencia de espolones óseos y de una calcificación intratendinosa. Se aprecia también el aumento del espesor de la sombra del tendón de Aquiles, demostrativo del engrosamiento tendinoso y el espolón plantar expresión de la alteración del sistema aquíleo calcáneo plantar.
Figura 6. Resonancia magnética T1 (izquierda) y Stir (derecha) del paciente de las Figuras 4 y 5: se observa el engrosamiento del tendón con la calcificación intratendinosa, la captación bursal demostrativa de inflamación y el edema óseo de la parte superior de la tuberosidad del calcáneo.
Figura 8. Distintos abordajes quirúrgicos para la cirugía abierta de las tendinopatías insercionales aquíleas. De izquierda a derecha: abordaje posterolateral, abordaje posteromedial en “J”, abordaje en 4, abordaje central.
Figura 9. Izquierda: imagen intraoperatoria de un abordaje central transaquíleo con desinserción subtotal del tendón de Aquiles del paciente de las Figuras 4, 5 y 6. El bisturí señala la zona degenerada del tendón y el separador de Homman la deformidad de Haglund a resecar. Derecha: deformidad de Haglund resecada (3 cm '2'3), calcificación intratendinosa extirpada (pieza utilizada para la obtención de la histología de las Figuras 1 y 2) y restos de tejido tendinoso fibrosado.
Tablas
Información del artículo
Cita bibliográfica
Autores
Maria Carmen Blasco Molla
Unidad de Pie y Tobillo. Servicio de Cirugía Ortopédica y Traumatología. Hospital Clínico Universitario-Malvarrosa. Valencia
Departamento de Cirugía. Facultad de Medicina y Odontología. Universidad de Valencia
Francisco Forriol Brocal
Unidad de Pie y Tobillo. Servicio de Cirugía Ortopédica y Traumatología. Hospital Clínico Universitario-Malvarrosa. Valencia
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Caudell GM. Insertional Achilles Tendinopathy. Clin Podiatr Med Surg. 2017 Apr;34(2):195-205.
-
2Waldecker U, Hofmann G, Drewitz S. Epidemiologic investigation of 1394 feet: Coincidence of hindfoot malalignment and Achilles tendon disorders. Foot Ankle Surg. 2012;18(2):119-23.
-
3Chimenti RL, Cychosz CC, Hall MM, Phisitkul P. Current Concepts Review Update: Insertional Achilles Tendinopathy. Foot Ankle Int. 2017;38(10):1160-9.
-
4Owens BD, Wolf JM, Seelig AD, Jacobson IG, Boyko EJ, Smith B, et al. Risk factors for lower extremity tendinopathies in military personnel. Orthop J Sports Med. 2013;1(1):1-8.
-
5Chimenti RL, Bucklin M, Kelly M, Ketz J, Flemister AS, Richards MS, et al. Insertional achilles tendinopathy associated with altered transverse compressive and axial tensile strain during ankle dorsiflexion. J Orthop Res. 2017;35(4):910-5.
-
6Ohberg L, Alfredson H. Sclerosing therapy in chronic Achilles tendon insertional pain-results of a pilot study. Knee Surg Sports Traumatol Arthrosc. 2003 Sep;11(5):339-43.
-
7Winnicki K, Ochała-Kłos A, Rutowicz B, Pękala PA, Tomaszewski KA. Functional anatomy, histology and biomechanics of the human Achilles tendon - A comprehensive review. Ann Anat. 2020 May;229:151461.
-
8Doral MN, Alam M, Bozkurt M, Turhan E, Atay OA, Dönmez G, et al. Functional anatomy of the Achilles tendon. Knee Surg Sports Traumatol Arthrosc. 2010 May;18(5):638-43.
-
9Chao W, Deland JT, Bates JE, Kenneally SM. Achilles tendon insertion: An in vitro anatomic study. Foot Ankle Int. 1997;18(2):81-4.
-
10Fukuta S, Oyama M, Kavalkovich K, Fu FH, Niyibizi C. Identification of types II, IX and X collagens at the insertion site of the bovine Achilles tendon. Matrix Biol. 1998 Apr;17(1):65-73.
-
11Putz RPR (dir.). Sobotta. Atlas de anatomía humana. Vol. 2. 21st ed. Editorial Médica Panamericana; 2000. pp. 263-307.
-
12Leal Serra V. Sistema Aquíleo Calcáneo Plantar. Biomecánica. 2011;19(1):35-43.
-
13Strasser NL, Farina KA. Haglund's Syndrome and Insertional Achilles Tendinopathy. Oper Tech Sports Med. 2021;29(3).
-
14Lui TH, Lo CY, Siu YC. Minimally Invasive and Endoscopic Treatment of Haglund Syndrome. Foot Ankle Clin. 2019 Sep;24(3):515-31.
-
15Cuesta Saiz L, Blasco Mollá MC, Forriol Brocal F. Resultados clínicos y radiológicos tras el tratamiento del síndrome de Haglund mediante desinserción completa, calcaneoplastia y reinserción en doble hilera del tendón de Aquiles. Rev Pie Tobillo. 2022;36(1):20-7.
-
16Maffulli N, Reaper J, Ewen SW, Waterston SW, Barrass V. Chondral metaplasia in calcific insertional tendinopathy of the Achilles tendon. Clin J Sport Med. 2006;16(4):329-34.
-
17McGarvey WC, Palumbo RC, Baxter DE, Leibman BD. Insertional Achilles tendinosis: Surgical treatment through a central tendon splitting approach. Foot Ankle Int. 2002;23(1):19-25.
-
18Wolff KS, Wibmer AG, Binder H, Grissmann T, Heinrich K, Schauer S, et al. The avascular plane of the Achilles tendon: a quantitative anatomic and angiographic approach and a base for a possible new treatment option after rupture. Eur J Radiol. 2012;81(6):1211-5.
-
19Klauser AS, Miyamoto H, Tamegger M, Faschingbauer R, Moriggl B, Klima G, et al. Achilles tendon assessed with sonoelastography: histologic agreement. Radiology. 2013 Jun;267(3):837-42.
-
20Nicholson CW, Berlet GC, Lee TH. Prediction of the success of nonoperative treatment of insertional Achilles tendinosis based on MRI. Foot Ankle Int. 2007;28(4):472-7.
-
21Dean BJF, Franklin SL, Carr AJ. The peripheral neuronal phenotype is important in the pathogenesis of painful human tendinopathy: a systematic review. Clin Orthop Relat Res. 2013;471(9):3036-46.
-
22Narici MV, Maganaris CN. Adaptability of elderly human muscles and tendons to increased loading. J Anat. 2006;208(4):433-43.
-
23Irwin TA. Current concepts review: insertional Achilles tendinopathy. Foot Ankle Int. 2010;31(10):933-9.
-
24Koumakis E, Gossec L, Elhai M, Burki V, Durnez A, Fabreguet I, et al. Heel pain in spondyloarthritis: results of a cross-sectional study of 275 patients. Clin Exp Rheumatol. 2012 Jul-Aug;30(4):487-91.
-
25Sundararajan PP, Wilde TS. Radiographic, Clinical, and Magnetic Resonance Imaging Analysis of Insertional Achilles Tendinopathy. J Foot Ankle Surg. 2014;53(2):147-51.
-
26Xu JH, Ding SL, Chen B, Wu SC. Modified bunnell suture expands the surgical indication of the treatment of Haglund’s syndrome heel pain with endoscope. Exp Ther Med. 2018;15(6):4817-21.
-
27Álvarez Gómez C, Gamba C. Tendinopatía insercional del tendón de Aquiles. Tratamiento de principio a fin. Rev Esp Artrosc Cir Articular. 2022;29(1):70-82.
-
28Wiegerinck JI, Kerkhoffs GM, van Sterkenburg MN, Sierevelt IN, van Dijk CN. Treatment for insertional Achilles tendinopathy: a systematic review. Knee Surg Sports Traumatol Arthrosc. 2013 Jun;21(6):1345-55.
-
29Dilger CP, Chimenti RL. Nonsurgical Treatment Options for Insertional Achilles Tendinopathy. Foot Ankle Clin. 2019;24(3):505-13.
-
30Kim DH, Choi JH, Park CH, Park HJ, Yoon KJ, Lee YT. The diagnostic significance of ultrasonographic measurement of the Achilles tendon thickness for the insertional Achilles tendinopathy in patients with heel pain. J Clin Med. 2021;10(10).
-
31Silveira Junior DM, Baumfeld TS, Baumfeld DS, Benevides WA, Silva TAA. Evaluation of calcaneal enthesophytes in insertional Achilles tendinopathy by radiography and magnetic resonance imaging: intra- and inter-observer reliability. J Foot Ankle. 2020;14(1).
-
32Haims AH, Schweitzer ME, Patel RS, Hecht P, Wapner KL. MR imaging of the Achilles tendon: Overlap of findings in symptomatic and asymptomatic individuals. Skeletal Radiol. 2000;29(11):640-5.
-
33Fahlström M, Jonsson P, Lorentzon R, Alfredson H. Chronic Achilles tendon pain treated with eccentric calf-muscle training. Knee Surg Sports Traumatol Arthrosc. 2003 Sep;11(5):327-33.
-
34Mansur NSB, Baumfeld T, Villalon F, Aoyama BT, Matsunaga FT, dos Santos PRD, et al. Shockwave Therapy Associated With Eccentric Strengthening for Achilles Insertional Tendinopathy: A Prospective Study. Foot Ankle Spec. 2019;12(6).
-
35Maffulli G, Padulo J, Iuliano E, Furia J, Rompe J, Maffulli N. Extracorporeal shock wave therapy in the management of insertional achilles tendinopathy: the assert database. Muscles Ligaments Tendons J. 2018;8(3).
-
36Akoh CC, DeOrio JK. Retrocalcaneal spur removal and Achilles tendon reattachment for the treatment of haglund deformity. Tech Foot Ankle Surg. 2021;20(2).
-
37Ferreira GF, Caruccio FRC, Guerrero Bou Assi JR, Pedroso JP, dos Santos TF, Arliani GG, et al. Ultrasound-guided hyaluronic acid injection for the treatment of insertional Achilles tendinopathy: a prospective case series. Foot Ankle Surg. 2022;28(7):879-82.
-
38Liu CJ, Yu KL, Bai JB, Tian DH, Liu GL. Platelet-rich plasma injection for the treatment of chronic Achilles tendinopathy: A meta-analysis. Medicine (Baltimore). 2019 Apr;98(16):e15278.
-
39Stenson JF, Reb CW, Daniel JN, Saini SS, Albana MF. Predicting Failure of Nonoperative Treatment for Insertional Achilles Tendinosis. Foot Ankle Spec. 2018;11(3):252-5.
-
40Syed TA, Perera A. A Proposed Staging Classification for Minimally Invasive Management of Haglund's Syndrome with Percutaneous and Endoscopic Surgery. Foot Ankle Clin. 2016 Sep;21(3):641-64.
-
41DeOrio MJ, Easley ME. Surgical Strategies: Insertional Achilles Tendinopathy. Foot Ankle Int. 2008;29(5):542-50.
-
42Wagner E, Gould JS, Kneidel M, Fleisig GS, Fowler R. Technique and results of Achilles tendon detachment and reconstruction for insertional Achilles tendinosis. Foot Ankle Int. 2006;27(9):677-84.
-
43Witt BL, Hyer CF. Achilles Tendon Reattachment after Surgical Treatment of Insertional Tendinosis Using the Suture Bridge Technique: A Case Series. J Foot Ankle Surg. 2012 Jul;51(4):487-93.
-
44Maciel R, Castilho R, Baumfeld D, Baumfeld T. A comparative study of single-vs. double-row technique in surgical treatment of insertional Achilles tendinopathy. J Foot Ankle. 2021;15(1).
-
45Barg A, Ludwig T. Surgical Strategies for the Treatment of Insertional Achilles Tendinopathy. Foot Ankle Clin. 2019;24(3):533-59.
-
46Rigby RB, Cottom JM, Vora A. Early weightbearing using Achilles suture bridge technique for insertional Achilles tendinosis: a review of 43 patients. J Foot Ankle Surg. 2013;52(5):575-9.
-
47Watson AD, Anderson RB, Davis WH. Comparison of results of retrocalcaneal decompression for retrocalcaneal bursitis and insertional Achilles tendinosis with calcific spur. Foot Ankle Int. 2000;21(8):638-42.
-
48Codina Santolaria J, Edo Llobet M, Marín Cop M, de la Rosa Fernández M. Vía de abordaje posterior en cuatro transaquílea en el síndrome doloroso del retropié: Haglund, pump bump y tendinitis calcificante del temdón de Aquiles. Rev Pie Tobillo. 2014;XXVIII(1):48-55.
-
49Ricci AG, Stewart M, Thompson D, Watson BC, Ashmyan R. The Central-Splitting Approach for Achilles Insertional Tendinopathy and Haglund Deformity. JBJS Essent Surg Tech. 2020 Feb 21;10(1):e0035.
-
50Gillis CT, Lin JS. Use of a Central Splitting Approach and Near Complete Detachment for Insertional Calcific Achilles Tendinopathy Repaired With an Achilles Bridging Suture. J Foot Ankle Surg. 2016;55(2):235-9.
-
51McBeth ZL, Galvin JW, Robbins J. Proximal to Distal Exostectomy for the Treatment of Insertional Achilles Tendinopathy. Foot Ankle Spec. 2018 Aug;11(4):362-4.
-
52Abarquero-Diezhandino A, Vacas-Sánchez E, Hernanz-González Y, Vilá-Rico J. Estudio de los resultados clínico-funcionales de la calcaneoplastia abierta y reparación tendinosa con sistema de cinta y doble hilera en el tratamiento de la tendinopatía insercional del tendón de Aquiles. Rev Esp Cir Ortop Traumatol. 2021;65(1):47-53.
-
53De Leeuw PAJ, van Dijk CN. Endoscopic calcaneoplasty. Minimally Invasive Surgery in Orthopedics. 2016;29(2):921-8.
-
54Lopes R, Padiolleau G, Fradet J, Vieira TD. Endoscopic SpeedBridge Procedure for the Treatment for Insertional Achilles Tendinopathy: The Snake Technique. Arthrosc Tech. 2021 Aug 17;10(9):e2127-e2134.
-
55Lopes R, Ngbilo C, Padiolleau G, Boniface O. Endoscopic speed bridge: a new treatment for insertional Achilles tendinopathy. Orthop Traumatol Surg Res. 2021 Oct;107(6):102854.
-
56Vega J, Cabestany JM, Golanó P, Pérez-Carro L. Endoscopic treatment for chronic Achilles tendinopathy. Foot Ankle Surg. 2008;14(4):204-10.
-
57Cabestany Castellá JM, Cabestany Perich B. Artroscopia de tobillo por vías posteriores. En: Tratado COT Pie y Tobillo 6.2. Marbán; 2022. pp. 634-40.
-
58Sullivan M. Endoscopic resection of haglund deformity and bursectomy. Tech Foot Ankle Surg. 2010;9(2):48-51.
-
59Maffulli N, D’Addona A, Gougoulias N, Oliva F, Maffulli GD. Dorsally Based Closing Wedge Osteotomy of the Calcaneus for Insertional Achilles Tendinopathy. Orthop J Sports Med. 2020;8(3):2325967120907985.
-
60López-Capdevila L, Santamaría Fumas A, Domínguez Sevilla A, Ríos Ruh JM, Pich Aguilera E, Boo Gustems N, et al. Osteotomía calcánea con cuña de sustracción dorsal como tratamiento quirúrgico en la tendinopatía insercional de Aquiles. Rev Esp Cir Ortop Traumatol. 2020;64(1):22-7.
-
61Maffulli N, Gougoulias N, D’Addona A, Oliva F, Maffulli GD. Modified Zadek osteotomy without excision of the intratendinous calcific deposit is effective for the surgical treatment of calcific insertional Achilles tendinopathy. Surgeon. 2021;19(6):e344-e352.
-
62Nordio A, Chan JJ, Guzman JZ, Hasija R, Vulcano E. Percutaneous Zadek osteotomy for the treatment of insertional Achilles tendinopathy. Foot Ankle Surg. 2020;26(7):818-21.
-
63Chen J, Ramanathan D, Adams SB, DeOrio JK. Midterm Clinical and Radiographic Outcomes of the Calcaneal Z-Osteotomy for the Correction of Cavovarus Foot. Foot Ankle Orthop. 2023;8(1):4-8.
-
64Cody EA, Greditzer HG, Macmahon A, Burket JC, Sofka CM, Ellis SJ. Effects on the Tarsal Tunnel Following Malerba Z-type Osteotomy Compared to Standard Lateralizing Calcaneal Osteotomy. Foot Ankle Int. 2016;37(9):1017-22.
-
65Arunakul M, Pholsawatchai W, Arunakul P, Pitakveerakul A. Conventional vs Accelerated Rehabilitation Protocol Following Reattachment of Achilles Tendon for Insertional Achilles Tendinopathy. Foot Ankle Int. 2021;42(9):1121-9.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- ¿Qué queremos que sea nuestra revista de la SEMCPT?
- Tendinopatías insercionales del Aquiles
- ¿Afecta la obesidad al resultado de la cirugía de transferencia del tendón del flexor largo del <em>hallux</em> en pacientes con tendinopatía de Aquiles?
- Estudio comparativo entre abordaje abierto <em>vs</em>. percutáneo para la reducción y síntesis en fracturas intraarticulares desplazadas de calcáneo
- Rol de los ligamentos laterales en la estabilidad vertical de la fíbula
- El tratamiento del neuroma de Morton con colágeno. Una serie de casos
- Rotura crónica del tendón tibial anterior: reporte de caso y revisión de la literatura
- Cirugía mínimamente invasiva para las fracturas de calcáneo. Abordaje del seno del tarso
- Comentarios a la técnica quirúrgica sobre cirugía mínimamente invasiva para las fracturas de calcáneo. Abordaje del seno del tarso
- Revista de revistas
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista del pie y tobillo está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.