Fracturas osteoporóticas de tobillo: conceptos actuales
Osteoporotic ankle fractures: current concepts
Resumen:
Las fracturas de tobillo en el anciano suponen un reto para el tratamiento, al tratarse de una articulación de carga en pacientes que pueden asociar mala calidad ósea y de partes blandas, que llevan a presentar un alto riesgo de fracaso y complicaciones tanto con el tratamiento conservador como con el quirúrgico. Las indicaciones de tratamiento conservador con la tendencia a autorizar la carga temprana suponen un beneficio en las fracturas estables; sin embargo, existe cierta controversia en el manejo de las fracturas inestables. En estos pacientes se debe individualizar el tratamiento basado en múltiples factores y orientado a buscar la preservación de la autonomía funcional. En el tratamiento quirúrgico debemos considerar estrategias orientadas a aumentar la estabilidad biomecánica para conseguir una carga temprana y/o estrategias que permitan una menor agresión de las partes blandas. En la actualidad existe gran variedad de opciones terapéuticas para conseguir estos objetivos, como pueden ser las placas bloqueadas, tornillos o clavos intramedulares de peroné u otras técnicas para aumentar la estabilidad como la técnica “tibia pro fíbula”, la doble placa o la aumentación con cemento. El clavo tibiotalocalcáneo supone una excelente opción en pacientes seleccionados con baja demanda funcional, al tratarse de una técnica con poca agresión de partes blandas y una estabilidad suficiente para permitir la carga precoz. La presencia añadida en estos pacientes de diabetes y/o neuropatía supone una situación especial con incluso mayor riesgo de complicaciones y fracaso, y en los que será fundamental un abordaje multidisciplinar.
Abstract:
Ankle fractures in the elderly represent a challenge for the treatment, since it is a load articulation in patients who can associate poor bone and soft tissue quality, which leads to a high risk of failure and complications with both conservative or surgical treatment. The indications of conservative treatment with the tendency to authorize early weight bearing suppose a benefit in stable fractures, however there is some controversy in the management of unstable fractures. In these patients, treatment based on multiple factors should be individualized and oriented towards the preservation of functional autonomy. In surgical treatment, we must consider strategies aimed at increasing biomechanical stability to achieve an early weight bearing and/or strategies that allow less aggression of the soft tissues. Currently there is a wide variety of therapeutic options to achieve these objectives, such as locking plates, screws or intramedullary nails of fibula or other techniques to increase stability as the technique “tibia pro fibula”, double plate or augmentation with cement. The tibio-talo-calcaneus nail is an excellent option in selected patients with low functional demand, as it is a technique with little aggression of soft tissues and sufficient stability to allow early weight bearing. Diabetes and/or neuropathy supposes a special situation with even greater risk of complications and failure, and in which a multidisciplinary approach will be critical.
Introducción
Paralelamente al aumento de la esperanza de vida en el mundo desarrollado, existe un incremento de la incidencia y la severidad de las fracturas de tobillo en el anciano(1). Estas fracturas son causa de pérdida de independencia y calidad de vida(2), e incluso de aumento de mortalidad a un año(3). Suponen un reto terapéutico al tratarse de una articulación de carga, en pacientes con mala calidad ósea y de las partes blandas, condicionando un mayor riesgo de complicaciones y fracaso, tanto con el tratamiento conservador como con el quirúrgico(4). Zaghoul describe en pacientes mayores de 60 años tratados quirúrgicamente un riesgo de complicaciones del 21,5% (10,8% de complicaciones mayores requiriendo reintervención)(5). Por otro lado, el tratamiento conservador presenta mayores tasas de pseudoartrosis, desplazamiento secundario y consolidación en mala posición(6), llegando al 73% en algunas series(7).
Aunque sigue existiendo controversia sobre el tratamiento ideal, algunos autores afirman que en ausencia de comorbilidades significativas las indicaciones de cirugía en el paciente anciano no deberían diferir de las del paciente joven(8), pero los objetivos del tratamiento en el anciano pueden ser diferentes, siendo de mayor importancia la preservación de la autonomía funcional que la prevención de la artrosis postraumática(9,10). Respecto a los factores de riesgo de pérdida de autonomía en los pacientes ancianos con fractura de tobillo, Gauthé(10) identifica 5 factores principales: edad mayor de 80 años, reducción quirúrgica pobre, presencia de 2 o más comorbilidades asociadas, sexo femenino y fracturas Weber de tipo C(10).
Dentro de las opciones quirúrgicas, existe también controversia sobre el tipo de cirugía e implante ideal, ya que en los pacientes con osteoporosis existe mayor riesgo de fracaso con la osteosíntesis convencional (placa de tercio caña)(4,11,12); de hecho, Rammelt recomienda que esta puede ser considerada solo en pacientes sin osteoporosis, con pulsos palpables, diabéticos con una hemoglobina glicosilada (HbA1c) menor de 7, con un índice de masa corporal (IMC) menor de 25 y sin sensibilidad alterada ni disfunción autonómica(11).
El tratamiento de estos pacientes debe ser individualizado basado en la estabilidad y el tipo de fractura, la calidad ósea, las condiciones de las partes blandas, el estado neurovascular, la demanda funcional del paciente y también las comorbilidades asociadas(11) (Figura 1), destacando entre estas la diabetes mellitus y/o neuropatía, que suponen un elevado riesgo de complicaciones(13), y en los que especialmente el tratamiento conservador o el tratamiento quirúrgico convencional tienen mayor tasa de fracaso(11).
Debido a los riesgos de complicaciones y fracaso en los pacientes con fracturas de tobillo con osteoporosis asociada y/o diabetes y/o neuropatía, se deben considerar estrategias que permitan construcciones con mayor estabilidad, que incluso permitan la carga temprana en estos pacientes ancianos donde es frecuente la imposibilidad para seguir un protocolo de descarga de la extremidad(4,14).
Otra condición importante que puede influir en la elección del método de tratamiento es el estado de las partes blandas y la fragilidad cutánea del paciente anciano, presentando además mayor riesgo de fracturas abiertas tras traumatismos de baja energía(15,16), siendo estas responsables del aumento de la mortalidad comparable al de las fracturas de cadera(16). Algunas estrategias de tratamiento están orientadas a una menor agresión de las partes blandas manteniendo una correcta estabilidad de la fractura, como puede ser el tornillo o clavo intramedular de peroné y el clavo tibiotalocalcáneo (TTC)(12,17,18).
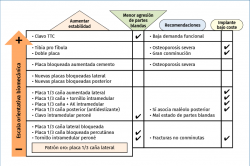
Este artículo revisa las diferentes opciones de tratamiento en las fracturas osteoporóticas de tobillo, así como las condiciones específicas de diabetes y neuropatía. En la Figura 2 se resumen las diferentes opciones de tratamiento, basándonos en una escala orientativa biomecánica, agresión de partes blandas y recomendaciones de los autores.
Tratamiento conservador
Fracturas estables
El tratamiento conservador está recomendado en las fracturas estables(19,20,21,22,23). El tobillo puede considerarse como un anillo donde huesos y ligamentos de las columnas lateral y medial contribuyen a la estabilidad. Cuando el anillo está roto en un solo punto se mantiene estable, mientras que la afectación de 2 o más puntos pasa a ser inestable(19,20). Así, se consideran estables las fracturas aisladas de peroné sin lesión de la sindesmosis o el ligamento deltoideo, y las fracturas aisladas del maléolo medial sin lesión de la sindesmosis o inestabilidad lateral(11).
Para evaluar la estabilidad en fracturas aisladas de peroné transindesmales, es fundamental descartar la lesión del ligamento deltoideo profundo; para ello, el método más fiable son las radiografías en carga, realizadas durante la primera semana(19,20,21,22,23). Esto se debe a las consideraciones anatómicas del ligamento deltoideo profundo, cuyo fascículo posterior se tensa con el pie plantígrado y por tanto su integridad se demuestra con la ausencia de la apertura del espacio interno claro en la radiografía en carga(19,20,23). La radiografía con test de gravedad sobrestima la inestabilidad y actualmente no se recomienda(19,20,21,22,23). La presencia de dolor o hematoma medial no tiene fiabilidad en determinar la lesión del ligamento deltoideo profundo(19,20,21,22,23).
En estos pacientes con fractura estable confirmada con la radiografía en carga, por definición, se puede autorizar la carga según la tolerancia, protegida con yeso o bota durante 6 semanas(19,20,21) e incluso algún autor autoriza la carga sin protección según la elección y la tolerancia del paciente(24).
Estas consideraciones previas parecen actualmente aceptadas en pacientes jóvenes, pero además estudios como los de Holmes(21), Seidel(22) y Weber(23), sin ser específicos para ancianos, sí incluyen pacientes con un rango de edad de hasta 84, 93 y 87 años respectivamente. Seidel(22) y Weber(23) en sus estudios también incluyen pacientes con diabetes mellitus y neuropatía periférica, a diferencia del estudio de Holmes(21). Estos 3 estudios presentan buenos resultados con un protocolo de radiografía en carga para descartar inestabilidad y tratamiento conservador con carga autorizada(21,22,23).
Controversia en fracturas inestables
En cuanto a las fracturas inestables en el paciente anciano, existe controversia sobre el tratamiento ideal tanto en aquellas fracturas no desplazadas como en las desplazadas en las que se consigue una reducción cerrada satisfactoria(6).
Larsen(6) publica un reciente metaanálisis, no específico para ancianos, que incluye 8 ensayos clínicos aleatorizados, refiriendo varias limitaciones para el análisis como la heterogeneidad de los estudios y la imposibilidad del análisis por subgrupos de edad o tipo de fractura, que limitan sus conclusiones. Evalúa principalmente los resultados funcionales a corto plazo, no encontrando diferencias significativas entre el tratamiento quirúrgico y el tratamiento conservador en pacientes seleccionados con fracturas no desplazadas y reducción mantenida. Sí encuentra diferencias significativas en cuanto a mayor retardo de la consolidación y consolidación en mala posición en el grupo conservador. Además, el cambio de tratamiento conservador a quirúrgico por pérdida de reducción temprana sucede en el 15% de los pacientes. El autor también señala que largos periodos de inmovilización pueden influir en la menor capacidad de recuperación funcional en el paciente anciano(6).
Willet(24) y Keene(25) en 2016 y 2018 presentan los resultados de un ensayo clínico aleatorizado con 620 pacientes mayores de 60 años, excluyendo los pacientes diabéticos insulinodependientes, comparando el tratamiento quirúrgico y el tratamiento conservador con yeso de contacto total y descarga, pero realizando una reducción cerrada bajo anestesia y convirtiendo a tratamiento quirúrgico a los pacientes en los que no se consiguió una reducción correcta inicial y además un 19% (52 de 277) de los pacientes que perdieron la reducción en las primeras 3 semanas. En la discusión de los resultados asumen equivalencia funcional entre los 2 tratamientos, pero el subgrupo real de tratamiento conservador que se usa para la comparación son los pacientes que consiguieron lograr y mantener la reducción con el yeso las 3 primeras semanas y que no pasaron a ser tratados quirúrgicamente. Nos parece además una conclusión importante en sus resultados que los pacientes con consolidación en mala posición o pseudoartrosis presentaron significativamente peores resultados funcionales, presentando mayores tasas de consolidación en mala posición los pacientes tratados con yeso comparado con quirúrgicos (15 Vs. 3%) y de pseudoartrosis (maléolo medial 7 vs. 1%)(24,25).
En otros estudios, las tasas de consolidación en mala posición o pseudoartrosis pueden llegar al 73% en pacientes mayores de 60 años con fracturas inestables de tobillo tratados con yeso, encontrando además una correlación directa con pobres resultados clínicos(7). Existen también numerosos estudios comparativos(7,26,27,28) que encuentran significativamente mejores resultados con la reducción abierta y fijación interna que con el tratamiento conservador en pacientes ancianos con fracturas de tobillo. Además, un estudio reciente con 19.648 pacientes mayores de 65 años con fractura de tobillo refiere que el tratamiento quirúrgico parece que disminuye la mortalidad a un año comparado con el tratamiento conservador(3).
Aunque sigue existiendo controversia, consideramos que en pacientes deambulantes con ausencia de comorbilidades significativas que contraindiquen la cirugía y capaces de seguir un protocolo postoperatorio adecuado parece que el tratamiento quirúrgico de las fracturas inestables puede ser la mejor opción para una mejor recuperación funcional en pacientes ancianos, más aún teniendo en cuenta el arsenal terapéutico actual con opciones para aumentar la estabilidad y/o técnicas menos invasivas(8,9,10,11,12,28).
Placas bloqueadas
Existen múltiples estudios biomecánicos que evalúan las placas bloqueadas, con resultados dispares sobre la potencial superioridad biomecánica de estas frente a las placas no bloqueadas en fracturas de tobillo(14,29,30). Dingemans(14) en 2016 realiza un metaanálisis, incluyendo 6 estudios biomecánicos, comparando la placas laterales convencionales con las placas laterales bloqueadas, donde no encuentra diferencias significativas en la resistencia a la torsión. Sin embargo, en las placas bloqueadas la fuerza de fijación no se ve condicionada por la densidad mineral ósea, a diferencia de en las placas convencionales(14). Las placas bloqueadas presentan menor riesgo de aflojamiento individual de los tornillos, pero pueden fallar en forma de cut out o rotura de los tornillos(11). La combinación de tornillos bloqueados y no bloqueados puede ser beneficiosa para comprimir la placa al hueso y aumentar la estabilidad(11,14).
Estudios clínicos no han demostrado diferencias significativas en el resultado y las complicaciones comparando la placa de tercio de caña bloqueada con la no bloqueada(30), ni comparando la placa de tercio de caña bloqueada o no bloqueada con las nuevas placas bloqueadas anatómicas(29,31), salvo el coste del implante. Muchos autores recomiendan reservar el uso de las placas bloqueadas a los casos con osteoporosis severa o conminutas(14,29,30) y, dentro de estos casos, cuando encontremos fragmentos muy distales en los que no sea posible implantar al menos 2 tornillos de una placa de tercio de caña bloqueada, Bilgetekin recomienda el uso de las nuevas placas bloqueadas al permitir la colocación de mayor número de tornillos en el fragmento distal(29).
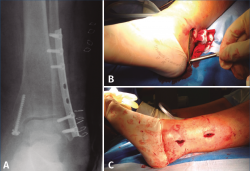
A nivel de partes blandas, las placas bloqueadas con un diseño de bajo perfil y precontorneadas favorecen la contención de fragmentos pequeños y la menor irritación de la piel. Sin embargo, debe tenerse en cuenta el grosor de la placa y si contamos con suficiente piel para la cobertura de esta por posibles complicaciones(29,31). Existe la posibilidad de la colocación percutánea de la placa para una menor agresión de las partes blandas (Figura 3).
Placa posterior antideslizante
El beneficio biomecánico de la colocación posterior (o posterolateral) de la placa en las fracturas oblicuas de peroné distal se debe al efecto antideslizante que contrarresta el desplazamiento del fragmento distal hacia proximal y posterior. También permite la colocación de tornillos bicorticales en el fragmento distal sin riesgo de penetración articular y la colocación del tornillo interfragmentario a compresión a través de la placa(32,33).
Estudios biomecánicos en hueso osteoporótico han demostrado mayor estabilidad de la placa deslizante posterior (o posterolateral) de tercio de caña, en comparación con la placa lateral de tercio de caña, tanto no bloqueada(32) como bloqueada(33). Sin embargo, un estudio biomecánico reciente encuentra superioridad biomecánica de las nuevas placas periarticulares bloqueadas laterales frente a la placa deslizante posterior de tercio de caña(34). Otro estudio biomecánico reciente, comparando las placas bloqueadas poliaxiales laterales frente a bloqueadas posterolaterales, no encuentra diferencias significativas(35).
La colocación de la placa antideslizante se puede realizar por abordaje lateral o por abordaje posterolateral, permitiendo en este último también la osteosíntesis del maléolo posterior(36). A nivel de las partes blandas, por un lado supone un beneficio comparado con la placa lateral, evitando la prominencia del material de osteosíntesis y la irritación de la piel frágil del anciano, y con mayor posibilidad de cobertura de la placa. Pero, por otro lado, se ha relacionado con una mayor incidencia de irritación e incluso roturas de los tendones peroneos, y de consiguiente necesidad de retirada de material(37). Sin embargo, Weber y Krause(37), en un estudio clínico y anatómico, encuentran que el factor de riesgo fundamental para esta lesión de los peroneos es la colocación del tornillo más distal de la placa en una posición oblicua o con la cabeza prominente. No encuentran correlación significativa con la posición distal de la placa ni con la presencia del tornillo más distal de la placa. Refieren que esta técnica puede ser segura sin riesgo de lesiones de los tendones peroneos siguiendo las siguientes premisas: idealmente, no colocar el final de la placa distal al inicio del surco osteosinovial peroneo; si esto fuera necesario, no colocar el tornillo más distal de la placa; y, si esto fuera necesario, este tornillo no debe quedar prominente(37). Kilian(36), en un estudio reciente, no observa ningún caso de tendinopatía de los peroneos en su serie, al evitar la colocación del tornillo más distal de la placa.
Doble placa
Una de las opciones para casos de gran conminución es el uso de la doble placa (lateral y posterior), que ofrece una construcción intrínsecamente más estable(4). El abordaje puede ser lateral o posterolateral en el caso de tener un fragmento en el maléolo posterior de la tibia. Es recomendable fijar primero el maléolo interno para estabilizar el astrágalo y así obtener una mejor referencia para la reducción del peroné. Kwaadu(38) publica sus resultados en 25 pacientes tratados mediante doble placa utilizando placas de bajo perfil bloqueadas; concluye que obtiene excelentes resultados funcionales y refiere minimizar los problemas de intolerancia de la placa posterior, probablemente por el bajo perfil de esta. El mismo autor indica el sistema de doble placa en fracturas en las que la radiografía muestra gran conminución y/o signos de mala calidad ósea. Vance(39) publica recientemente su estudio de 12 pacientes tratados mediante esta técnica concluyendo que representa una alternativa válida y económica que proporciona un fijación estable en fracturas conminutas.
Fijación sindesmal aumentada (tibia pro fíbula)
La fijación de la sindesmosis con 2 a 4 tornillos a través de la placa del peroné, denominada “tibia pro fíbula” (o también fibula-to-tibia screws), independientemente de que exista o no una lesión de la sindesmosis, se trata de una técnica de osteosíntesis reforzada para aportar una estabilidad adicional al usar la tibia como soporte y con fijación de los tornillos en 4 corticales(11,14,40). Esta técnica ha demostrado un aumento de la resistencia a la torsión en estudios biomecánicos en comparación con la placa sin tornillos transindesmales(40,41). Además, esta técnica se puede combinar con el uso de una placa bloqueada e incluso aumentación con cemento(41).
Esta técnica puede ofrecer una correcta estabilidad para permitir la carga en pacientes con osteoporosis severa y altas probabilidades de pérdida de reducción, incluso en casos de neuropatía diabética(11,14,40).
Aumentación con cemento
Para lograr una fijación estable en el hueso osteoporótico existe la opción de utilizar diferentes técnicas de aumentación como son el uso de cemento con polimetilmetacrilato (PMMA) o más recientemente con fosfato tricálcico(4,9,42). El PMMA comparado con el fosfato tricálcico tiene teóricamente ciertas desventajas, como son: producción de reacción exotérmica con posibilidad de necrosis, no ser reabsorbible y la dificultad de eliminación a la hora de hacer una reintervención. Recientes estudios demuestran que el mejor método de fijación sería una técnica de cementación con fosfato tricálcico sobre una placa bloqueada, lo que aumenta la estabilidad significativamente en comparación con cada método por separado(41,43). Uno de los puntos cuestionables a este aumento de la fijación con cemento es la rigidez que esta puede generar y las posibles consecuencias como la refractura en las zonas de estrés (interfaz hueso-cemento), lo cual nos abre una brecha que aún está en proceso de investigación(42).
Assal(44) presenta un interesante estudio con una serie de 36 pacientes mayores de 70 años con fracturas inestables de tipo Weber B, tratados con la combinación de una aguja endomedular de 2,5 mm en peroné y una placa lateral de tercio de caña no bloqueada con tornillos aumentados con PMMA. En la técnica inyecta el cemento en los orificios de brocado previo a la inserción de los tornillos convencionales, evita la perforación de la cortical medial en los tornillos distales para eliminar el riesgo de penetración articular del PMMA. Permite la carga protegida según la tolerancia, consiguiendo esta en todos los pacientes en el día 13,5 de media. Ningún paciente presentó retardos de consolidación ni pérdidas de reducción y el 90% de los pacientes recuperaron la situación funcional previa a la fractura(44).
Fijación del maléolo posterior
El papel de la fijación del maléolo posterior de la tibia es un tema controvertido pero que recientemente ha aumentado su interés con la aparición de clasificaciones basadas en tomografía donde establecen recomendaciones para las indicaciones de fijación(45). La reducción y fijación del maléolo posterior, además de restablecer la superficie articular de carga en los fragmentos más grandes, pretende aumentar la estabilidad del tobillo reparando la integridad y tensión de la sindesmosis(19,45), con un efecto comparable al tornillo transindesmal y con menor incidencia de malposición del peroné en la incisura fibular(46). Muchos autores recomiendan la reducción y fijación directa por abordaje posterolateral frente a la fijación indirecta desde anterior(19,45,46), permitiendo mejor calidad de reducción y resultado funcional(47). Por tanto, la fijación del maléolo posterior en el paciente anciano puede aumentar la estabilidad que pretendemos(11). En caso de hueso osteoporótico, la colocación de una placa de sostén en el maléolo posterior ofrece incluso mayor estabilidad(11). En la toma de decisiones se debe considerar el riesgo-beneficio en el paciente anciano de la colocación en prono para el abordaje posterolateral.
Fijación del maléolo tibial
Casi todas las técnicas descritas en este artículo se refieren al maléolo lateral, pero el maléolo tibial también puede precisar técnicas diferentes a la osteosíntesis convencional (2 tornillos de esponjosa de rosca parcial) en presencia de hueso osteoporótico. En el caso de fragmentos muy pequeños puede ser útil el uso de tornillos de 2,7 mm o el sistema de banda de tensión (SBT, que veremos en el siguiente apartado). Otra opción es la osteosíntesis con una placa de tercio de caña, útil en las fracturas verticales(19).
Ebraheim(48) en 2014 compara 111 fracturas de maléolo interno tratadas con SBT, tornillos de compresión o placas de soporte, donde concluye que los 2 primeros tipos de fijación tienen los mismos resultados en las fracturas transversas a la hora de evaluar la consolidación de la fractura, pero el SBT presenta menor porcentaje de complicaciones y de reintervención, mientras que las placas presentan mejores resultados para las fracturas verticales y los tornillos para las oblicuas.
Sistema de banda de tensión
Históricamente, el SBT se ha usado en fracturas de rótula o de olécranon y se basa fundamentalmente en el cambio de las fuerzas de tracción por las de compresión. En fracturas de tobillo, el uso de este sistema se ha indicado en fracturas del maléolo interno conminutas, fracturas infrasindesmales de peroné con un fragmento muy pequeño distal o en huesos muy osteoporóticos(4,11).
Recientemente, varios estudios biomecánicos muestran que el SBT es 4 veces más estable y con construcciones más rígidas contra las fuerzas de pronación que los tornillos de compresión en el maléolo interno(49,50).
Las ventajas de este sistema son: fácilmente reproducible, método económico y rentable con una fijación estable, muy útil en fragmentos muy distales y rápida consolidación. Sus principales desventajas son: posible migración de las agujas, pérdida de la reducción e intolerancia de material(48).
Tornillo intramedular de peroné
La osteosíntesis del peroné con tornillo intramedular se trata de una técnica descrita hace más de cien años(51). Los beneficios principales de esta técnica son la menor agresión y la disminución de complicaciones de las partes blandas(17,52,53). Otros beneficios de la técnica endomedular son evitar la prominencia subcutánea de material, evitar la penetración de tornillos en la articulación del tobillo y evitar el riesgo de lesión de los tendones peroneos(17,52).
En 2017, Loukachov(17) realiza una revisión sistemática de 6 estudios retrospectivos recientes sumando un total de 180 pacientes, incluyendo fracturas inestables en pacientes ancianos con osteoporosis y mal estado de partes blandas. En esta revisión sistemática, la tasa de infección fue del 0,6%, la necesidad de retirada de material del 1,7% y la tasa de pseudoartrosis del 1,1%, con una reducción anatómica en el 93,3% de los casos. Loukachov obtiene resultados similares en su propia serie y concluye que se trata de una técnica segura y adecuada, con una baja tasa de complicaciones de partes blandas y sin el incremento del coste del implante del clavo intramedular de peroné(17), entre los cuales no hemos encontrado estudios comparativos. Ebraheim(53), en una serie de 45 pacientes con mal estado de partes blandas (9 de ellos con fractura abierta) y/o comorbilidades con riesgo para complicación de la herida (15 de ellos con diabetes), tratados con tornillo intramedular de peroné percutáneo, presenta una tasa de complicaciones del 4% (una pseudoartrosis y una retirada de material por molestias), sin presentar ninguna infección de la herida lateral.
Bankston(52), en un estudio biomecánico comparativo en fracturas de tipo supinación-rotación externa no conminutas, no encuentra diferencias en la resistencia a la torsión en comparación con la osteosíntesis convencional (placa de tercio de caña y tornillo interfragmentario). La limitación de esta técnica es que el tornillo intramedular no puede mantener de forma fiable la longitud del peroné en fracturas conminutas(52), a diferencia de los nuevos diseños de clavos intramedulares de peroné(54).
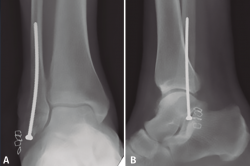
La osteosíntesis endomedular del peroné está descrita con diferentes tipos de tornillos, siendo los más utilizados en la literatura los tornillos de 3,5, 4,2 o 4,5 mm(17). Nuestra preferencia personal es la utilización de un tornillo cortical de 3,5 mm largo, de 80 a 120 mm de longitud (de la caja de pelvis), debido a la mayor flexibilidad del implante y la capacidad de adaptación al canal medular(52,55) (Figura 4). Este tornillo puede permitir incluso la reducción del desplazamiento lateral del fragmento distal del peroné con el punto de entrada adecuado en la punta del peroné(55). Esta técnica también permite espacio para añadir un tornillo para la estabilización de la sindesmosis(17,53).
Respecto a esta técnica, debemos diferenciar 2 conceptos: por un lado, el uso de tornillo intramedular percutáneo aislado, con el beneficio de menores complicaciones de partes blandas. Pero, por otro lado, esta técnica puede usarse combinada con la osteosíntesis convencional como método para aumentar la estabilidad de la construcción (Figura 5), tanto con el uso de tornillo intramedular (a través o fuera de placa) como con el uso de agujas de Kirschner endomedulares. Koval(56) realiza un estudio clínico y biomecánico demostrando el beneficio de añadir 2 agujas de Kirschner endomedulares a la osteosíntesis convencional para el tratamiento de fracturas osteoporóticas y conminutas. En el estudio biomecánico, la resistencia al doblado aumentaba en un 81% y la resistencia a la torsión era del doble, al añadir las 2 agujas de Kirschner de 1,6 mm en comparación con la placa aislada. En el estudio clínico, presenta una serie de 19 pacientes mayores de 50 años con osteopenia y/o conminución tratados con esta técnica, con correcta consolidación en todos los pacientes. Entre las complicaciones, 2 pacientes precisaron retirada de material (uno por migración de las agujas) y un paciente diabético presentó retraso en la cicatrización de la herida(56).
Clavo intramedular de peroné
Las ventajas descritas en el tornillo intramedular de peroné son aplicables al clavo intramedular de peroné. Varios estudios describen estas ventajas del uso del clavo intramedular de peroné en el paciente anciano, en cuanto a menor agresión de las partes blandas, mayor respeto de la biología ósea, menor prominencia de material y sobre todo menor tasa de complicaciones de partes blandas, como dehiscencias o infecciones, en comparación con la osteosíntesis convencional(12,18,54,57,58). Algunos autores llegan a considerarlo el tratamiento de elección en pacientes con problemas de partes blandas previos a la cirugía o con alto riesgo de complicaciones(57).
Jordan(12) realiza una revisión sistemática donde incluye 10 estudios con 711 fracturas inestables de tobillo tratadas con clavo intramedular de peroné y concluye que no hay diferencias en el resultado funcional final pero sí menores complicaciones que con la osteosíntesis convencional. Debe resaltarse que en 7 de los estudios incluidos en esta revisión autorizaban al menos la carga parcial y en 2 de ellos la carga completa dependiendo del patrón de fractura(12).
White(18) publica un ensayo clínico aleatorizado con 100 pacientes mayores de 65 años con fractura de tobillo inestable, comparando el clavo intramedular con la osteosíntesis convencional, autorizando la carga protegida según la tolerancia en ambos grupos. No encuentra diferencias significativas en el resultado funcional pero sí en las complicaciones de partes blandas (16% de infecciones en el grupo convencional versus 0% con el clavo). En ambos grupos presenta pacientes con necesidad de retirada de material (12% en el grupo convencional y 10% en el grupo del clavo, siendo en este último grupo solo la retirada de algún tornillo de bloqueo). El autor refiere que, aunque el coste del implante es mayor, el coste global fue inferior en el grupo del clavo al sumar el coste del tratamiento de las complicaciones. También señala la ventaja de no demorar la cirugía por inflamación y un tiempo quirúrgico menor en el grupo del clavo(18).
Una de las principales limitaciones que tenían estos clavos en sus primeros diseños eran la migración del implante y el acortamiento del peroné; sin embargo, con los nuevos implantes con bloqueos proximales y distales, estos problemas han disminuido y nos han permitido ampliar sus indicaciones, como en las fracturas conminutas, permitiendo mantener la longitud del peroné y evitando su acortamiento(54,57,58). Además, los nuevos clavos presentan la opción de estabilizar lesiones asociadas de la sindesmosis(18,58).
Estudios biomecánicos en cadáver han demostrado superioridad de los nuevos clavos en la resistencia a la torsión en comparación con la osteosíntesis convencional (placa tercio de caña y tornillo interfragmentario) en fracturas transindesmales con hueso osteoporótico(59). Sin embargo, en comparación con las nuevas placas bloqueadas, un estudio biomecánico demuestra que los clavos presentan menor resistencia a la torsión en fracturas simuladas de tipo Weber C conminutas, pero sin diferencias en la diastasis de la sindesmosis, y presentando similares características de fallo en ambos implantes(60).
Como consideración técnica, Bugler(58) en su serie presenta complicaciones de acortamiento y subluxación lateral en algunos casos iniciales sin bloqueo del clavo o solo el bloqueo distal. Recomienda el doble bloqueo con un tornillo proximal transindesmal (independientemente de si existe o no lesión de la sindesmosis) y un tornillo distal anteroposterior, para aumentar la estabilidad y mantener la longitud, no presentando las complicaciones previas con esta modificación técnica y con buenos resultados radiológicos y clínicos.
Clavo tibiotalocalcáneo
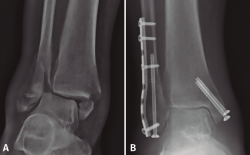
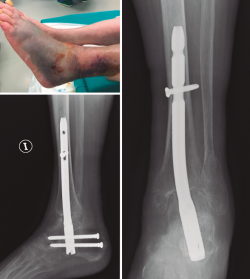
Buscando los objetivos deseables en el anciano frágil de aportar una estabilidad primaria suficiente que permita la carga temprana, en una sola cirugía y con la menor agresión posible, varios estudios han publicado sus experiencias tratando este tipo de fractura en casos seleccionados mediante el uso de enclavado retrógrado TTC(12,61,62,63,64,65) (Figura 6).
Lemon(61) en 2005 publica el primer artículo utilizando clavos, en lugar de Steinmann transarticulares, para la estabilización indirecta de fracturas inestables de tobillo en el anciano. En su serie de 12 pacientes, con edad promedio de 84 años, todos los pacientes iniciaron la carga completa el primer día postoperatorio, no presentando complicaciones óseas ni de partes blandas y consiguiendo en la mayoría de los casos la situación funcional previa.
En 2014, Al-Nammari(62) publica una serie de 48 pacientes frágiles, de edad promedio de 82 años, tratados mediante enclavado TTC usando un clavo largo de fémur, ya que este autor recomienda pasar el istmo de la tibia con el implante para evitar posibles fracturas periimplante con clavos cortos. La mortalidad a los 6 meses fue del 35%, pero el 90% de los pacientes restantes recuperaron la situación funcional previa. Entre las complicaciones, presentaron un 6% de infecciones, un 6% de rotura o aflojamiento de tornillos distales, un 4% de consolidación en mala posición no sintomática y un caso de amputación infrageniana en un paciente con fractura abierta IIIC. No presentaron ningún caso de pseudoartrosis, rotura del clavo ni fractura periimplante. En este estudio retrospectivo, el autor, aunque refiere que la decisión para este tratamiento fue esencialmente subjetiva, sin criterios de inclusión establecidos, sí define factores que pueden influir para la elección de este tratamiento: 1) pacientes con deambulación limitada a domicilio o menor de 200 metros precisando ayudas; 2) pacientes física o mentalmente demasiado frágiles como para tolerar la restricción de carga; 3) mala calidad ósea y/o de partes blandas; 4) puntuación de la American Society of Anaesthesiologists (ASA) de 3 o más; y 5) comorbilidades significativas(62). Otros factores descritos en otros artículos(12,63) que podríamos incluir para la toma de decisión serían: 6) presencia de diabetes y/o neuropatía y/o vasculopatía periférica; 7) fracturas abiertas; y 8) angulación del eje de más de 15° en al menos una proyección.
Otros estudios más recientes, tanto con clavos cortos(63,64) como largos(65) TTC, para el tratamiento de fracturas inestables de tobillo en pacientes frágiles con baja demanda funcional, presentan buenos resultados funcionales, con carga completa temprana y con bajas tasas de complicaciones, sin presentar fracturas periimplante con un seguimiento mínimo de un año. Como consideraciones técnicas cabe resaltar que no se precisa la cruentación articular ni la retirada del implante(62,63,64,65) y el tiempo medio de cirugía puede ser de 55 minutos(62).
Georgiannos(64) publica el único estudio prospectivo comparativo aleatorizado hasta la fecha, comparando la osteosíntesis convencional (manteniendo en descarga 6 semanas) con el clavo corto TTC (con carga completa según la tolerancia) en 87 pacientes mayores de 70 años con fracturas cerradas bi- o trimaleolares y fracturas-luxaciones, independientemente de la situación funcional previa (a diferencia de estudios previos). Excluye del estudio los pacientes con fracturas abiertas, fracturas de alta energía, demencia, vasculopatía periférica severa o angiopatía diabética. La mortalidad al año fue similar en ambos grupos (14-18%). No encontraron diferencias significativas en cuanto al retorno a la situación funcional previa (72-75%), si bien el índice de trombosis venosa profunda y la estancia hospitalaria fue significativamente menor en el grupo del clavo TTC. También el porcentaje de infecciones y de reintervención quirúrgica fue menor en el grupo del clavo TTC, pero sin significación estadística. El autor concluye que en pacientes ancianos frágiles el clavo TTC es un método seguro y efectivo, que reduce la agresión y el riesgo de complicaciones, y permite la carga completa inmediata.
Se ha descrito también el uso de clavos TTC recubiertos de cemento con antibiótico para el tratamiento de secuelas de fractura de tobillo con infección asociada(66) y consideramos que quizás este método pueda ser de utilidad en pacientes seleccionados con fracturas abiertas y alto riesgo de infección como método profiláctico.
Pacientes con diabetes y/o neuropatía
Introducción
Las fracturas osteoporóticas en diabéticos y pacientes con neuropatía, íntimamente relacionadas pues la diabetes es la primera causa de neuropatía periférica en el mundo occidental, suponen una situación especial con mayor riesgo de fracaso y complicaciones(11). Estudios clínicos y experimentales han demostrado cómo la diabetes disminuye la capacidad de cicatrización de las heridas y los tejidos blandos e influye en la consolidación con aumento en las tasas de retardo y pseudoartrosis, y con tiempos de consolidación del 163 al 187% en comparación con pacientes no diabéticos(11,67,68). Por otro lado, la hiperglucemia crónica no resuelta afecta negativamente a la función inmunológica en células como fibroblastos y leucocitos que conducen a un aumento significativo de las tasas de infección y otras complicaciones en comparación con los no diabéticos(68). Respecto a la calidad ósea, la falta de insulina y los cambios vasculares asociados a la diabetes disminuyen la densidad ósea aumentando la fragilidad y la posibilidad de sufrir una fractura de tobillo(68,69). El riesgo de complicaciones aumenta dramáticamente con un control pobre del nivel de glucosa en sangre reflejado por una HbA1c > 6-6,5(68,69,70,71), la presencia de neuropatía periférica, enfermedad arterial periférica (ausencia de pulsos periféricos) y obesidad (IMC > 25)(72,73,74). Estudios como el de Ganesh(74) demuestran estadísticamente que las fracturas en diabéticos aumentan la mortalidad, las complicaciones y la estancia hospitalaria en todos los tipos de fractura, desde unimaleolares cerradas a fracturas abiertas. En este último grupo es reseñable el estudio de White(75), en el que un 42% de los pacientes precisaron amputación infrageniana.
Evaluación del paciente diabético
Si bien el manejo del paciente anciano ya necesita el apoyo de otras especialidades como ortogeriatría, en el caso de diabetes asociada la necesidad de un abordaje multidisciplinar resulta indispensable(74,76).
En primer lugar, debemos recordar que existen pacientes diabéticos no diagnosticados, por lo que es fundamental realizar un despistaje, sobre todo en pacientes de riesgo: antecedentes familiares, obesidad (IMC > 25) o enfermedad cardiovascular(72,73,74). Además, si existe una demora en el diagnóstico de la fractura debemos descartar que exista una neuropatía de base(76).
Es fundamental una correcta exploración física en el paciente diabético, evaluando la presencia de erosiones, heridas o úlceras, así como descartar angiopatía evaluando los pulsos distales y el índice tobillo-brazo, siendo recomendable ante cualquier duda la consulta al cirujano vascular antes del tratamiento(76). Para evaluar neuropatía asociada, la exploración de la sensibilidad se realiza con el test de monofilamento de Semmes-Weinstein (10 g)(68,76).
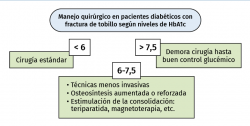
Las pruebas de laboratorio tienen relación con las posibles complicaciones de la fractura. Los niveles de HbA1c pueden determinar la conducta terapéutica (Figura 7). Niveles de HbA1c mayores de 6 o 6,5 se relacionan con peor pronóstico y complicaciones de la cicatrización y consolidación(73,74). También mantener niveles de glucemia menores de 200 es esencial para minimizar el riesgo de infección(76).
Descartar neuroartropatía de Charcot
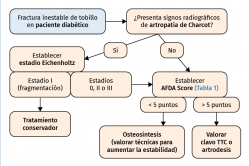
La incidencia y el desarrollo de la neuroartropatía de Charcot en el contexto de una fractura de tobillo en el paciente diabético es objeto de debate y, si bien parece probable que pacientes diabéticos con neuropatía desarrollen Charcot tras la fractura, aún hoy se precisan más estudios para confirmar esta teoría(71,72,74).
Algunos signos nos deben hacer sospechar la presentación aguda del Charcot, como son: la inusual conminución de la fractura o patrones poco frecuentes de fractura en pacientes con neuropatía diabética de base o en pacientes con diabetes de larga evolución(76). Si la neuroartropatía de Charcot se encuentra en fase caliente de fragmentación o de tipo I de Eichenholtz(67) en la que hay una gran actividad osteoclástica, no está recomendado el tratamiento quirúrgico, sino un abordaje multidisciplinar con la posibilidad de terapia endovenosa con bifosfonatos, que ha demostrado su utilidad en ensayos clínicos como el de Jude(68). El no reconocer la neuroartropatía de Charcot en el curso de la fractura de tobillo puede llevar a complicaciones catastróficas con el uso de osteosíntesis convencional, amputación de la extremidad e incluso aumento de mortalidad(11,74).
Elección del tratamiento en el paciente diabético
Los objetivos del tratamiento en el paciente diabético, además de buscar restaurar la funcionalidad por encima de todo como en el resto de los ancianos, también incluyen: conseguir un pie y tobillo estables con apoyo plantígrado, conseguir que el paciente se acomode un zapato con facilidad y prevenir complicaciones que lleven a la pérdida del miembro o muerte(71).
El tratamiento conservador está recomendado tanto en el estadio I de Eichenholtz del Charcot(76) como en las fracturas estables. Sin embargo, en fracturas inestables de tobillo, el tratamiento conservador presenta un riesgo de complicaciones aún mayor que en los pacientes no diabéticos, siendo 21 veces mayor la probabilidad de complicaciones con el tratamiento conservador que con el quirúrgico(70). Lovy(70) en una serie de 20 pacientes diabéticos con fractura inestable de tobillo tratados con yeso, presenta un 75% de complicaciones mayores, incluyendo un 55% de pérdida de reducción, un 25% de úlceras por el yeso, un 10% de infecciones profundas y un 35% desarrolló artropatía de Charcot.
En cuanto al tratamiento quirúrgico, como regla clásica en los pacientes diabéticos se describió la conocida como “regla del doble”: doble implante en la fijación, doble tiempo de descarga de la extremidad, doble periodo de inmovilización y doble número de consultas de seguimiento. Sin embargo, como se ha señalado en diferentes apartados de este artículo, la tendencia actual parece ser realizar una fijación suficiente que permita una carga temprana, incluso idealmente sin precisar inmovilización, aunque esto puede ser controvertido en estos pacientes con alto riesgo de complicaciones y puede depender del tipo de paciente y de la estabilidad biomecánica conseguida. Hay que recordar que la pérdida de la propiocepción en pacientes diabéticos de larga evolución puede condicionar que la carga no se haga correctamente y será preciso un seguimiento semanal en caso de autorizar la carga. También se requiere un seguimiento estrecho de las heridas quirúrgicas hasta la completa cicatrización, para identificar y tratar las frecuentes dehiscencias o infecciones superficiales, así como mejorar el perfil glucémico para conseguir cifras de HbA1c menores de 6,5.
Yee(76) en 2014, basado en una revisión de la literatura, propone unas guías de tratamiento en el paciente diabético, sobre todo orientadas a la toma de decisión entre osteosíntesis y clavo TTC, donde presenta el algoritmo AFDA (Adelaide Fracture in the Diabetic Ankle) (Figura 8) que incluye un sistema de puntuación (AFDA Score) con criterios mayores y menores (Tabla 1), que correlaciona con la probabilidad de fallo de la osteosíntesis convencional a medida que aumenta la puntuación y recomendando con una puntuación superior a 5 el considerar el clavo TTC o técnicas de artrodesis.
La osteosíntesis convencional en pacientes diabéticos puede plantearse en patrones simples de fractura, ausencia de neuropatía, pulsos presentes, IMC menor de 25 y una HbA1c menor de 6,5. No obstante, se recomienda utilizar la placa más larga y resistente que toleren las partes blandas del paciente(70,71). En el resto de los casos deben plantearse las diferentes opciones descritas en este artículo que aumenten la estabilidad de la osteosíntesis, seleccionando la técnica más adecuada según los riesgos de cada paciente en cuanto a fracaso y posibles complicaciones de las partes blandas.
Conclusiones
El tratamiento de las fracturas de tobillo en el paciente anciano debe ser individualizado, basándonos fundamentalmente en: estabilidad y tipo de fractura, riesgo quirúrgico, demanda funcional del paciente, estado y riesgo de las partes blandas, severidad de la osteoporosis o presencia de conminución, y presencia de diabetes y/o neuropatía.
Los objetivos principales son recuperar la autonomía funcional del paciente anciano lo más temprano posible y evitar los riesgos de complicaciones o fracaso. Para conseguirlos existen gran variedad de técnicas descritas en la literatura, con mayor o menor evidencia, y su conocimiento puede aumentar nuestros recursos terapéuticos para poder ofrecer a nuestro paciente concreto la mejor opción. Para ello, encontramos diferentes técnicas con 2 tipos de estrategias principales: 1) aumentar la estabilidad biomecánica de la osteosíntesis; y 2) minimizar la agresión de las partes blandas.
Figuras
Figura 1. Algoritmo para decisión de tratamiento en el paciente con fractura osteoporótica de tobillo. MIPO: minimally invasive plate osteosynthesis.
Figura 2. Estrategias para aumentar la estabilidad con escala orientativa biomecánica, técnicas con menor agresión de partes blandas y algunas recomendaciones de indicación. AK: aguja de Kirschner; TTC: tibiotalocalcáneo.
Figura 3. A: placa de tercio de caña bloqueada (con tornillos no bloqueados en la zona proximal); B: implante mediante técnica percutánea; C: incisiones finales.
Figura 4. Tornillo intramedular de peroné (cortical de 3,5 mm). Nótese la flexibilidad del tornillo y la capacidad de adaptación a la cavidad medular.
Figura 6. Clavo tibiotalocalcáneo en paciente diabética con baja demanda funcional y mal estado de partes blandas.
Figura 7. Estrategia terapéutica en el diabético con fractura según niveles de hemoglobina glicosilada.
Tablas
Información del artículo
Cita bibliográfica
Autores
Juan Boluda-Mengod
Hospital Universitario de Canarias (HUC). Tenerife
Rosario Muñoz-Ortus
Hospital Universitario de Canarias (HUC). Tenerife
Diego Rendón Díaz
Hospital Universitario de Canarias (HUC). Tenerife
Unidad Acreditada de Pie y Tobillo. HUC. Tenerife
Ricardo Ramírez de Paz
Servicio de Traumatología. Hospital Universitario de Barbastro. Huesca
Hospital Universitario Nuestra Sra. de Candelaria. Tenerife
José Luis País Brito
Hospital Universitario de Canarias (HUC). Tenerife
Facultad de Ciencias de la Salud. Universidad de La Laguna. Tenerife
Mario Herrera Pérez
Grupo de Investigación en Traumatología y Ortopedia. Universidad de La Laguna. Santa Cruz de Tenerife. Canarias
Hospital Universitario de Canarias. La Laguna. Tenerife
Tesorero de la SEMCPT
Facultad de Ciencias de la Salud. Universidad de La Laguna. Tenerife
Director de la Revista del Pie y Tobillo
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Nuestra Señora de Candelaria. La Laguna. Tenerife
Unidad Acreditada de Pie y Tobillo. HUC. Tenerife
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Kannus P, Palvanen M, Niemi S, Parkkari J, Jarvinen M. Increasing number and incidence of low-trauma ankle fractures in elderly people: Finnish statistics during 1970- 2000 and projections for the future. Bone. 2002;31:430-3.
-
2De Boer AS, Schepers T, Panneman MJ, Van Beeck EF, Van Lieshout EM. Health care consumption and costs due to foot and ankle injuries in the Netherlands, 1986-2010. BMC Musculoskelet Disord. 2014 Apr 12;15:128.
-
3Bariteau JT, Hsu RY, Mor V, Lee Y, DiGiovanni CW, Hayda R. Operative versus nonoperative treatment of geriatric ankle fractures: a Medicare part A claims database analysis. Foot Ankle Int. 2015;36(6):648-55.
-
4McKean J, Cuellar DO, Hak D, Mauffrey C. Osteoporotic ankle fractures: an approach to operative management. Orthopedics. 2013 Dec;36(12):936-40.
-
5Zaghloul A, Haddad B, Barksfield R, Davis B. Early complications of surgery in operative treatment of ankle fractures in those over 60: a review of 186 cases. Injury. 2014;45(4):780-3.
-
6Larsen P, Rathleff MS, Elsoe R. Surgical versus conservative treatment for ankle fractures in adults. A systematic review and meta-analysis of the benefits and harms. Foot Ankle Surg. 2018 Mar 1. [Epub ahead of print].
-
7Anand N, Klenerman L. Ankle fractures in the elderly: MUA versus ORIF. Injury. 1993;24(2)116-20.
-
8Davidovitch RI, Walsh M, Spitzer A, Egol KA. Functional outcome after operatively treated ankle fractures in the elderly. Foot Ankle Int. 2009;30:728-33.
-
9Hoogervorst P, Van Bergen CJA, Van den Bekerom MPJ. Management of osteoporotic and neuropathic ankle fractures in the elderly. Curr Geri Rep. 2017;6:9-14.
-
10Gauthé R, Desseaux A, Rony L, Tarissi N, Dujardin F. Ankle fractures in the elderly: treatment and results in 477 patients. Orthop Traumatol Surg Res. 2016 Jun;102(4 Suppl):S241-4.
-
11Rammelt S. Management of ankle fractures in the elderly. EFORT Open Rev. 2017 Mar 13;1(5):239-46.
-
12Jordan RW, Chapman AWP, Buchanan D, Makrides P. The role of intramedullary fixation in ankle fractures: a systematic review. Foot Ankle Surg. 2018 Feb;24(1):1-10.
-
13Wukich DK, Crim BE, Frykberg RG, Rosario BL. Neuropathy and poorly controlled diabetes increase the rate of surgical site infection after foot and ankle surgery. J Bone Joint Surg (Am). 2014;96:832-9.
-
14Dingemans SA, Lodeizen OA, Goslings JC, Schepers T. Reinforced Fixation of Distal Fibula Fractures in the Elderly Patients; a Meta-Analysis of Biomechanical Studies. Clin Biomech (Bristol, Avon). 2016 Jul;36:14-20.
-
15Court-Brown CM, Biant LC, Clement ND, Bugler KE, Duckworth AD, McQueen MM. Open fractures in the elderly. The importance of skin ageing. Injury. 2015;46:189-94.
-
16Toole WP, Elliot M, Hankins D, Rosenbaum C, Harris A, Perkins C. Are Low-Energy Open Ankle Fractures in the Elderly the New Geriatric Hip Fracture? J Foot Ankle Surg. 2015 Mar-Apr;54(2):203-6.
-
17Loukachov VV, Birnie MFN, Dingemans SA, De Jong VM, Shepers T. Percutaneous Intramedullary Screw Fixation of Distal Fibula Fractures: a Case Series and Systematic Review. J Foot Ankle Surg. 2017 Sep-Oct;56(5):1081-6.
-
18White TO, Bugler KE, Appleton P, Will E, McQueen MM, Court-Brown CM. A prospective randomised controlled trial of the fibular nail versus standard open reduction and internal fixation for fixation of ankle fractures in elderly patients. Bone Joint J. 2016 Sep;98-B(9):1248-52.
-
19Lampridis V, Gougoulias N, Sakellariou A. Stability in ankle fractures: diagnosis and treatment. EFORT Open Rev. 2018 May 21;3(5):294-303.
-
20Gougoulias N, Sakellariou A. When is a simple fracture of the lateral malleolus not so simple? How to assess stability, which ones to fix and the role of the deltoid ligament. Bone Joint J. 2017 Jul;99-B(7):851-5.
-
21Holmes JR, Acker WB 2nd, Murphy JM, McKinney A, Kadakia AR, Irwin TA. A novel algorithm for isolated Weber B ankle fractures: a retrospective review of 51 nonsurgically treated patients. J Am Acad Orthop Surg. 2016 Sep;24(9):645-52.
-
22Seidel A, Krause F, Weber M. Weightbearing vs gravity stress radiographs for stability evaluation of supination-external rotation fractures of the ankle. Foot Ankle Int. 2017 Jul;38(7):736-44.
-
23Weber M, Burmeister H, Flueckiger G, Krause FG. The use of weightbearing radiographs to assess the stability of supination-external rotation fractures of the ankle. Arch Orthop Trauma Surg. 2010;130:693-8.
-
24Willet K, Keene DJ, Mistry D, Nam J, Tutton E, Handley R, et al. Close Contact Casting vs Surgery for Initial Treatment of Unstable Ankle Fractures in Older Adults: a Randomized Clinical Trial. JAMA. 2016;316:1455-63.
-
25Keene DJ, Lamb SE, Mistry D, Tutton E, Lall R, Handley R, et al. Three-Year Follow-up of a Trial of Close Contact Casting vs Surgery for Initial Treatment of Unstable Ankle Fractures in Older Adults. JAMA. 2018 Mar 27;319(12):1274-6.
-
26Makwana NK, Bhowal B, Harper WM, Hui AW. Conservative versus Operative Treatment for Displaced Ankle Fractures in Patients over 55 years of age. A prospective, randomised study. J Bone Joint Surg Br. 2001 May;83(4):525-9.
-
27Srinivasan CM, Moran CG. Internal Fixation of Ankle Fractures in the Very Elderly. Injury. 2001 Sep;32(7):559-63.
-
28Shivarathre DG, Chandran P, Platt SR. Operative Fixation of Unstable Ankle Fractures in Patients Aged Over 80 Years. Foot Ankle Int. 2011 Jun;32(6):599-602.
-
29Bilgetekin YG, Çatma MF, Öztürk A, Ünlü S, Ersan Ö. Comparison of Different Locking Plate Fixation Methods in Lateral Malleolus Fractures. Foot Ankle Surg. 2018 Feb 9. [Epub ahead of print].
-
30Herrera-Pérez M, Gutiérrez-Morales MJ, Guerra-Ferraz, Pais-Brito JL, Boluda-Mengod J, Garcés GL. Locking versus Non-Locking One-Third Tubular Plates for Treating Osteoporotic Distal Fibula Fractures: a Comparative Study. Injury. 2017 Nov;48 Suppl 6:S60-S65.
-
31Moryariti A, Ellanti P, Mohan K, Fhoghlu CN, Fenelon C, McKenna J. A Comparison of Complication Rates Between Locking and Non-Locking Plates in Distal Fibular Fractures. Orthop Traumatol Surg Res. 2018 Jun;104(4):503-6.
-
32Schaffer JJ, Manoli A 2nd. The Antiglide Plate for Distal Fibular Fixation. A Biomechanical Comparison with Fixation with a Lateral Plate. J Bone Joint Surg Am. 1987 Apr;69(4):596-604.
-
33Minihane KP, Lee C, Ahn C, Zhang LQ, Merk BR. Comparison of lateral locking plate and antiglide plate for fixation of distal fibular fractures in osteoporotic bone: a biomechanical study. J Orthop Trauma. 2006;20:562-6.
-
34Switaj PJ, Wetzel RJ, Jain NP, Weatherford BM, Ren Y, Zhan LQ, Merk BR. Comparison of Modern Locked Plating and Antiglide Plating for Fixation of Osteoporotic Distal Fibular Fractures. Foot Ankle Surg. 2016 Sep;22(3):158-63.
-
35Hallbauer J, Klos K, Rausch S, Gräfenstein A, Wipf F, Beimel C, et al. Biomechanical Comparison of a Lateral Polyaxial Locking Plate with a Posterolateral Locking Plate Applied to the Distal Fibula. Foot Ankle Surg. 2014 Sep;20(3):180-5.
-
36Kilian M, Csörgö P, Vajczikova S, Luha J, Zamborsky R. Antiglide versus Lateral Plate Fixation for Danis-Weber Type B Malleolar Fractures Caused by Supination-External-Rotation Injury. J Clin Orthop Trauma. 2017 Oct-Dec;8(4):327-31.
-
37Weber M, Krause F. Peroneal Tendon Lesions Caused by Antiglide Plates Used for Fixation of Lateral Malleolar Fractures: the Effect of Plate and Screw Position. Foot Ankle Int. 2005 Apr;26(4):281-5.
-
38Kwaadu KY, Fleming JJ, Lin D. Management of Complex Fibular Fractures: Double Plating of Fibular Fractures. J Foot Ankle Surg. 2015 May-Jun;54(3):288-94.
-
39Vance DD, Vosseller JT. Double Plating of Distal Fibula Fractures. Foot Ankle Spec. 2017 Dec;10(6):543-6.
-
40Dunn WR, Easley ME, Parks BG, Trnka HJ, Schon LC. An Augmented Fixation Method for Distal Fibular Fractures in Elderly Patients: a Biomechanical Evaluation. Foot Ankle Int. 2004 Mar;25(3):128-31.
-
41Panchbhavi VK, Vallurupalli S, Morris R. Comparison of Augmentation Methods for Internal Fixation of Osteoporotic Ankle Fractures. Foot Ankle Int. 2009 Jul;30(7):696-703.
-
42Olsen JR, Hunter J, Baumhauer JF. Osteoporotic Ankle Fractures. Orthop Clin North Am. 2013 Apr;44(2):225-41.
-
43Collinge C, Merk B, Lautenschlager EP. Mechanical Evaluation of Fracture Fixation Augmented with Tricalcium Phosphate Bone Cement in a Porous Osteoporotic Cancellous Bone Model. J Orthop Trauma. 2007 Feb;21(2):124-8.
-
44Assal M, Christofilopoulos P, Lübbeke A, Stern R. Augmented Osteosynthesis of OTA 44-B Fractures in Older Patients: A Technique Allowing Early Weightbearing. J Orthop Trauma. 2011 Dec;25(12):742-7.
-
45Bartonicek J, Rammelt S, Tucek M. Posterior Malleolar Fractures: Changing Concepts and Recent Developments. Foot Ankle Clin. 2017 Mar;22(1):125-45.
-
46Miller AN, Carroll EA, Parker RJ, Helfet DL, Lorich DG. Posterior Malleolar Stabilization of Syndesmotic Injuries is Equivalent to Screw Fixation. Clin Orthop Relat Res. 2010 Apr;468(4):1129-35.
-
47Shi HF, Xiong J, Chen YX, Wang JF, Qiu XS, Huang J, et al. Comparison of the Direct and Indirect Reduction Techniques During the Surgical Management of Posterior Malleolar Fractures. BMC Musculoskelet Disord. 2017 Mar 14;18(1):109.
-
48Ebraheim NA, Ludwig T, Weston JT, Carroll T, Liu J. Comparison of Surgical Techniques of 111 Medial Malleolar Fractures Classified by Fracture Geometry. Foot Ankle Int. 2014 May;35(5):471-7.
-
49Mohammed AA, Abbas KA, Mawlood AS. A comparative study in fixation methods of medial malleolus fractures between tension bands wiring and screw fixation. Springer Plus. 2016 Apr 26;5:530.
-
50John R, Dhillon MS, Khurana A, Aggarwal S, Kumar P. Tension Band Wiring Is As Effective As a Compression Screw In a Neglected, Medial Maleolus Non-Union: a Case-Based Discussion & Literature Review. J Orthop Case Rep. 2017 Jul-Aug;7(4):72-5.
-
51Lambotte A. Chirurgie Opératoire des Fractures. Paris: Masson; 1913.
-
52Bankston AB, Anderson LD, Nimityongskul P. Intramedullary screw fixation of lateral malleolus fractures. Foot Ankle Int. 1994 Nov;15(11):599-607.
-
53Ebraheim NA, Vander Maten JW, Delaney JR, White E, Hanna M, Liu J. Cannulated Intramedullary Screw Fixation of Distal Fibular Fractures. Foot Ankle Spec. 2018 Aug 9:1938640018790082. [Epub ahead of print].
-
54Walton DM, Adams SB, Parekh SG. Intramedullary Fixation for Fractures of the Distal Fibula. Foot Ankle Int. 2016 Jan;37(1)115-23.
-
55Smith M, Medlock G, Johnstone AJ. Percutaneous screw fixation of unstable ankle fractures in patients with poor soft tissues and significant co-morbidities. Foot Ankle Surg. 2017 Mar;23(1):16-20.
-
56Koval KJ, Petraco DM, Kummer FJ, Bharam S. A new technique for complex fibula fracture fixation in the elderly: a clinical and biomechanical evaluation. J Orthop Trauma. 1997 Jan;11(1):28-33.
-
57Coifman O, Bariteau JT, Shazar N, Tenenbaum SA. Lateral Malleolus Closed Reduction and Internal Fixation with Intramedullary Fibular Rod Using Minimally Invasive Approach for the Treatment of Ankle Fractures. Foot Ankle Surg. 2017 Sep 7. [Epub ahead of print].
-
58Bugler KE, Watson CD, Hardie AR, Appleton P, McQueen MM, Court-Brown CM, White TO. The Treatment of Unstable Fractures of the Ankle using the Acumed Fibular Nail: Development of a Technique. J Bone Joint Surg Br. 2012 Aug;94(8):1107-12.
-
59Smith G, Mackenzie SP, Wallace RJ, Carter T, White TO. Biomechanical Comparison of Intramedullary Fibular Nail Versus Plate and Screw Fixation. Foot Ankle Int. 2017 Dec;38(12):1394-9.
-
60Switaj PJ, Fuchs D, Alshouli M, Patwardhan AG, Voronov LI, Muriuki M, et al. A biomechanical comparison study of a modern fibular nail and distal fibular locking plate in AO/OTA 44C2 ankle fractures. J Orthop Surg Res. 2016 Sep 15;11(1):100.
-
61Lemon M, Somayaji HS, Khaleel A, Elliott DS. Fragility fractures of the ankle: stabilisation with an expandable TTC nail. J Bone Joint Surg Br. 2005;87(6):809-13.
-
62Al-Nammari SS, Dawson-Bowling S, Amin A, Nielsen D. Fragility fractures of the ankle in the frail elderly patients – treatment with a long TTC nail. J Bone Joint Surg Br. 2014;96(6):817-22.
-
63Taylor BC, Hansen DC, Harrison R, Lucas DE, Degenova D. Primary Retrograde Tibiotalocalcaneal Nailing for Fragility Ankle Fractures. Iowa Orthop J. 2016;36:75-8.
-
64Georgiannos D, Lampridis V, Bisbinas I. Fragility fractures of the ankle in the elderly: Open reduction and internal fixation versus tibio-talo-calcaneal nailing: short term results of a prospective randomized-controlled study. Injury. 2017 Feb;48(2):519-24.
-
65Baker G, Mayne AIW, Andrews C. Fixation of unstable ankle fractures using a long hindfoot nail. Injury. 2018 Nov;49(11):2083-6.
-
66Herrera-Pérez M, Boluda-Mengod J, Gutiérrez-Morales MJ, Pais-Brito JL. Tibiotalocalcaneal fusion with a cemented coated retrograde nail as a salvage procedure for infected ORIF of the Ankle. Rev Esp Cir Ortop Traumatol. 2017 Nov-Dec;61(6):441-5.
-
67Regan DK, Manoli AI, Hutzler L, Konda SR, Egol KA. Impact of diabetes mellitus on surgical quality measures after ankle fracture surgery: implications for a value-based compensation and a pay for performance. J Orthop Trauma. 2015;29(12):e483-e6.
-
68Fateh HR, Madani SP, Heshmat R, Larijani B. Correlation of Michigan neuropathy screening instrument, United Kingdom screening test and electrodiagnosis for early detection of diabetic peripheral neuropathy. J Diabetes Metab Disord. 2016;15:8.
-
69Jude EB, Selby PL, Burgess J, Lilleystone P, Mawer EB, Page SR, et al. Bisphosphonates in the treatment of charcot neuroarthropathy: a double-blind randomised controlled trial. Diabetologia. 2001 Nov;44(11):2032-7.
-
70Lovy AJ, Dowdell J, Keswani A, Koehler S, Kim J, Weinfeld S, et al. Nonoperative versus operative treatment of displaced ankle fractures in diabetics. Foot Ankle Int. 2017;38(3):255-60.
-
71Sammarco VJ. Superconstructs in the treatment of Charcot foot deformity: plantar plating, locked plating, and axial screw fixation. Foot Ankle Clin. 2009 Sep;14(3):393-407.
-
72Lanzetti RM, Lupariello D, Venditto T, Guzzini M, Ponzo A, de Carli A, et al. The role of diabetes mellitus and BMI in the surgical treatment of ankle fractures. Diabetes Metab Res Rev. 2018;34:e29544.
-
73Pincus D, Velijkovic A, Zochowski T, Mahomed N, Ogilivie-Harris D, Wasserstein D. Rate of and risk factors for intermediate-term reoperation after ankle fracture fixation: a population-based cohort study. J Orthop Trauma. 2017;31(10):e315-20.
-
74Ganesh SP, Pietrobon R, Cecilio WA, Pan D, Lightdale N, Nunley JA. The impact of diabetes on patient outcomes after ankle fracture. J Bone Joint Surg Am 2005;87:1712-8.
-
75White CB, Turner NS, Lee GC, Haidukewych GJ. Open ankle fractures in patients with diabetes mellitus. Clin Orthop Relat Res. 2003;414:37-44.
-
76Yee J, Pillai A, Ferris L. Diabetic ankle fractures: a review of the literature and an introduction to the Adelaide fracture in the diabetic ankle algorithm and score. Biomed Res Int. 2014;2014:153146.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Nueva estructura para un nuevo tiempo
- Fracturas osteoporóticas de tobillo: conceptos actuales
- Fracturas de calcáneo: ¿influyen los factores psicosociales en los resultados del tratamiento quirúrgico?
- Estudio prospectivo aleatorizado sobre la evolución en el empleo de suturas en la cirugía de <em>hallux valgus</em>
- Fractura luxación de calcáneo. Presentación de un caso y revisión bibliográfica
- Osteocondroma en tubérculo lateral peroneo. A propósito de un caso
- Tratamiento de la rotura crónica del tibial anterior con plastia tendinosa
- Comentario a <em>Tratamiento de la rotura crónica del tibial anterior con plastia tendinosa</em>
- Memoria de mi estancia formativa en la Unidad de Pie y Tobillo del Hospital Clínico San Carlos (Madrid)
- Revista de revistas
- Nuestra experiencia en el tratamiento artroscópico del tumor difuso de células gigantes del tobillo
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista del pie y tobillo está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.