Abordaje no quirúrgico del pie diabético
Introducción
La diabetes representa la primera causa de amputación en el primer mundo. Uno de los principales factores que conducen a la amputación es la aparición de úlceras en el pie.
Existen medidas relativamente simples y económicas que pueden ayudar a prevenir los problemas cutáneos y reducir el número de curas y cirugías, así como el número de amputaciones en los pacientes diabéticos.
La patología vascular raramente es la causa de la aparición de úlceras. Habitualmente la causa es la neuropatía asociada a la diabetes y en este capítulo vamos a centrarnos en las úlceras de origen neuropático.
El factor desencadenante puede ser agudo, debido a una agresión mecánica o termal, o por una fuerza aplicada de manera continua o repetitiva que en muchas ocasiones es un calzado inadecuado asociado a las deformidades del pie.
Es importante que el especialista sea consciente de la importancia del calzado y conozca, desde el punto de vista profesional, las características que debe reunir para no causar problemas en el pie y tener un valor preventivo.
También hay que tener en cuenta el papel que juega la aplicación de técnicas o elementos que permitan la descarga de presiones anómalas para el tratamiento de las úlceras. Una úlcera neuropática puede prevenirse y/o curarse simplemente aplicando un elemento activo de descarga de la zona de la lesión en riesgo de ulcerarse o de la úlcera ya aparecida. Esto se puede aplicar utilizando yesos, calzado postoperatorio de talón invertido, fieltros o descargas integradas en la plantilla.
Asimismo, hay que considerar el tratamiento conservador en el caso de pacientes que presenten una neuroartropatía de Charcot. El tratamiento quirúrgico en estos pacientes supone un riesgo que siempre hay que valorar.
Etiología de las úlceras
La valoración de la causa de una úlcera en un paciente diabético es importante para determinar cuál debe ser el tratamiento a seguir.
Las úlceras pueden ser de etiología vascular, neuropática o mixta. Las úlceras de etiología neuropática son las más frecuentes(1).
La neuropatía supone un riesgo de ulceración debido a 2 mecanismos:
• El primero está relacionado con la neuropatía sensitiva. La hipoestesia del pie supone un riesgo de sufrir lesiones por factores externos como el calor o el calzado en muchas ocasiones inadecuado, viejo, desgastado, con arrugas o costuras prominentes e incluso por zapatos demasiado pequeños o grandes.
• El segundo mecanismo se debe a la combinación de la neuropatía sensitiva y la motora.
La neuropatía motora causa una atrofia de la musculatura intrínseca del pie. El desequilibrio ocasiona deformidades como dedos en garra, prominencia plantar de las cabezas metatarsales y hallux valgus. Esto da lugar a la aparición de zonas sometidas a presiones elevadas bien por cambio del apoyo con aumento de la presión plantar o bien por roce o mala adaptación del calzado. La deformidad asociada a la alteración de la sensibilidad supone una situación de riesgo elevado. El aumento de presión sobre la piel ocasiona zonas de hiperqueratosis que pueden convertirse en úlceras, como demuestran estudios prospectivos(2).
Estos pacientes también presentan rigidez articular que, asociada a las deformidades, facilita la aparición de úlceras. En el caso del tobillo, el déficit de movilidad, en ocasiones con restricción del rango de flexión dorsal del tobillo o incluso equinismo, predispone a la aparición de úlceras plantares.
Presentan además engrosamiento del tendón de Aquiles y de la fascia plantar. La retracción de la fascia plantar puede contribuir a la aparición de una deformidad en cavo que, de nuevo, supone un riesgo.
Además de las complicaciones neurópaticas descritas, también la neuroartropatía de Charcot puede ocasionar deformidades en el pie e inestabilidad articular que dificultan la adaptación del calzado, creando áreas de hiperpresión que también pueden evolucionar a úlceras.
El pie de riesgo y recomendaciones de calzado
Los pacientes diabéticos que presentan una neuropatía o una neuroartropatía están sometidos a un riesgo elevado de sufrir ulceraciones e infecciones, pero no todos los pacientes tienen el mismo nivel de riesgo.
Los factores que influyen en el riesgo de desarrollar úlceras son la afectación de la sensibilidad de protección, las deformidades del pie y la presentación de úlceras y/o amputaciones previas. Se han definido 3 niveles de riesgo para el pie diabético: bajo, medio y alto. Lavery et al. añadieron un cuarto nivel de riesgo muy alto para aquellos pacientes que ya han presentado una úlcera o una amputación menor(3) (Tabla 1). La existencia de patología vascular aumenta el riesgo(4).
El examen clínico (que incluye prueba de sensibilidad táctil superficial y profunda pinchando con una punta metálica o de madera, toque ligero con una tira de algodón, vibración con un diapasón y la sensibilidad térmica con un tubo lleno de agua fría) y la utilización de monofilamentos de Semmes-Weinstein para valorar la sensibilidad son claves para definir cuáles son los pacientes en riesgo(5).
Los pacientes con bajo riesgo sin alteraciones de la sensibilidad y sin deformidades no requieren calzado especial, pero deben ser educados para que escojan calzados amplios y de materiales suaves y que no tengan irregularidades. Se aconseja calzado con cordones o tiras de velcro para adaptarlo mejor al tamaño del pie.
Prevención primaria
La prevención primaria es aquella que se aplica en los pacientes que todavía no han presentado una úlcera. Son los pacientes de riesgo medio y alto.
Los pacientes con riesgo medio que presentan alteraciones de la sensibilidad de protección deben tener muy presente que deben proteger sus pies con una serie de estrategias como sustituir su falta de sensibilidad por otros sentidos como la vista e inspeccionar regularmente sus pies, verificar la temperatura del agua con la mano antes de sumergir los pies, utilizar calcetines de fibras sintéticas que no se humedezcan con el sudor y sin costuras prominentes, vigilar que no haya objetos extraños dentro del calzado (piedras), no deambular nunca descalzos, etc. Para estos pacientes es mejor que el calzado, tanto si es comercial como a medida, lo prescriba el especialista para evitar que elijan calzados que puedan suponer un riesgo, dada su falta de sensibilidad.
Los pacientes de riesgo alto ya presentan deformidades en los pies asociadas a las alteraciones de la sensibilidad. El riesgo de ulceración se debe no solo a las deformidades de los dedos y del pie, sino también al cambio de patrón de marcha y a la alteración de la movilidad del tobillo. Estos pacientes requieren calzado con unas características específicas (Tabla 2)(6).
Calzado
El calzado y las plantillas deben acomodarse a la deformidad y disipar la presión que se ejerce sobre las prominencias óseas repartiendo la carga sobre una superficie amplia. El material utilizado debe minimizar el cizallamiento(6).
Los materiales utilizados pueden ser más o menos rígidos y dependen del tipo de pie.
El calzado debe tener una profundidad suficiente para acomodar plantillas u ortesis en su interior. Esta característica también facilitará la adaptación de las deformidades del pie tanto de los dedos como las deformidades secundarias a la neuroartropatía de Charcot. El calzado tradicional utiliza cordones o tiras de velcro y está fabricado en piel o materiales flexibles. Hay calzado deportivo que puede reunir las mismas características y es más aceptado por el paciente.
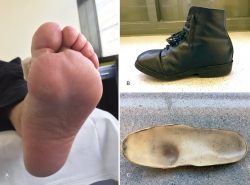
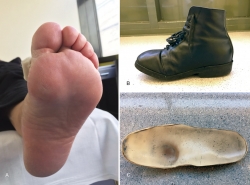
Cuando el pie presenta deformidades severas, el calzado debe realizarse a medida con un molde del pie del paciente, sobre el cual se debe añadir un soporte plantar, o plantilla, al cual se pueden añadir los elementos activos necesarios para evitar los excesos de presión en las áreas en riesgo de sobrecarga mecánica o úlcera (Figura 1).
En cuanto al tipo de suela del calzado, la suela rígida disminuye más las presiones que la flexible(7). Esto tiene relación con la mayor disipación de la fuerza en el momento del despegue del antepié. Las suelas con mayor rigidez simulan un fleje dinámico y, por lo tanto, ejercen una función facilitadora del despegue, lo cual disminuye la presión en la zona de las cabezas de los metatarsianos.
En algunos casos, puede ser útil el calzado con una suela en balancín. El objetivo es que el pie se balancee desde el golpe de talón hasta el despegue de los dedos sin que el tobillo o el pie deban flexionarse. El balancín situado directamente detrás de las cabezas metatarsales disminuye la presión en estas y los dedos, pero la aumenta en el medio y retropié(8).
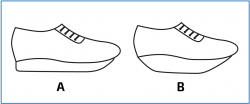
Los pacientes que presentan un pie equino o limitación de la movilidad del tobillo o del mediopié sobrecargan el antepié y este tipo de suela puede beneficiarlos (Figura 2).
figura2.png
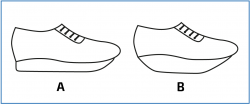
Figura 2. La suelas en balancín compensan la disminución de movilidad del tobillo y del mediopié y disipan las cargas en una superficie de carga mayor durante la fase de apoyo, que es más prolongada. Existen varios tipos de suela en balancín. Las 2 más habituales las mostramos aquí: el calzado de tipo A transfiere la carga proximal a las cabezas de los metatarsianos y reduce el impacto en la fase de despegue; el de tipo B disipa el impacto en el apoyo del talón y mejora el despegue.
Plantillas y ortesis
No se aconsejan plantillas prefabricadas debido a que no se adaptan correctamente al pie del paciente y su vida media es menor. Los pacientes que presentan una deformidad, déficit sensitivo, úlceras previas o artropatía de Charcot requieren plantillas hechas a medida. Con este tipo de plantillas podemos conseguir un contacto total con la superficie plantar del pie, lo cual permite una mejor descarga siguiendo el concepto del yeso de contacto total.
Hay 4 tipos básicos de plantillas y no todas están indicadas en un pie diabético con neuropatía. Las plantillas se fabrican a partir de un modelo positivo del pie que se obtiene a partir de uno negativo en yeso o espuma. Actualmente, se utilizan técnicas de escaneado para producir un modelo positivo que proporciona una imagen virtual del pie con la que se fabrica la plantilla. El inconveniente es que el tipo de material que se puede utilizar es muy limitado(9).
Las plantillas acomodativas amortiguan y protegen el pie. Presentan un buen acolchado que absorbe el impacto y pueden descargar determinadas zonas. Para su fabricación se utilizan combinaciones de diferentes materiales de densidad, compresibilidad, memoria y resistencia al cizallamiento diferentes.
Las plantillas semirrígidas combinan las características de amortiguación y protección de las acomodativas con el soporte y la redistribución de la carga de las rígidas. Son muy útiles para conseguir la descarga en prominencias plantares. Se fabrican combinando capas de varios materiales que resisten durante más tiempo el desgaste que las acomodativas.
La plantillas rígidas están contraindicadas en pacientes con diabetes, especialmente aquellos que presentan una neuropatía o con historia previa de úlceras. Difíciles de adaptar a las deformidades, no proporcionan amortiguación ni protección y pueden causar lesiones.
Un cuarto tipo serían las plantillas protésicas para pies con amputaciones parciales. Se trata de plantillas semirrígidas a las que se les añade un material firme que rellena la zona donde el pie ha sido amputado, evitando el deslizamiento del pie sobre la plantilla por holgura en la zona donde se encuentra el segmento amputado.
Solo se ha publicado un estudio aleatorizado y controlado sobre la efectividad de medidas conservadoras en la prevención primaria, es decir, en pacientes que nunca han tenido una úlcera. Scire et al. estudiaron la efectividad de las ortesis digitales de silicona hechas a medida. Los pacientes del grupo que las utilizó presentaron un número significativamente menor de úlceras digitales a los 3 meses(10,11).
Prevención secundaria
Los pacientes con muy alto riesgo son aquellos que ya han tenido una úlcera y ha curado o que han sufrido una amputación menor. Estos pacientes presentan presiones elevadas en las zonas donde han presentado úlceras(2) y tienen un riesgo de recidiva desde un 10 a un 60%, según diferentes estudios.
La recomendación para estos pacientes es que utilicen calzado con suela en balancín y plantillas hechas a medida. Los estudios demuestran menor recidiva de úlceras con calzado a medida(12) y con calzado comercial especial. La ventaja de este último es que no siempre el especialista y el ortopeda están suficientemente preparados para prescribir y confeccionar este tipo de calzado y el calzado comercial puede evitar errores de diseño.
Diversos estudios han valorado la descarga conseguida con calzado y plantillas hechas a medida en pacientes que ya habían presentado una úlcera y han demostrado que las plantillas son efectivas en cuanto a reducir las presiones en las zonas de riesgo. Pero la gran variabilidad entre individuos hace aconsejable el uso de plantillas instrumentadas que utilizan medidores de presión en la interfase pie-calzado para la fabricación individualizada(12,13).
Ulbrecht et al. estudian la recidiva de úlceras bajo las cabezas metatarsales y muestran que, con un diseño y fabricación del calzado utilizando un programa de ordenador basado en la forma del pie y medición de presiones plantares con el pie descalzo, se pueden conseguir mejores resultados que si solo se tiene en cuenta la forma del pie y el aspecto clínico(14). Sin embargo, uno de los factores más decisivos es el tiempo durante el que el paciente utiliza el calzado y las plantillas descritas, debiendo ser más de un 80% del tiempo en que están activos para obtener buenos resultados(15).
Pacientes con úlceras activas
Tratamientos tópicos
Se han descrito numerosos tratamientos, desde la miel a la cámara hiperbárica.
El objetivo de la terapia hiperbárica es facilitar la penetración del oxígeno en el tejido de la úlcera y mejorar la angiogénesis, la proliferación de los fibroblastos y promover la actividad leucocitaria. Aunque sí facilita la curación, presenta efectos secundarios como hipoglucemia, mareo y otitis, que no la hacen recomendable.
Hay pocos estudios controlados que comparen diferentes métodos. Se ha comparado la cura con sistemas de presión negativa con curas húmedas y se ha comprobado que la utilización de presión negativa acelera la curación y consigue mayor porcentaje de curaciones(16). El National Institute for Health and Care Excellence (NICE)(17) también indica que las terapias de vacío pueden ser útiles en el tratamiento de las úlceras o de las heridas postoperatorias, pero desaconseja el uso de factores hormonales de crecimiento, la terapia de estimulación eléctrica, el gel autólogo rico en plaquetas, las matrices regeneradoras de la úlcera o la dalteparina. En cambio, aconseja la utilización de sustitutivos dérmicos o cutáneos que, aunque caros, parecen ser de utilidad, como la utilización de membrana amniótica(17).
Descarga
A menudo las úlceras neuropáticas no curan debido a que no se someten a una descarga adecuada.
La técnica más estudiada es el yeso de contacto total. Se trata de un yeso poco acolchado y bien moldeado que mantiene un estrecho contacto con toda la planta del pie y también de la pierna. Las paredes del yeso soportan mucho peso, lo que contribuye a descargar la planta del pie y redistribuir presiones.
Se ha comprobado que su utilización altera el comportamiento del paciente, que deambula menos y esto probablemente también contribuye a la curación(18).
Está contraindicado en caso de infección o isquemia. Debe cambiarse cada 1 o 2 semanas para revisar la herida y ajustarlo de nuevo, al disminuir el edema(19).
Otros productos son las botas de marcha o botas con aire prefabricadas. Sus ventajas son su mayor confortabilidad para el paciente y que pueden ser retiradas con facilidad para inspeccionar la piel. Al igual que el yeso de contacto total, su diseño permite redistribuir las presiones sobre la úlcera. También permiten la marcha en carga. La desventaja es que el paciente debe ser colaborador y no retirarla. Su efectividad es similar a la del yeso si se aplica algún sistema para que el paciente no la retire(20).
La asociación de un sistema que no se pueda retirar con el alargamiento de Aquiles también es más efectiva que el yeso de contacto total aislado(21).
Existe un desfase entre la evidencia de los estudios y la práctica, como demuestra el estudio de Fife et al. El yeso de contacto total es un método técnicamente difícil y que consume mucho tiempo y son muchos los especialistas que no lo utilizan(22).
Otros métodos utilizados para la curación de las úlceras son los zapatos con descarga anterior, que han demostrado su efectividad si se los compara con la descarga(23). Si al calzado con descarga se le añade un fieltro de descarga, la curación es más rápida(24). Lewis y Lipp, en la revisión que publican en la Cochrane Database, indican que la utilización de fieltros aislada es menos efectiva que el yeso de contacto total(21).
También hay que tener en cuenta que las úlceras situadas bajo la deformidad en balancín de pacientes con neuroartropatía de Charcot tardan más en curar que las úlceras de cualquier otra localización.
Hay que considerar el tratamiento quirúrgico después de la curación de una úlcera. Frigg et al. estudiaron la recurrencia de las úlceras en pacientes después del tratamiento con yeso de contacto total(25). El tratamiento con yeso fue efectivo en la curación del 85% de las úlceras, pero el 57% recidivaron a pesar de haber instruido a los pacientes sobre el cuidado del pie y proporcionarles un calzado adecuado. Los pacientes que fueron intervenidos después de la recurrencia no presentaron nuevas úlceras. Los autores aconsejan intervenir las deformidades una vez curada la úlcera sin esperar a una recurrencia.
Otros estudios indican que, para evitar la recurrencia de las úlceras del antepié, es más efectivo el tratamiento quirúrgico, consistente en realizar la exéresis de las cabezas metatarsales o las osteotomías metatarsales, que el tratamiento conservador(26,27,28).
Si se decide no intervenir el pie una vez curada la úlcera, es importante que no se descuide la prescripción de un calzado con plantillas adecuado para evitar la recidiva.
Tratamiento no quirúrgico en estadios iniciales en la neuroartropatía de Charcot
Tratamiento ortopédico
Clásicamente, se ha recomendado el tratamiento conservador inicial para la neuroartropatía de Charcot. El objetivo del tratamiento es inmovilizar la extremidad hasta que desaparezca la inflamación y las fracturas hayan curado. Las recomendaciones de la NICE(17) son utilizar un sistema de inmovilización y descarga que no se pueda retirar, pero considerar una bota de marcha según las circunstancias del enfermo. Hay estudios que indican que el tratamiento con yeso de contacto total o bota de marcha autorizando la carga puede ser efectivo(29,30).
Se recomienda una inmovilización de unos 4 a 6 meses según la evolución de la neuroartropatía hasta que se alcance la fase de remodelación. La rapidez de la curación también depende de la localización. La neuroartropatía que afecta el antepié cura más rápidamente que la del tobillo o la del mediopié. El éxito del tratamiento consiste en alcanzar la remodelación con un pie plantígrado, estable y sin problemas con el calzado. En el tobillo este objetivo se consigue difícilmente.
Se aconseja mantener el tratamiento hasta que la diferencia de temperatura entre un pie y el otro sea inferior a 2°. También se puede considerar la utilización del análisis mediante Doppler. Los pacientes con neuroartropatía muestran una curva monofásica(31). Otro método de valorar la evolución es la práctica de radiografías o resonancias magnéticas (RM) seriadas.
El elevado índice de recurrencia de las úlceras, 49% según Saltzmann et al., y el largo periodo de inmovilización que requieren algunos pacientes, de hasta 18 meses, son unos de los motivos para considerar el tratamiento quirúrgico(32).
La cirugía se indica en aquellos casos en los que el pie presenta una deformidad, inestabilidad articular, infección o recidiva de las úlceras. El momento de la cirugía clásicamente se establece en la fase de consolidación. Hay estudios que publican buenos resultados en la tarso-metatarsiana en la fase aguda(33). En fracturas luxaciones agudas con grandes desplazamientos también se acepta la cirugía en fase aguda(34).
Tratamiento farmacológico
La evidencia sobre el tratamiento farmacológico es escasa. Se han utilizado fármacos antirresortivos, como los bifosfonatos y la calcitonina, y fármacos anabólicos como la hormona paratiroidea recombinante humana. La idea es reducir la resorción ósea y aumentar la formación. Se han estudiado bifosfonatos endovenosos como el pamidronato y el ácido zolendrónico y orales como el alendronato, así como la calcitonina intranasal. Ninguno ha demostrado un beneficio clínico. El ácido zolendrónico incluso ha aumentado el tiempo de inmovilización(35). Hay muy poca experiencia con la hormona paratiroidea y no se puede recomendar(36).
Conclusiones
Es imprescindible que el cirujano ortopédico que trata pacientes con pies diabéticos conozca los distintos niveles de riesgo y el tipo de calzado y plantillas indicados para prevenir la aparición de úlceras o su recurrencia. La cirugía es una opción que habrá que considerar, especialmente para evitar la recurrencia. En el caso de la neuroartropatía de Charcot el tratamiento conservador en fases iniciales, con yeso o bota de marcha, es el más ampliamente aceptado aunque, en algunos casos, también puede estar indicada la cirugía. No se ha demostrado la efectividad del tratamiento farmacológico.
Tablas
Figuras
Figura 1. A: paciente con hiperqueratosis plantar en la cabeza del primer metatarsiano y primer dedo en garra; B: zapato a medida; C: plantillas de descarga a medida.
Figura 2. La suelas en balancín compensan la disminución de movilidad del tobillo y del mediopié y disipan las cargas en una superficie de carga mayor durante la fase de apoyo, que es más prolongada. Existen varios tipos de suela en balancín. Las 2 más habituales las mostramos aquí: el calzado de tipo A transfiere la carga proximal a las cabezas de los metatarsianos y reduce el impacto en la fase de despegue; el de tipo B disipa el impacto en el apoyo del talón y mejora el despegue.
Cita bibliográfica
Autores
Rosa Busquets Net
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Vall d’Hebron. Barcelona
Unidad de Tobillo y Pie. Hospital Universitario Vall d’Hebron. Barcelona
Presidenta de la SEMCPT
Coordinadora del Grupo de Pie y Tobillo de Barcelona
Vicepresidenta 1.ª de la SEMCPT
Almudena Crespo Fresno
Servicio de Rehabilitación. Hospital Universitario Vall d’Hebron. Barcelona.
Gemma Duarri Lladó
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Vall d’Hebron. Barcelona
Unidad de Tobillo y Pie. Hospital Universitario Vall d’Hebron. Barcelona
Referencias bibliográficas
-
1Cavanagh P, Lipsky B, Bradbury A, Botek G. Treatment for diabetic foot ulcers. Lancet. 2005;366:1725-35.
-
2Veves A, Murray HJ, Young MJ, Boulton AJM. The risk of foot ulceration in diabetic patients with high foot pressure: a prospective study. Diabetologia. 1992;35:660-3.
-
3Lavery LA, Armstrong DG, Vela SA, Quebedeax TL, Fleischli JC. Practical criteria for screening patients at high risk for diabetic foot ulceration. Arch Intern Med. 1998;158:157-62.
-
4Pinzur M, Dart H. Pedorthic management of the diabetic foot. Orthotics Prosthetics Foot Ankle. 2001;6(2):205-14.
-
5Pham H, Armstrong DG, Harvey C, Harkless LB, Giurini JM, Veves A. Screening Techniques to identify people at high risk for diabetic foot ulceration. Diabetes Care. 2000;23(5):606-11.
-
6Janisse D, Janisse E. Pedorthic and orthotic management of the diabetic foot. Foot Ankle Clin. 2006;11:717-34.
-
7Lavery LA, Vela SA, Fleischli JG, Armstrong DG, Lavery DC. Reducing plantar pressure in the neuropathic foot. A comparison of footwear. Diabetes Care. 1997;20(11):1706-10.
-
8Van Schie C, Ulbrecht J, Becker M, Cavanagh P. Design criteria for rigid rocker shoes. Foot Ankle Int. 2000;21:833-44.
-
9Cavanagh P, Owings T. Nonsurgical strategies for healing and preventing recurrence of diabetic foot ulcers. Foot Ankle Clin. 2006;11:735-43.
-
10Bus S, van Deursen R, Armstrong D, Lewis J, Caravaggi C, Cavanagh C, Cavanagh P. Footwear and offloading interventions to prevent and heal foot ulcers and reduce plantar pressure in patients with diabetes: a systematic review. Diabetes Metab Res Rev. 2015;32(1):99-118.
-
11Uccioli L, Faglia E, Monticone G. Manufactured shoes in the prevention of diabetic foot ulcers. Dibaetes Care. 1995;18(10):1376-8.
-
12Ulbrecht JS, Hurley T, Mauger DT, Cavanagh PR. Prevention of recurrent foot ulcers with plantar pressure-based in-shoe orthoses: the CareFUL prevention multicenter randomized controlled trial. Diabetes Care. 2014;37(7):1982-9.
-
13Scire V, Leporat E, Teobaldi I, Nobil LA, Rizzo L, Piaggesi A. Effectiveness and safety of using Podikon digital silicone padding in the primary prevention of neuropathic lesions in the forefoot of diabetic patients. J Am Podiatr Med Assoc. 2009;99(1):28-34.
-
14Cavanagh PR, Owings TM. Nonsurgical Strategies for Healing and Preventing Recurrence of Diabetic Foot Ulcers. Foot Ankle Clin. 2006;11:735-43.
-
15Arts MLJ, Waaijman R, de Haart M, Keukenkamp R, Nollet F, Bus S. Offloading effect of therapeutic footwear in patients with diabetic neuropathy at high risk of plantar foot ulceration. Diabetes Med. 2012;29(12):1534-41.
-
16Cychosz CC, Phisitkul BSP, Belatti DA, Wukich DK. Current Concepts Review: Preventive and Therapeutic Strategies for Diabetic Foot Ulcers. Foot Ankle Int. 2015;1-10.
-
17National Institute for Health and Care Excellence. Diabetic foot problems. NICE guideline 19; 2016.
-
18Begg L, McLaughlinn P, Vicaretti M, Fletcher J, Burns J. Total contact cast wall load in patients with a plantar forefoot ulcer and diabetes. J Foot Ankle Res. 2016;9:2.
-
19Pinzur MS, Lio T, Posner M. Treatment of Eichenholtz stage I Charcot foot arthropathy with a weight-bearing total cast. Foot Ankle Int. 2006;27(5):324-9.
-
20Morona JK, Buckley ES, Jones S, Reddin EA, Merlin TL. Comparison of the clinical effectiveness of different off-loading devices for the treatment of neuropathic foot ulcers in patients with diabetes: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2013;29(3):183-93.
-
21Lewis J, Lipp A. Pressure-relieving interventions for treating diabetic foot ulcers (review). Cochrane Database Syst Rev. 2013;(1):CD002302.
-
22Fife CE, Carter MJ, Walker D, Thomson B, Eckert KA. Diabetic foot ulcer off-loading: the gap between evidence and practice. Data from the US Wound Registry. Adv Skin Wound Care. 2014;27:310-6.
-
23Chantelau E, Breuer U, Leisch AC, Tanudjaja T, Reuter M. Outpatient treatment of unilateral diabetic foot ulcers with “half shoes”. Diabet Med. 1993;10(3):267-70.
-
24Zimny S, Schatz H, Pfohl U. The effects of applied felted foam on wound healing and healing times in the therapy of neuropathic diabetic foot ulcers. Diabet Med. 2003;20(8):622-5.
-
25Frigg A, Pagenstert G, Schäfer D, Valderrabano V, Hinterman B. Recurrence and prevention of diabetic foot ulcers after total contact casting. Foot Ankle Int. 2007;28(1):64-9.
-
26Piaggesi A, Schipani E, Campi F. Conservative surgical approach versus non-surgical management for diabetic neuropathic foot ulcers: a randomized trial. Diabet Med. 1998;15(5):412-7.
-
27Armastrong DG, Fiorito JL, Leykum BJ, Mills JL. Clinical efficacy of the pan metatarsal head resection as a curative procedure in patients with diabetes mellitus and neuropathic forefoot wounds. Foot Ankle Spec. 2012;5(4):235-40.
-
28Fleishcli JE, Anderson RB, Davis WH. Dorsiflexion metatarsal oteotomy for treatment of recalcitrant diabetic neuropathic ulcers. Foot Ankle Int. 1999;20(2):80-5.
-
29De Souza LJ. Charcot arthropathy and immobilization in a weight-bearing total contact cast. Bone Joint Surg Am. 2008;90(4):754-9.
-
30Parisi MC, Godoy-Santos AL, Ortiz RT, Sposeto RB, Sakaki MH, Nery M, Fernandes TD. Radiographic and functional results in the treatment of early stages of Charcot neuroarthropathy with a walker boot and immediate weight bearing. Diabet Foot Ankle. 2013;4.
-
31Wu T, Chen PY, Chen CH, Wang CL. Doppler spectrum analysis. J Bone Joint Surg. 2012;94(3).
-
32Saltzman CL, Hagy ML, Zimmerman B, Estin M, Cooper R. How effective is intensive nonoperative initial treatment of patients with diabetes and Charcot arthropathy of the feet? Clin Orthop Relat Res. 2005;(435):185-90.
-
33Simon SR, Tejwani SG, Wilson DL, Santner TJ, Denniston NL. Arthrodesis as an early alternative to nonoperative management of Charcot arthropathy of the diabetic foot. J Bone Joint Surg Am. 2000;82-A(7):939-50.
-
34Bluman EM, Myerson MS. Management of neuropathic injury to the tarsal navicular. Foot Ankle Clin. 2004;147-64.
-
35Pakarinen TK, Laine HJ, Mäenpää H, Mattila P, Lahtela J. The effect of zoledronic acid on the clinical resolution of Charcot neuroarthropathy: a pilot randomized controlled trial. Diabetes Care. 2011;34(7):1514-6.
-
36Petrova NL, Edmonds ME. Medical management of Charcot arthropathy. Diabetes Obes Metab. 2013;15(3):193-7.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Introducción
- Abordaje multidisciplinar. Organización de una unidad de pie diabético
- Papel del cirujano vascular en el pie diabético
- Abordaje no quirúrgico del pie diabético
- Abordaje quirúrgico del pie diabético
- Cirugía mínimamente invasiva en el pie diabético
- Utilización del fijador externo en el pie diabético
- Infecciones en el pie diabético
- Abordaje de las fracturas de tobillo en el paciente diabético
- Amputaciones de la extremidad inferior en el paciente diabético
Más en PUBMED
Más en Google Scholar
Más en ORCID


La Monografía de Actualización de la SEMCPT está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.