Cirugía mínimamente invasiva en el pie diabético
En 1703, Musgrave describió la presencia de artritis en pacientes portadores de sífilis; en 1868, Charcot publicó la asociación de osteoartritis severa con tabes dorsal; y Jordan, en 1936, fue el primero en relacionar la artropatía con la diabetes.
Posteriormente, han sido reconocidas otras causas de artropatía neuropática, tales como lepra, alcoholismo, poliomielitis, espina bífida, siringomielia, traumatismo de nervios periféricos, ausencia congénita de dolor(1,2,3) y, actualmente, la causa más frecuente es la diabetes, por lo que la artropatía de Charcot se asocia con la neuroartropatía diabética(4).
En la diabetes se afecta primariamente el pie y el tobillo, mientras que en la sífilis las grandes articulaciones del miembro inferior y en la siringomielia las de la extremidad superior.
La patogénesis del pie neuropático puede explicarse por una teoría neurotraumática y otra neurovascular.
La teoría neurotraumática considera la articulación de Charcot secundaria a estímulos mecánicos, normales o anormales pero repetitivos, sobre un estado de pérdida de la sensibilidad protectora, de tal manera que estos microtraumatismos repetidos o un episodio aislado traumático agudo pueden iniciar el proceso, con el desarrollo de microfracturas o fracturas de estrés que evolucionan a fracturas desplazadas y luxaciones con gran deformidad y gran respuesta osteoformadora. Por ello, la presencia de neuropatía sensitiva combinada con actividad es esencial para desarrollar un pie neuroartropático(5).
La teoría neurovascular se basa en la presencia de neuropatía vasomotora en un paciente con neuropatía sensitiva y aporte sanguíneo intacto, de tal manera que la neuropatía vasomotora produce shunts arteriovenosos e incremento de la presión capilar, provocando resorción ósea y debilitación mecánica de las estructuras óseas y ligamentosas(6).
La enfermedad de Charcot evoluciona desde una fase de inicio a una fase de consolidación a través de 3 estadios descritos por Eichenholtz(7), a los que posteriormente Schon(8) añadió un estadio o fase “0”, que representa a un “paciente en riesgo” por presentar neuropatía y sufrir un esguince o fractura, que crea una situación potencial de desarrollar la neuroartropatía, por lo que esta categoría incluye todos los pacientes que tienen clínica de neuropatía y sufren un esguince o fractura aguda.
Desde el punto de vista ortopédico y en relación con el desarrollo de artropatía de Charcot, el paciente usualmente se presenta con inflamación, enrojecimiento y aumento de la temperatura del pie y el tobillo. Siempre está presente la neuropatía sensitiva y destaca la ausencia de dolor o, en caso de presentación, que no se correlaciona con el alto grado de destrucción y deformidad observado en la exploración clínica y radiográfica. La úlcera cutánea neuropática generalmente se presenta rodeada de hiperqueratosis, sin dolor a la palpación, con fondo de color sonrosado. La presencia de dolor a la palpación de la úlcera en un pie insensible es indicativa de infección profunda.
El tratamiento de la artropatía de Charcot del pie y el tobillo es muy controvertido y es muy difícil establecer las bases de la medicina basada en la evidencia, pues los estudios de tratamiento se basan en pequeños grupos de pacientes, por lo que es necesario realizar trabajos multicéntricos capaces de acumular más datos en cortos periodos de tiempo(4).
El objetivo general del tratamiento será el control de la posición y la forma del pie para conseguir un pie plantígrado y estable capaz de caminar calzado normalmente o con ayuda de ortesis, evitando el desarrollo de deformidad, úlcera y afectación del pie contralateral.
El yeso de contacto total fue introducido por Brand(9) en el tratamiento de la úlcera plantar neuropática del pie leproso en India y Ceilán, y es actualmente aceptado como tratamiento “estándar oro” por la American Diabetes Association(10); pero si el pie está muy deformado cuando comienza el tratamiento, el yeso de contacto total no es capaz de corregir la deformidad(11).
El tratamiento quirúrgico sigue siendo actualmente muy controvertido en relación con su alto índice de complicaciones, tales como retraso de cicatrización de heridas, ulceración, infección profunda de la herida, pseudoartrosis, fallos de fijación, mantenimiento de la deformidad e inestabilidad, gangrena y amputación. Pero, indudablemente, la presencia de convexidad plantar con prominencia ósea tiene un alto riesgo de ulceración bajo la prominencia y un pie o tobillo inestable, que no puede ser estabilizado ortopédicamente, tiene grandes posibilidades de desarrollar ulceración que puede terminar en osteomielitis y amputación. Por ello, aunque el riesgo de la cirugía en el pie y el tobillo de Charcot es muy alto, en algunos casos el riesgo del tratamiento conservador puede ser mucho mayor. Esta perspectiva es más realista que comparar el riesgo quirúrgico en el pie de Charcot con el pie no neuropático(4).
El objetivo de la cirugía ortopédica del pie neuroartropático incluye la restauración de la morfología y la estabilidad, prevenir la deformidad, facilitar la deambulación y evitar las úlceras, teniendo en cuenta que la cirugía no elimina totalmente la necesidad de usar calzado o dispositivos ortopédicos; se trata, por tanto, de obtener un pie plantígrado y estable, sin prominencias óseas, y el tratamiento quirúrgico estará indicado cuando se desarrolle una úlcera recidivante sobre una prominencia ósea o cuando se presente una deformidad ortopédica mayor inadaptable a calzado u ortesis.
En esta situación, el tratamiento quirúrgico puede estar indicado aproximadamente en el 25-50% de los pacientes con enfermedad de Charcot(4), realizando previamente una valoración de la situación de la circulación periférica (Doppler, oximetría transcutánea)(12).
Para minimizar el riesgo quirúrgico, hemos desarrollado técnicas de exoscectomía, osteotomía y artrodesis por cirugía de mínima incisión (MIS) que nos permiten cumplir el objetivo del tratamiento quirúrgico, con bajo riesgo de complicaciones secundarias a la enfermedad vascular periférica, al no precisar de isquemia, y bajo riesgo de alteraciones de la cicatrización e infección secundaria al realizarse a través de pequeñas incisiones sin grandes liberaciones de tejidos blandos ni desperiostización ósea.
Si la úlcera está presente, puede ser prudente retrasar la reconstrucción quirúrgica hasta que la úlcera esté curada, para minimizar el riesgo de infección perioperatoria; sin embargo, se presentan situaciones en las que la úlcera es inveterada y refractaria al tratamiento conservador, por lo que el retraso puede agravar la situación de la úlcera y la cirugía puede plantearse como procedimiento de curación de dicha úlcera y como salvamento del miembro.
La exostosectomía MIS puede ser realizada cuando existe prominencia ósea que puede causar úlcera(13), una vez que ha terminado la fase inflamatoria o estadio I y la deformidad es estable, pues en caso contrario puede determinar inestabilidad y deformidad adicional después de la cirugía(12).
La osteotomía MIS la indicamos generalmente en 2 situaciones:
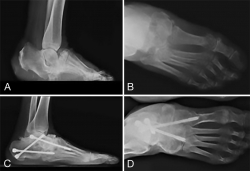
• Úlcera plantar de antepié (“mal perforante plantar”) secundaria a desequilibrio metatarsal, previa identificación del metatarsiano correspondiente, mediante la realización de radiografía con anillo metálico rodeando la úlcera plantar. Técnicamente realizamos osteotomía del cuello metatarsal siguiendo las pautas de la cirugía MIS(14) (Figura 1).
figura-1.jpg
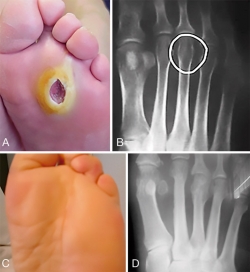
Figura 1. A: paciente diabético con ulcera plantar neuropática crónica de antepié, refractaria a tratamiento conservador; B: Rx dorsoplantar, realizada con anillo metálico rodeando la ulcera plantar, mostrando la correlación de la ulcera con la cabeza del 3.er metatarsiano; C: evolución clínica espontánea tras realizar osteotomía MIS del cuello del 3.er metatarsiano; D: Rx dorsoplantar a los 2 años de evolución.
• Deformidad en varo de talón y metatarso varo con desarrollo de úlcera en el área de apoyo del borde externo. En esta situación realizamos osteotomía valguizante MIS de calcáneo complementada con artrodesis MIS de articulación calcaneocuboidea y trasposición del tendón tibial anterior al cuboides.
La osteotomía y artrodesis MIS puede ser considerada, en la artropatía de mediopié, después del completar el estadio I, en situaciones de gran deformidad (rocker-bottom) que provocan aumento de la presión plantar y presencia o alto riesgo de desarrollo de ulceración crónica o recurrente(15).
La articulación subastragalina se aborda, como indican Carranza et al.(16), mediante incisión solo cutánea de 1 cm en seno del tarso para realizar disección roma y penetración en la articulación subastragalina anterior, media y posterior, cruentando inicialmente las superficies articulares con escoplos y, posteriormente, con brocas motorizadas. Mediante estos 2 gestos quirúrgicos se obtiene dentro de la cavidad articular una “papilla” de tejido osteocartilaginoso. Este mismo procedimiento se realiza desde otra incisión posterior de 1 cm (lateral al tendón de Aquiles, similar al portal de artroscopia) para completar el cruentado de la articulación subastragalina posterior. La mayor cruentación interna o externa permitirá la corrección del varo o valgo.
La articulación astragaloescafoidea, como indican Carranza et al.(17), se identifica radiológicamente con una aguja 18 G colocada entre el tendón tibial anterior (ATT) y el extensor largo del hallux (EHL). El paquete neurovascular dorsal es marcado en la piel preoperatoriamente. El abordaje se realiza a través de una incisión solo de piel de 1 cm sobre la línea articular. Para evitar lesionar la arteria pedia o el nervio peroneal profundo, se realiza disección roma y penetración de la articulación astragaloescafoidea lo más cerca posible del ATT. Finalmente, se cruenta la articulación bajo control fluoroscópico hasta tejido subcondral con escoplos y brocas motorizadas.
Igualmente se procede, si es necesario, con la articulación calcaneocuboidea y, finalmente, se realiza la osteosíntesis a compresión con tornillos canulados (Figura 2).
figura-2.jpg
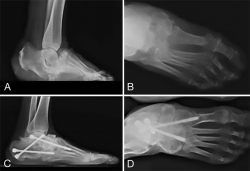
Figura 2. Paciente diabético con ulcera plantar neuropática crónica en mediopié, refractaria a tratamiento conservador, en pie convexo o “rocker-bottom”. A: Rx lateral y B: dorsoplantar con grave destrucción de articulación astrágalo-escafoidea y de Lisfranc. C: Rx lateral y D: dorsoplantar tras la reducción de la deformidad mediante osteotomía y artrodesis MIS y tenotomía MIS del tendón de Aquiles.
Igualmente, la severa artropatía del tobillo puede hacer impracticable el uso de yeso de contacto total, por lo que puede estar indicado realizar una artrodesis precoz para evitar la úlcera e infección(18). Los pacientes que presentan una severa deformidad de tobillo con mala alineación en varo y úlcera sobre maléolo peroneo, históricamente, fueron amputados a nivel del tobillo o por debajo de la rodilla, pero estudios recientes demuestran la posibilidad de corrección de la deformidad y la estabilización mediante artrodesis con fijación interna(19,20).
En la técnica MIS, el abordaje de la articulación tibioastragalina, como indican Carranza et al.(21), se realiza a través de los portales anteriores de artroscopia, para, igualmente, realizar cruentado articular con escoplos y brocas motorizadas. En los casos de desviación de ejes, se realiza osteotomía de maléolo medial desde el portal interno y del maléolo lateral desde el portal externo.
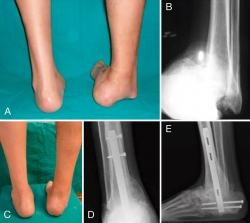
Tras el cruentado de las superficies articulares, se procede a la corrección manual de la deformidad y la introducción de la aguja guía del clavo retrógrado, por fuera del eje del 2.º metatarsiano para evitar las lesiones de la arteria o las ramas de división nerviosa del pedículo tibial posterior, bajo control fluoroscópico en 2 proyecciones. Comprobada la posición correcta de la aguja guía, se procede al fresado progresivo para la introducción de un clavo retrógrado (Figura 3).
figura-3.jpg
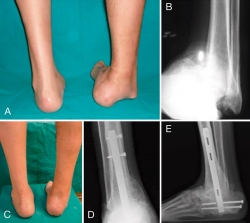
Figura 3. A: Paciente diabético que presenta gran deformidad en varo de tobillo; B: Rx antero posterior mostrando subluxación de la articulación tibio-astragalina; C: corrección clínica de la deformidad; D: Rx anteroposterior y E: lateral tras artrodesis con clavo retrógrado con osteotomía MIS de maleolos.
El alargamiento del tendón de Aquiles por técnica percutánea es generalmente necesario como procedimiento complementario para corregir la deformidad.
Figuras
Figura 1. A: paciente diabético con ulcera plantar neuropática crónica de antepié, refractaria a tratamiento conservador; B: Rx dorsoplantar, realizada con anillo metálico rodeando la ulcera plantar, mostrando la correlación de la ulcera con la cabeza del 3.er metatarsiano; C: evolución clínica espontánea tras realizar osteotomía MIS del cuello del 3.er metatarsiano; D: Rx dorsoplantar a los 2 años de evolución.
Figura 2. Paciente diabético con ulcera plantar neuropática crónica en mediopié, refractaria a tratamiento conservador, en pie convexo o “rocker-bottom”. A: Rx lateral y B: dorsoplantar con grave destrucción de articulación astrágalo-escafoidea y de Lisfranc. C: Rx lateral y D: dorsoplantar tras la reducción de la deformidad mediante osteotomía y artrodesis MIS y tenotomía MIS del tendón de Aquiles.
Figura 3. A: Paciente diabético que presenta gran deformidad en varo de tobillo; B: Rx antero posterior mostrando subluxación de la articulación tibio-astragalina; C: corrección clínica de la deformidad; D: Rx anteroposterior y E: lateral tras artrodesis con clavo retrógrado con osteotomía MIS de maleolos.
Cita bibliográfica
Autores
Andrés Carranza Bencano
Cátedra de Cirugía Ortopédica y Traumatología. Facultad de Medicina. Universidad de Sevilla.
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Virgen Macarena. Sevilla
Servicio de Cirugía Ortopédica y Traumatología. Unidad de Cirugía de Pie y Tobillo. Hospital Universitario Virgen del Rocío. Sevilla
José Juan Fernández Torres
Servicio de Traumatología y Cirugía Ortopédica. Unidad de Cirugía de Pie y Tobillo. Hospital Universitario Virgen del Rocío. Sevilla
Estefanía Prada Chamorro
Hospital Universitario Virgen del Rocío, Facultad de Medicina, Universidad de Sevilla, Sevilla
Andrés Carranza Pérez-Tinao
Facultad de Medicina. Universidad de Sevilla. Hospital Universitario Virgen del Rocío. Sevilla
Sergio Tejero García
Servicio de Traumatología y Cirugía Ortopédica. Unidad de Cirugía de Pie y Tobillo. Hospital Universitario Virgen del Rocío. Sevilla
Referencias bibliográficas
-
1Horibe S, Tada K, Nagano J. Neuroarthropathy of the foot in leprosy. J Bone Joint Surg Br. 1988;70:481-5.
-
2MacEwen GD, Floyd GC. Congenital insensitivity to pain and its orthopedic implications. CIin Orthop. 1970;68:100-7.
-
3Thornhill HL, Richter RV, Shelton ML, Johnson CA. Neuropathic arthropathy (Charcot forefeet) in alcoholics. Orthop Clin North Am. 1973;4:7-20.
-
4Trepman E, Nihal A, Pinzur MS. Current topics review: Charcot neuroarthropaty of the foot and ankle. Foot Ankle Int. 2005;26:46-63.
-
5Harris JR, Brand PW. Patterns of disintegration of the tarsus in the anaesthetic foot. J Bone Joint Surg Br. 1966;48:4-16.
-
6Edmonds ME, Roberts VC, Watkins PJ. Blood flow in the diabetic neuropathic foot. Diabetologia. 1982;22:9-15.
-
7Eichenholtz SN. Charcot Joints. Springfield, IL: Charles C Thomas; 1966.
-
8Schon LC, Weinfeld SB, Horton GA, Resch S. Radiographic and clinical classification of acquired midtarsus deformities. Foot Ankle Int. 1998;19:394-404.
-
9Brand PW. The insensitive foot. En: Jahss MH (ed.). Disorders of the foot and ankle. Medical and surgical Management. 2nd ed. Philadelphia: WB Saunders; 1991. p. 2170.
-
10American Diabetes Association. Consensus Development Conference on Diabetic Foot Wound Care: 7-8 April 1999, Boston, Massachusetts. American Diabetes Association. Diabetes Care. 1999 Aug;22(8):1354-60.
-
11Pinzur MS, Lio T, Posner M. Treatment of Eichenholtz stage I Charcot foot arthropaty with a weight-bearing total contact cast. Foot Ankle Int. 2006;27:324-9.
-
12Marks RM. Complications of foot and ankle surgery in patients with diabetes. Clin Orthop Relat Res. 2001;391:153-61.
-
13Brodsky JW, Rouse AM. Exostectomy for symptomatic bony prominences in diabetic Charcot feet. Clin Orthop. 1993;296:21-6.
-
14De Prado M, Ripoll PL, Golanó P. Cirugía Percutánea del Pie. Técnicas quirúrgicas. Indicaciones. Bases anatómicas. Madrid: Masso S. A.; 2003.
-
15Schon LC, Easley ME, Weinfeld SB. Charcot neuroarthropathy of the foot and ankle. Clin Orthop. 1998;349:116-31.
-
16Carranza-Bencano A, Tejero García S, Fernández Torres JJ, del Castillo-Blanco G, Alegrete-Parra A. Isolated Subtalar Arthrodesis Through Minimal Incision Surgery. Foot Ankle Int. 2013;34(8):1117-27.
-
17Carranza-Bencano A , Tejero S, Fernández Torres JJ, del Castillo-Blanco G, Alegrete-Parra A. Isolated talonavicular joint arthrodesis through minimal incision surgery. Foot Ankle Surg. 2015;21:171-7.
-
18Stone NC, Daniels TR. Midfoot and hindfoot arthrodeses in diabetic Charcot arthropathy. Can J Surg. 2000;43:449-55.
-
19Pinzur MS, Noonan T. Ankle arthrodesis with a retrograde femoral nail for Charcot ankle arthropaty. Foot Ankle Int. 2005;26:545-9.
-
20Caravaggi C, Cimmino M, Caruso S, Noce SD. Intramedullary compressive nail fixation for the treatment of severe Charcot deformity of the ankle and rear foot. J Foot Ankle Surg. 2006;45:20-4.
-
21Carranza-Bencano A, Tejero-García S, Del Castillo-Blanco G, Fernández Torres JJ, Alegrete-Parra A. Minimal Incision Surgery for TibioTaloCalcaneal arthrodesis. Foot Ankle Int. 2014;35(3):272-84.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Introducción
- Abordaje multidisciplinar. Organización de una unidad de pie diabético
- Papel del cirujano vascular en el pie diabético
- Abordaje no quirúrgico del pie diabético
- Abordaje quirúrgico del pie diabético
- Cirugía mínimamente invasiva en el pie diabético
- Utilización del fijador externo en el pie diabético
- Infecciones en el pie diabético
- Abordaje de las fracturas de tobillo en el paciente diabético
- Amputaciones de la extremidad inferior en el paciente diabético
Más en PUBMED
Más en Google Scholar


La Monografía de Actualización de la SEMCPT está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.