Abordaje multidisciplinar. Organización de una unidad de pie diabético
Definición y trascendencia del pie diabético. Procesos clínicos. Justificación del abordaje multidisciplinar
El pie diabético (PD) se define como una alteración clínica de base etiopatogénica neuropática, inducida por una hiperglucemia mantenida, en la que, con o sin coexistencia de isquemia y, previo desencadenante traumático, se produce una lesión y/o ulceración del pie(1).
La diabetes mellitus (DM) es una enfermedad endocrina con gran prevalencia en todo el mundo y que puede llegar a considerarse una verdadera epidemia del siglo XXI. En el año 2014 en el mundo había 422 millones de diabéticos y actualmente casi el 10% de la población la padece. En el año 2012 supuso un total de 3,7 millones de muertes.
No todos los pacientes diabéticos van a presentar problemas en sus pies. Se considera que un 15% de ellos, en algún momento de su vida, presentarán una úlcera y, de estos, un 25% precisará algún tipo de amputación. El objetivo principal en la atención de los pies de los pacientes afectos de DM es evitar una amputación mayor, como la infracondílea(2).
Dada la afectación sistémica que conlleva esta patología, con diferentes órganos diana, así como la compleja etiopatogenia de esta enfermedad endocrina, la mejor manera de abordar las complicaciones acaecidas en los pies de los diabéticos es de forma multidisciplinar. Son diferentes los estudios internacionales que ya han demostrado que, atendiendo a estos pacientes en equipo, el número de amputaciones es mucho menor (disminuyen de media entre un 50 y un 70%)(3).
Igualmente, atender las complicaciones en los pies de los diabéticos será un reto. Con la progresión de la enfermedad, la neuropatía y/o la isquemia comportarán, en ciertos casos, una serie de procesos patológicos (complicaciones o lesiones). Estos pueden presentarse de forma aislada o combinada y, por otro lado, no tienen que seguir un patrón cronológico concreto. Nos referimos a las siguientes entidades(4):
• Úlceras.
• Alteraciones mecánicas (deformidades).
• Infecciones (óseas y/o de partes blandas).
• Neuroartropatía de Charcot.
Pie de riesgo. Cribaje del pie diabético. Modelos y nivel de atención
No todos los pacientes diabéticos, en un momento determinado de la evolución de su enfermedad, tienen el mismo riesgo de sufrir una lesión en sus pies. Y el mismo paciente, a lo largo del tiempo, puede ir progresando en su nivel de riesgo de sufrir una complicación, al ir presentando neuropatía y/o isquemia progresivas.
Los factores etiopatogénicos a tener en cuenta para catalogar el tipo de riesgo lesional son:
• Neuropatía.
• Vasculopatía.
• Deformidad y rigidez.
• Úlcera previa o cambios cutáneos actuales.
• Complicaciones del otro pie (Charcot, amputaciones…).
Se definen 3 niveles de riesgo lesional(5) hasta llegar al PD propiamente dicho, es decir, el que ya presenta alguna de las lesiones descritas con anterioridad:
1. Bajo riesgo.
2. Riesgo moderado.
3. Alto riesgo.
En función del nivel de riesgo, la atención que precisará cada paciente cambiará, tanto en frecuencia (regularidad de los controles), como en el nivel de complejidad asistencial (centro de atención primaria –CAP– o centro hospitalario).
Para catalogar el pie de riesgo (cribaje), en función de los factores que hemos mencionado, es imprescindible una exploración básica y específica de los pacientes diabéticos.
La neuropatía se manifiesta habitualmente como una polineuropatía simétrica distal, con afectación sensitiva, motora y/o vegetativa. La exploración debe encaminarse a conocer la sensibilidad profunda protectora en los PD. La exploración más indicada para ello es el monofilamento de Semmes-Weinstein. Se deben explorar 10 puntos en la planta y también algunos en el dorso, para conocer la capacidad de protección del pie.
La vasculopatía puede afectar la irrigación de los pies. Puede ser una micro- o macroangiopatía que comporte un mayor o menor grado de isquemia distal. Además de los pulsos pedio y tibial, la exploración más indicada es el índice tobillo-brazo (ITB). Compara la diferencia entre la tensión arterial en la extremidad superior e inferior (mediante esfigmomanómetro y Doppler habitualmente). Este índice debería estar alrededor de 1. Cuando está por debajo de 0,9 es patológico, pero es especialmente grave por debajo de 0,5.
La presencia de deformidad y rigidez del pie nos permite entender la dificultad de adaptación al terreno, al calzado y a los soportes plantares (plantillas). Hay que hacer una exploración básica en sedestación y bipedestación de los PD. Con la inspección (también en carga), palpación y movilización del pie y el tobillo valoraremos si existe un apoyo plantígrado correcto, con una flexibilidad adecuada de adaptación al suelo. O si, por otro lado, tenemos una rigidez y una deformidad importantes no acomodativas, que ponen en riesgo al paciente. Por ello, debemos valorar si existen cambios cutáneos por rozadura y/o bursitis, especialmente si son progresivas.
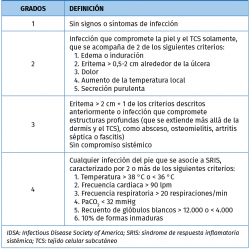
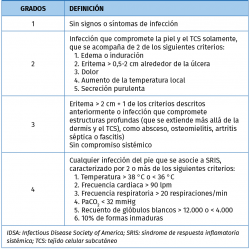
Los cambios cutáneos previos y los antecedentes de úlceras nos informan sobre el compromiso de la barrera de protección cutánea, con o sin deformidad obvia. Deberemos catalogar el tipo de úlcera como neuropática, vascular o mixta, así como cuantificar su grado (Tabla 1). Existen diferentes clasificaciones para ello, que valoran tamaño, profundidad, infección… La más utilizada es la de Wagner y una de las más completas es la PEDIS(5); esta nos permite incluso definir criterios de ingreso en casos severos, en función del grado de infección, pues cataloga no solo la afectación local, sino también la repercusión sistémica (Tabla 2).
Las complicaciones severas en el otro pie, como Charcot o amputaciones, nos pueden indicar el nivel de control de la enfermedad. Deberemos dejar constancia del nivel y la fecha de la amputación contralateral, así como la fase, la localización y el grado de deformidad de la neuroartropatía. También anotaremos los tratamientos que ha precisado en el otro pie, afecto de Charcot, y su evolución.
Para describir los modelos clínicos y el nivel de atención, debemos referirnos a Leavell y Clark(6), que describieron en 1965 los clásicos 3 niveles de prevención:
1. Primaria, para evitar ocurrencias.
2. Secundaria, para evitar progresión.
3. Terciaria, para evitar complicaciones.
La prevención primaria promueve el autocuidado, brindando información a la población sobre hábitos de vida saludable (además de protección específica). La prevención secundaria promueve el diagnóstico precoz y el tratamiento inmediato de los problemas que surjan en los pies de estos pacientes (limitaría el daño). Y, por último, la prevención terciaria ofrece el control y el tratamiento de las complicaciones; así, evita lesiones “mayores”, que puedan comprometer la pérdida de la extremidad o incluso la vida.
Las modalidades de prevención se desarrollarán en diferentes ámbitos clínicos. Así, la prevención primaria y la secundaria suelen estar ubicadas en los centros de salud. Allí, los equipos de atención primaria (AP), con médicos y enfermería especializada (además de podólogos si existen en la cartera de servicios), tienen como objetivo promover la salud, diagnosticar de forma temprana las lesiones y aplicar el tratamiento precoz para su solución.
La prevención terciaria suele localizarse en centros hospitalarios, donde existen profesionales que se dedican al tratamiento de las complicaciones acaecidas en los PD.
Organización de una unidad de pie diabético (UPD). Profesionales que la integran y coordinación del equipo
En el abordaje del PD existen internacionalmente aceptados 3 modelos de atención(7):
1. Modelo mínimo (básico) o nivel 1.
2. Modelo intermedio o nivel 2.
3. Centros terciarios de referencia (nivel 3) o centros de excelencia.
El modelo de nivel 1 o básico está integrado por un médico de familia, un/a enfermero/a especializado/a en diabetes y en el cuidado-cura de los pies, así como, de forma ideal, por un podólogo. Debe ofrecer habilidades en el examen y la detección de problemas del PD, cribaje básico del pie de riesgo, tratamiento de los problemas leves de los pies, así como aportar educación preventiva a estos pacientes.
El modelo de nivel 2 lo integran un endocrinólogo, un cirujano (ortopédico y/o vascular y/o general), un podólogo y un/a enfermero/a especializado/a en diabetes. Puede estar localizado en un centro de AP o bien en uno hospitalario. Aquí, además de las atenciones que ofrece un nivel 1, deben tratar todo tipo de úlceras y de infecciones de forma ambulatoria, así como aportar al paciente las herramientas para su autocuidado.
El modelo de nivel 3 se localiza en un centro hospitalario, especializado en el pie con múltiples disciplinas dedicadas al cuidado del PD. No solo va a tener la capacitación para el óptimo diagnóstico y tratamiento de todas las complicaciones del PD, sino que también jugará un papel vital en la formación de los profesionales de su área de influencia. Debe tener una comunicación próxima y fluida con los centros de AP de su ámbito de trabajo; la persona de enlace o “gestor/a de casos” se encarga de la comunicación entre el centro de excelencia y la AP. Ello permite una coordinación rápida y efectiva entre centros, en beneficio de los pacientes.
Además, el modelo avanzado se encargará de organizar eventos de formación y seguirá proyectos de investigación. Debe incluir diferentes especialistas, entre los que son básicos un endocrinólogo, un cirujano ortopédico y vascular, un radiólogo intervencionista, un servicio de microbiología y especialista en infecciones, un podólogo y un equipo de enfermería especializado en curas y educación para los diabéticos. El equipamiento tiene que ir en consonancia con todos los procesos diagnósticos y procedimientos terapéuticos que deben realizarse ante las complicaciones más temibles que pueden acaecer en los PD. El objetivo principal del modelo de excelencia será minimizar el porcentaje de amputaciones, incluso en los problemas complejos de los PD.
La atención multidisciplinaria del pie diabético no significa que el paciente acude a una consulta, urgencias o bien ingresa en un servicio y a continuación se realizan una serie de interconsultas, que la mayoría de las veces contestan profesionales que no están integrados en la unidad, ni muestran interés en esta patología(8). La atención coordinada entre los profesionales debe adherirse a los criterios actuales basados en evidencias científicas. Las UPD deben estar formadas por profesionales implicados, adecuadamente formados y actualizados, que comparten los mismos criterios, que se reúnen para discutir sobre las opciones terapéuticas de un caso concreto y que siguen las recomendaciones de los consensos internacionales (aunque tengan protocolos propios en función de las recomendaciones mundiales). Los profesionales deben tener competencia y habilidades específicas sobre el proceso a tratar y esto a veces va más allá de la especialidad que se tenga. Cirujanos ortopédicos que puedan reconstruir un pie de Charcot, cirujanos vasculares y radiólogos intervencionistas con experiencia en revascularizaciones distales, personal de enfermería con conocimiento de las dificultades en el proceso de cicatrización… y todos aquellos que sean necesarios para el equipo. Necesitarán una formación específica en PD y, si no la tienen, deben estar dispuestos a adquirirla.
Muy importante es también el papel del coordinador de la UPD. Debe ser una persona creativa y entusiasta, que inspire al equipo. Evidentemente, tiene que conocer la patología de los pacientes a tratar, pero su especialidad no es lo más importante: “es menos importante la titulación que la dedicación”. Puede ser un cirujano vascular u ortopédico, endocrinólogo, podólogo…
La UPD del Hospital Universitario de Bellvitge inicia su andadura en septiembre de 2013, después de varios años de preparación. El día asignado de visita en consulta de la unidad es el viernes. Disponemos de un mínimo de 3 consultorios contiguos, donde visitan un cirujano en uno (del Servicio de Cirugía Vascular, Traumatología o Plástica) y un especialista médico en el otro (Endocrinología, Medicina Interna o Infecciosas). También hay 2 enfermeros/as especializados/as en PD (uno/a de ellos/as, el/la gestor/a de casos) y un podólogo. Tienen una consulta específica para ellos, así como van dando soporte a los médicos que lo solicitan (curas, descarga podológica…). Así los pacientes en un día pueden ser valorados y tratados por los diferentes integrantes del equipo, en función de las necesidades de cada uno.
Además, existen unas rutas de asistencia y guías clínicas para los pacientes hospitalizados o atendidos en urgencias, bien sean derivados desde la unidad o bien como casos nuevos. Se realizan interconsultas hospitalarias desde el primer momento a la unidad, para tener controlados a los pacientes ingresados en urgencias o en planta. Esto, junto a la comunicación vía móvil, nos permite de forma rápida conocer las incidencias diarias en cuanto a los pacientes ingresados y así optimizar su tratamiento.
Criterios y rutas de derivación a las unidades de pie diabético. Coordinación entre la atención primaria y la hospitalaria
Los criterios de derivación a unidades especializadas de PD pueden variar según el área de influencia y los medios disponibles. Así, a nivel nacional hay unos documentos de consenso sobre esos criterios de derivación. En España podemos considerar el documento de consenso sobre PD de la Sociedad Española de Medicina Familiar y Comunitaria (SemFYC) y la Sociedad Española de Angiología y Cirugía Vascular (SEACV). Luego hay documentos regionales que también pueden perfilar esos criterios, como las guías clínicas de l’Institut Català de la Salut, en Cataluña.
A nuestra UPD solo acudirán enfermos que presenten úlceras, aunque estas no sean complejas (superficiales sin isquemia) según los criterios abajo descritos, y que no se estén resolviendo fácilmente desde AP(9). No se admitirán pacientes sin úlcera, aunque sea un pie de riesgo, excepto para la artropatía de Charcot.
Derivación a la Unidad de Pie Diabético
• Derivación ordinaria:
– Úlceras superficiales sin isquemia ni infección en pacientes con hiperglucemia franca o muy mal control de la diabetes.
– Úlceras superficiales con pulsos presentes y sin infección en pacientes con neuropatía o deformidad importante, que no mejoran con los tratamientos indicados por AP en un mes o son recurrentes.
• Derivación preferente (entre una semana y un mes):
– Úlceras superficiales sin signos de infección con vasculopatía.
– Úlceras superficiales con celulitis de menos de 2 cm, sin afectación sistémica (fiebre, malestar general).
– Úlceras profundas afectando tendones, cápsula articular o el hueso, o necrosis seca, sin signos de infección o vasculopatía.
– Úlceras profundas con sospecha de osteomielitis.
– Úlceras profundas afectando tendones, cápsula articular o el hueso, o necrosis seca con vasculopatía.
– Sospecha de artropatía de Charcot, especialmente aguda.
Es importante remarcar que el paciente ha de estar hemodinámicamente estable, sin afectación del estado general y sin fiebre para poder ser atendido en la unidad.
• Urgencias:
– Úlceras superficiales con celulitis de más de 2 cm o afectación sistémica.
– Úlceras profundas con absceso y sospecha de osteomielitis o artritis.
– Gangrena húmeda.
Los pacientes atendidos en la UPD habrán de cumplir los criterios descritos y la visita habrá de ser validada por el/la gestor/a de casos. Dicho profesional coordina las visitas del paciente con su médico y otros miembros del equipo, y promueve la responsabilidad y la participación del paciente en su plan de curas. Por tanto, asegura una buena adherencia del paciente a las recomendaciones que requiere su enfermedad. El/La gestor/a de casos también coordina los “procesos”, hace seguimiento de los cuidadores y de los proveedores de servicios, para asegurar que el plan establecido se desarrolla de forma adecuada. También hará de enlace con AP para facilitar la comunicación bidireccional entre los dos ámbitos; así, podrá también facilitar el retorno del paciente, una vez solucionada su problemática, desde la UPD a AP.
Las condiciones para el retorno a AP del paciente, una vez controlada su patología, conllevan:
1. Contacto del/la gestor/a de casos de la UPD con el profesional de enfermería de contacto de asistencia primaria, gestor/a o no.
2. Valorar posibilidades de autocura, por familiar o bien por atención a domicilio.
3. Explicación del proceso por el que ha estado derivado si ha finalizado y, si no ha finalizado dicho proceso, si reúne criterios asumibles de curas y seguimiento en AP.
Utilidad del abordaje multidisciplinar. Objetivos que cumplir. Las unidades de pie diabético en España
Hay diversas publicaciones internacionales que reflejan una drástica reducción de las amputaciones mayores del PD desde la implementación de unidades multidisciplinarias. Por lo tanto, el objetivo principal de las UPD es la disminución del número de amputaciones. Pero esta no debe ser la única meta. También debe reducirse el número de ingresos por urgencias y el tiempo de hospitalización, mejorar la calidad de vida de estos pacientes y reducir la espera para exploraciones (a ser posible condensadas el mismo día) y tratamientos.
Pero también es importante la reducción del gasto sanitario. La educación extensa del paciente, la evaluación temprana y el tratamiento agresivo por un equipo multidisciplinar representan el mejor enfoque para tratar a los pacientes de alto riesgo con diabetes. Los resultados clínicos y económicos demuestran reducción en el número de amputaciones, duración de la estancia y de los costes(10).
Para todo ello es vital presentar unas habilidades esenciales en el equipo, que faciliten llegar a los objetivos marcados de forma rápida y efectiva(11):
1. Realizar la evaluación vascular hemodinámica y anatómica con revascularización, cuando sea necesario.
2. Realizar un estudio neurológico adecuado.
3. Realizar una técnica de cultivo apropiada para la zona afecta.
4. Realizar la evaluación de la herida y la estadificación/clasificación de la infección y la isquemia.
5. Realizar incisiones y desbridamientos intrahospitalarios en quirófano y en las curas a pie de cama de los sitios específicos, así como las descargas pertinentes.
6. Iniciar y modificar la antibioticoterapia específica según los cultivos y la situación del paciente.
7. Realizar monitorización postoperatoria adecuada para reducir el riesgo de reulceración e infección.
Si el conjunto de los profesionales de la UPD no es capaz de conseguir estas pautas de funcionamiento de forma dinámica, quizás no está en condiciones de constituirse como un modelo de excelencia y, por tanto, no podrá llegar a los objetivos deseables.
En nuestros 2 primeros años de funcionamiento como UPD en el Hospital Universitario de Bellvitge conseguimos completar nuestros objetivos predeterminados:
• Reducción en el número de procedimientos quirúrgicos invalidantes, con un descenso de más del 15% de amputaciones.
• Reducción del número de casos atendidos en urgencias en un 20%.
• Tiempo de espera para la visita en la consulta menor de un mes en casi el 80% de los casos.
• Satisfacción de los pacientes con la atención y la coordinación del 98%.
En nuestro país se publicó en 2014 una encuesta realizada a nivel nacional para conocer cómo se atiende en España a los enfermos diabéticos con problemas en los pies(12). Se constató que solo el 45% tiene atención especializada (dando cobertura solo al 25% de los diabéticos nacionales). Pero dicha atención solo en el 26,5% es avanzada (modelo de excelencia). En los equipos de PD eran unos 6 profesionales de media por unidad, con predominio de endocrinología, cirugía vascular y enfermería. Solo el 58% contaba con cirujano vascular y podólogo, siendo el coordinador más habitual del Servicio de Endocrinología.
En la encuesta realizada a través de la Sociedad Española de Medicina y Cirugía del Pie y Tobillo (SEMCPT) en 2017, de los 66 centros que contestaron, solo 25 (38%) tenían UPD. Solo en 7 casos el coordinador pertenecía al Servicio de Cirugía Ortopédica y Traumatología, con predominio en el resto de cirujanos vasculares y endocrinólogos como responsables. De todos modos, el traumatólogo tiene cada vez más peso específico en las UPD, por encima de otras especialidades médicas y/o quirúrgicas.
Cita bibliográfica
Autores
Albert Pérez Fernández
Equipo de Pie y Tobillo. Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario de Bellvitge, Hospitalet de Llobregat, España
Referencias bibliográficas
-
1Marinel·lo J, Blanes JI, Escudero JR, Ibáñez V, Rodríguez J. Consenso de la SEACV sobre pie diabético. Angiología. 1997;5:193-230.
-
2Frykberg RG, Zgonis Th, Armstrong DG, Driver VR, Giurini JM, Kravitz SR, et al.; American College of Foot and Ankle Surgeons. Diabetic foot disorders. A clinical practice guideline (2006 revision). J Foot Ankle Surg. 2006 Sep-Oct;45(5 Suppl):S1-66.
-
3Sumpio BE, Armstrong DG, Lavery LA, Andros G. The role of an interdisciplinary team approach in the management of the diabetic foot. J Vasc Surg. 2010;51(6):1504-6.
-
4Pérez, A, Pedrero S, Montero A, Murillo O, Padrós C, Asunción J. El pie diabético: la perspectiva del cirujano ortopédico. Rev Pie Tobillo. 2014;XXVIII(1):7-15.
-
5Driver VR, Madsen J, Goodman RA. Reducing amputation rates in patients with diabetes at a military medical center: the limb preservation service model. Diabetes Care. 2005 Feb;28(2):248-53.
-
6Clark DW. Preventive Medicine for the Doctor in his Community. New York: McGraw Hill; 1965. p. 18.
-
7Bakker K, Apelqvist J, Schaper NC; International Working Group on Diabetic Foot Editorial Board. Practical guidelines on the management and prevention of the diabetic foot 2011. Diabetes Metab Res Rev. 2012 Feb;28 Suppl 1:225-31.
-
8Aragón-Sánchez J. [Are useful the diabetic foot units?]. Med Clin (Barc). 2014 Mar 4;142(5):208-10.
-
9Document Marc de la Unitat Funcional de Diagnòstic i Tractament del Peu Diabètic. Hospital Universitari de Bellvitge. Generalitat de Catalunya, Departament de salut. Octubre de 2013.
-
10Driver VR, Fabbi M, Lavery LA, Gibbons G. The cost of diabetic foot: the economic case for the limb salvage team. J Vasc Surg. 2010 Sep;52(3 Suppl):17S-22S.
-
11Fitzgerald RH, Mills JL, Joseph W, Armstrong DG. The diabetic rapid response acute foot team: 7 essential skills for targeted limb salvage. Eplasty. 2009;9:e15.
-
12Rubio JA, Aragón-Sánchez J, Lázaro-Martínez JL, Almaraz MC, Mauricio D, Antolín Santos JB, et al.; Spanish Group on the Diabetic Foot. Diabetic foot units in Spain: knowing the facts using a questionnaire. Endocrinol Nutr. 2014 Feb;61(2):79-86.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Introducción
- Abordaje multidisciplinar. Organización de una unidad de pie diabético
- Papel del cirujano vascular en el pie diabético
- Abordaje no quirúrgico del pie diabético
- Abordaje quirúrgico del pie diabético
- Cirugía mínimamente invasiva en el pie diabético
- Utilización del fijador externo en el pie diabético
- Infecciones en el pie diabético
- Abordaje de las fracturas de tobillo en el paciente diabético
- Amputaciones de la extremidad inferior en el paciente diabético
Más en PUBMED
Más en Google Scholar


La Monografía de Actualización de la SEMCPT está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.